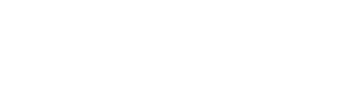Da Hiperatividade à Doença Mental: O Desenvolvimento da Criança e os Mecanismos de Adoecimento Psíquico.
Bom dia. Gostaria de agradecer o convite para falar de um assunto tão instigante, novo e controverso como a Psiquiatria Infantil. Como o tema de nosso encontro é o Déficit de Atenção e Hiperatividade, utilizarei esse tema como gancho para falar de algo que acredito ser mais relevante para quem trabalha com educação, que é como entender as manifestações variadas de comportamento da criança sob a perspectiva de seu desenvolvimento, sem criar rótulos ou diagnósticos prontos, mas procurando compreender o contexto no qual aquela criança com comportamento deturpado se insere e que conseqüências isso pode ter para seu desenvolvimento até a fase adulta.

O Transtorno de Déficit de Atenção e Hiperatividade (TDAH) é conceituado como tal apenas pelo Manual Diagnóstico Norte-americano (DSM-IV), que prevê 3 tipos: Desatento, Hiperativo-Impulsivo e Combinado, dependendo da predominância dos sintomas de Desatenção e Hiperatividade. Já no Código Internacional de Doenças da OMS, o CID-X, o transtorno hipercinético (relativo à hiperatividade) e o transtorno da atividade e atenção são conceituados em separado. Isso significa que o diagnóstico de TDAH, nos moldes utilizados hoje, só pode ser diagnosticado levando-se em conta o DSM-IV.

Então, vamos aos critérios diagnósticos do TDAH segundo a DSM-IV, para que os senhores possam ter uma idéia dos conceitos de Desatenção, Hiperatividade e Impulsividade.

A Desatenção, para que seja considerada como TDAH, deve ter no mínimo 6 das seguintes apresentações, por mais de 6 meses, portanto de caráter duradouro, e deve ter prejuízos para o funcionamento da criança. As crianças desatentas em geral são muito dispersas, cometem erros por descuidos, não conseguem manter por muito tempo a atenção, mesmo em atividades lúdicas, podem não responder, porquê não escutaram, ou são desobedientes, porquê não prestam a devida atenção às ordens, não concluem atividades que começaram, não conseguem se organizar, evitam tarefas que exijam esforço mental (como leituras, deveres, mas adoram TV, jogos), perdem seus objetos na escola e em casa, esquecem facilmente (pode acontecer da criança esquecer de responder p.ex. uma questão de prova, ou porquê não viu, ou porquê pulou e depois esqueceu de voltar).

Da mesma forma, a Hiperatividade e a Impulsividade precisam ser duradouras, ter grande influência na vida da criança e ter ao menos seis das seguintes apresentações: crianças que são inquietas, agitam as mãos e pés, não conseguem ficar paradas, abandonando suas cadeiras em sala de aula, têm brincadeiras arriscadas, predileção por brincadeiras perigosas, como escalar, saltar, ficam “a mil”, falam muito e alto, gritam, etc. Em relacção à impulsividade, a criança costuma dar respostas precipitadas antes das perguntas terem sido completamente formuladas, não conseguem aguardar sua vez, são precipitadas, interrompem ou se metem em conversas ou assuntos dos outros, sendo consideradas mal-educadas e sem limites.

É importante frisar que esses sintomas devem ocorrer precocemente, antes dos 7 anos de idade, devem trazer prejuízos a dois ou mais contextos, p.ex. o escolar e familiar, e deve haver prejuízos mensuráveis, como notas baixas, dificuldades de aprendizado, de relacionamento com seus pares, de obediência aos pais, etc. É fundamental, como veremos mais adiante, excluir outros transtornos que possam cursar com sintomas de desatenção, hiperatividade e impulsividade.

Uma questão que se coloca, e os senhores devem estar se perguntando como fazer um diagnóstico baseado em sintomas tão comuns em crianças, é se esses sintomas possuem algum grau de especificidade que nos permita dizer com assertividade que essa ou aquela criança tem TDAH. De fato isso é complicado, pois a desatenção e a hiperatividade são sintomas que podem ser comuns a diferentes distúrbios psíquicos e médicos.

A hiperatividade, p.ex., pode estar presente em condições clínicas como o hipertireoidismo, doenças neurológicas, como a epilepsia, reações psicológicas comuns da infância, como a ansiedade de separação da criança em relação aos pais, reações a traumas ou ao estresse e transtornos mentais diversos, que vão da psicose e da esquizofrenia até os transtornos afetivos, como o transtorno bipolar, os transtornos ansiosos, o TOC, entre outros. Portanto, a hiperatividade é um sintomas comum, bastante difícil de ser avaliado e que exige do médico um amplo entendimento do contexto no qual aquela criança se insere.

O mesmo ocorre na desatenção. Talvez até mais difícil de avaliar do que a hiperatividade, a desatenção é um sintoma subjetivo que se traduz em dificuldades de aprendizado, esquecimentos, perdas de objetos, etc. A rigor, a desatenção só pode ser diretamente avaliada por testes neuropsicológicos capazes de medir a atenção. Portanto, quando dizemos que uma criança tem dificuldade de aprendizado por desatenção, essa é uma inferência empírica, por ser provavelmente a única explicação que encontramos no momento, a menos que se faça uma testagem neuropsicológica e isso fique comprovado. A desatenção está comumente presente nas psicoses, nos transtornos afetivos, na ansiedade e em outras condições de saúde.
Essas considerações a respeito da desatenção e hiperatividade são paradigmáticas e servem de exemplo para alguns dos principais dilemas da psiquiatria. Qual o limite entre sintoma e doença? Em que momento consideramos que a freqüência e a intensidade dos sintomas passam a configurar um distúrbio? Isso pode ser algo arbitrário. Uns vão argumentar que depende do nível de mal-adaptação funcional e social do indivíduo, mas o que pode ser mal-adaptado para uns, não é para outros. Comparemos, p.ex., duas escolas, uma particular de classe rica e outra pública. Qual será a diferença do ponto de corte entre o que é normal e o que passa a ser patológico de uma para outra? Acredito que haja um consenso de que haverá diferenças. Portanto, definir estado de doença por lista de sintomas não é a melhor solução, mas isso nos remete a outro dilema da psiquiatria: quando falamos em doença mental, estamos falando de uma doença definida, ou seja, com fisiopatologia conhecida? Conhecemos seus mecanismos biológicos? Não, por isso mesmo evitamos em Psiquiatria falar em Doença e preferimos chamar de Transtorno. Como não conhecemos inteiramente a fisiopatologia, não sabemos se trata-se de uma doença definida ou se no grupo de doentes temos indivíduos que possivelmente tenham doenças distintas com apresentações muito semelhantes. Esse dilema persegue a psiquiatria desde sua origem, pois as doenças psiquiátricas são inicialmente definidas através dos sintomas e do comportamento. Todas as descobertas sobre a fisiopatologia, p.ex. da esquizofrenia, que melhor conhecemos, partiu do sintoma em direção à biologia, procurando entender as manifestações do comportamento sob o ponto de vista da neurociência. O terceiro dilema é conseqüência do segundo: se desconhecemos o exato mecanismo fisiopatológico, será que os tratamentos que utilizamos agem na questão central, ou, alternativamente, apenas tratam o sintoma? Será que estamos realmente influindo no curso da doença quando usamos precocemente o Metilfenidato (Ritalina), p.ex., ou estamos apenas melhorando a atenção e reduzindo o grau de hiperatividade? É claro que devemos tratar os transtornos, pois na pior das hipóteses estamos controlando sintomas que podem prejudicar a vida de uma pessoa, mas às vezes percebo que as promessas vão além disso. A verdade é que ainda conhecemos muito pouco para sairmos por aí com “verdades absolutas”, por isso a necessidade de ouvirmos diferentes correntes de pensamento e sermos abertos a outros saberes sobre a doença mental, obviamente sem abrir mão da questão médica, que deve nos nortear.

Os objetivos desta palestra são que os senhores saiam daqui capazes de compreender que o adoecimento psíquico é um processo evolutivo multi-fatorial, com influências biológicas, psicológicas, familiares, sócio-econômicas e culturais. Portanto, é fundamental estar aberto a todos os aspectos que fazem parte do mundo de uma criança. Gostaria também que compreendessem um pouco o processo de desenvolvimento cerebral e a relação entre mente e cérebro, pois isso tem implicações para a origem das doenças mentais. E, ao final, apresentarei um modelo desenvolvido por uma célebre neurocientista, uma das maiores dos nossos tempos, a Dra Nancy Andreasen, sobre a causa dos transtornos mentais, baseado numa abordagem bio-psico-social, integrando biologia, psicologia e sociedade.

Preocupo-me muito com certas dicotomias criadas, talvez a partir de equívocos históricos da psiquiatria, mas também conseqüências dos dilemas que antes mencionei. Essas dicotomias, falsas dicotomias, dificultam e complicam a vida daqueles que sofrem de uma doença mental.

Elas podem decorrer de um entendimento empobrecido do que seja adoecimento psíquico, em parte por uma visão reducionista dos manuais diagnósticos. Quando comecei minha residência de psiquiatria no Instituto Philippe Pinel e fui apresentado ao CID-X e DSM-IV, passei a achar que tudo o que havia aprendido na faculdade sobre psicopatologia corria o risco de se reduzir a uma simples “receita de bolo”, através da qual qualquer pessoa poderia fazer um diagnóstico. Pois esse é o maior risco dos manuais diagnósticos. Eles foram criados com o intuito de uniformizar os critérios em diferentes nações e culturas, permitir a pesquisa e contribuir para o avanço da ciência, na medida em que estabelecem uma metodologia menos heterogênea. Entretanto, na prática clínica e trazendo-os para a realidade do indivíduo, corre-se o risco de ser reducionista e concreto. Alerto para o que hoje considero uma “DSMização” da psiquiatria, com médicos muito presos aos critérios diagnósticos e menos atentos ou abertos às demais questões do indivíduo para além do sintoma. Isso pode mergulhar a psiquiatria num abismo, fazendo-a perder seu caráter humano e a capacidade de entender o indivíduo em seu contexto sócio-cultural.

A primeira dicotomia é Mente x Cerebro. O que é considerado cerebral ou neurológico é legítimo, real, já que o que vem da mente é considerado vago, abstrato, menos real. Isso traz um sofrimento grande para aqueles que têm uma doença mental e são obrigados a ouvir “você não tem nada”, “é da sua cabeça, vê se acaba com isso” ou “é frescura, falta de ter o que fazer”. Desde o período Neolítico a mente é considerada parte do cérebro. Foram encontrados crânios desse período com marcas de trepanação (furos no crânio), feitos para liberar os espíritos diabólicos, tidos como causa das doenças mentais. A mente é parte do cérebro, produto de suas atividades a nível molecular, celular e anatômico. Hipócrates fez a seguinte afirmação, considerando o cérebro como arcabouço de nossas emoções e pensamentos. “O Homem precisa saber que do cérebro, e apenas do cérebro, surgem nossos prazeres, alegrias, gracejos e risadas, bem como nossas tristezas, dores, desgostos e medos. Através dele, em particular, nós pensamos, enchergamos, ouvimos…”. Portanto, não faz nenhum sentido separar a mente do cérebro, pois mesmos os limites cerebrais entre emoções, pensamentos e funções mais neurológicas são imprecisas e ainda não totalmente conhecidas. Fala-se, p.ex., que o cerebelo, parte do cérebro tida como responsável pela nossa motricidade, teria uma influência na maneira como encadeamos nossas idéias.

Outra falsa dicotomia é a Farmacoterapia x Psicoterapia. Ela leva a uma outra dicotomia muito mais difícil de ser desfeita, a Biologia x Psicologia. Ela parte de um raciocínio lógico baseada na dicotomia cérebro x mente: se a doença é mental, deve ser tratada com psicoterapia, se é física ou está no cérebro, precisa de medicamentos que atuem no cérebro. Isso representa a dificuldade em reconhecer ou o desconhecimento de que psicoterapias também agem no cérebro, ensinando-o novas formas de resposta e adaptação, que são traduzidas em mudanças na maneira como pensamos, sentimos e agimos. Isso é conseqüência da plasticidade cerebral, que abordaremos mais adiante. Portanto, a psicoterapia é tão biológica quanto as medicações e a responsabilidade dos psicoterapeutas não deve ser menor do que a dos médicos nesse sentido.

A terceira dicotomia, essa desmantelada mais recentemente, é a Gene x Ambiente. A primeira pergunta é se a doença mental é genética ou ambiental. Porquê “ou” e não “e”? Depois é a crença de que sendo a doença genética, pouco temos a fazer, sendo ambiental, podemos tratá-la ou mesmo curá-la. E pior ainda é o pensamento de que o que é genético é físico, biológico, veradeiro. O que é ambiental é porquê a pessoa não foi forte o suficiente para evitar a doença, deve-se a uma fragilidade ou defeito moral ou a uma dificuldade pessoal em lidar com os problemas.

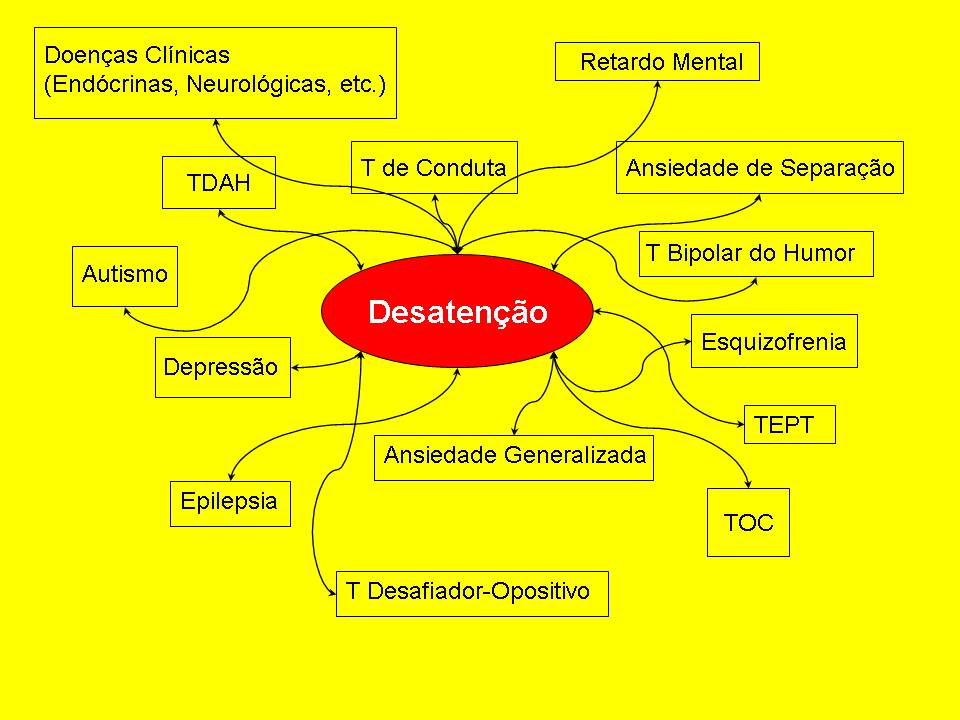
A maior parte das doenças, inclusive as mentais, são causadas por uma combinação de fatores genéticos e ambientais. Isso é mais fácil de entender pegando como exemplo a doença coronariana. Ninguém discute que existe um componente hereditário, mas que hábitos como fumar, sedentarismo, alimentação e estresse influenciam muito no adoecimento. Quando vemos o percentual de concordância de doença entre gêmeos idênticos, que têm o mesmo material genético, vemos que esse percentual é de 40%. Ou seja, 60% são devidos a fatores ambientais. Em geral, gêmeos idênticos têm apenas 50% de concordância para transtornos mentais, ressaltando a importância dos fatores não-genéticos.
Outro aspecto importante é que os genes, assim como o cérebro, são plásticos, ou seja, podem ser influenciados pelo ambiente a se expressarem mais ou menos. Por exemplo, na vigência de uma medicação que bloqueie alguns receptores, eles podem determinar que a célula produza mais receptores para compensar a inutilidade daqueles que estão bloqueados. Não se sabe exatamente como os genes atuam em resposta ao ambiente, mas sabe-se que o ambiente pode influenciar muito a expressão gênica, o que nos livra do determinismo genético e explica em parte a diferença entre gêmeos idênticos quanto a concordância das doenças.

Para que os senhores compreendam melhor o modelo etiológico das doenças mentais, é necessário abordarmos o Desenvolvimento Cerebral.

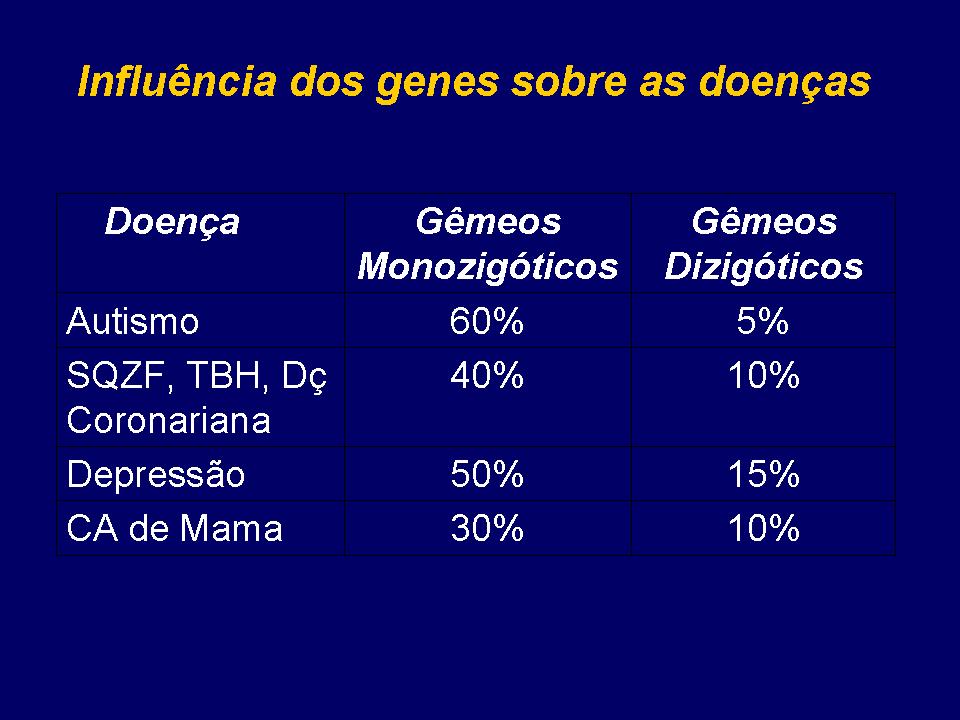
Essas são as fases principais do desenvolvimento do Sistema Nervoso Central: formação neuronal, migração neuronal, proliferação de dendritos e axônios, sinaptogênese ou geração das sinapses, mielinização, que é a produção da bainha de mielina, poda das sinapses e apoptose ou morte celular programada. Falarei de cada uma dessas fases.
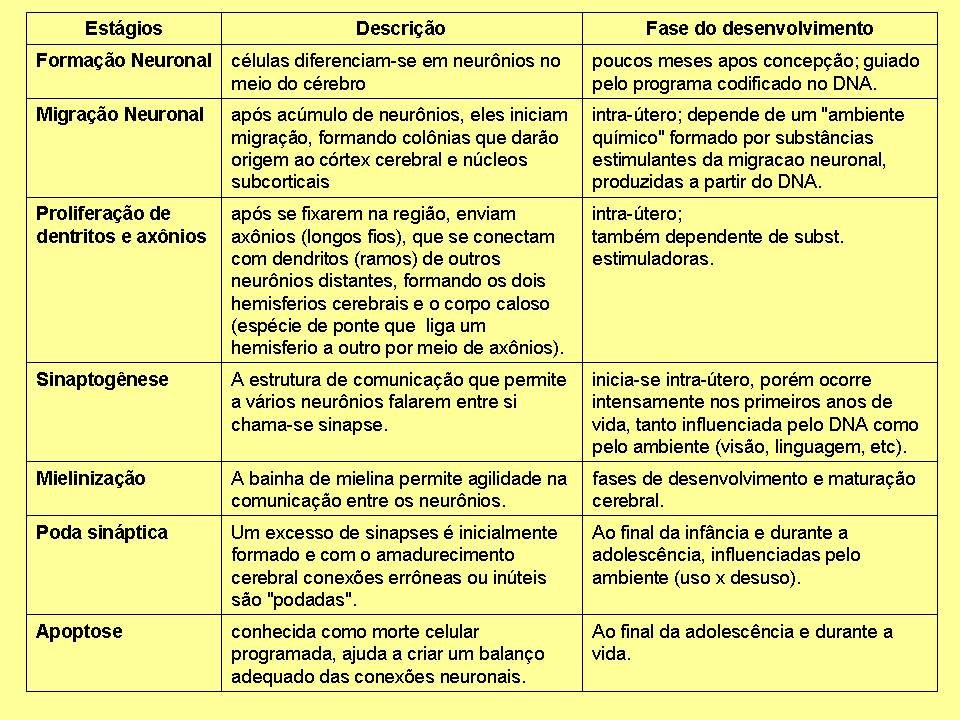
Os neurônios são inicialmente formados no meio do cérebro, através de células-tronco que se diferenciam em neurônios. Após acúmulo de um emaranhado de neurônios, eles iniciam uma migração, formando novas colônias, que lentamente darão origem aos hemisférios cerebrais, córtex cerebral e núcleos da base do cérebro. Esse processo ocorre no desenvolvimento intra-útero, através de substâncias químicas produzidas pelo DNA que estimulam a diferenciação e migração neuronal.
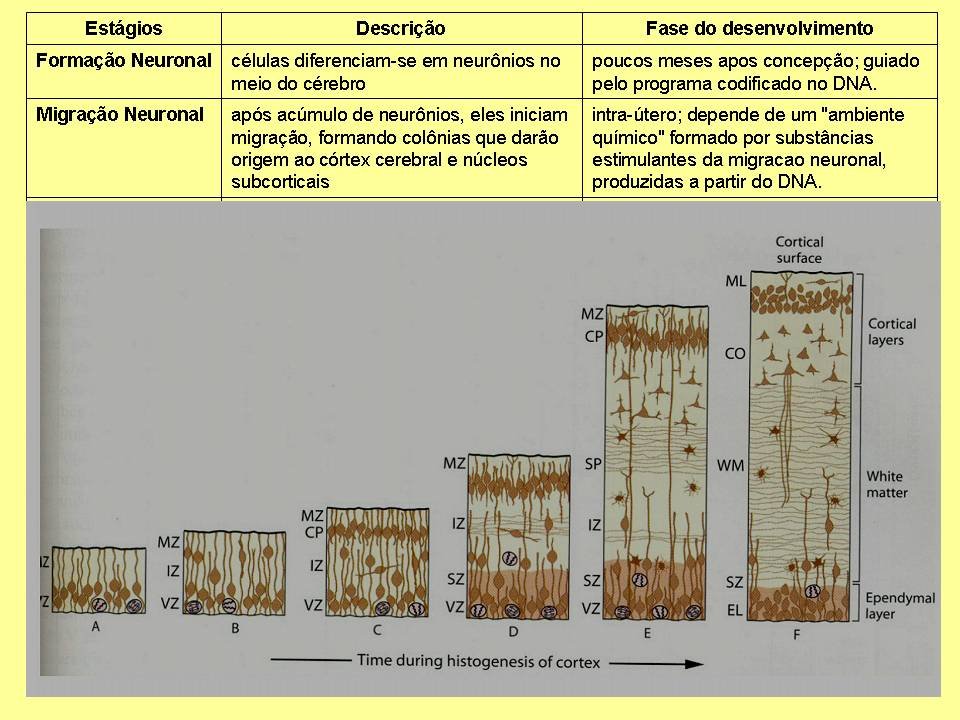
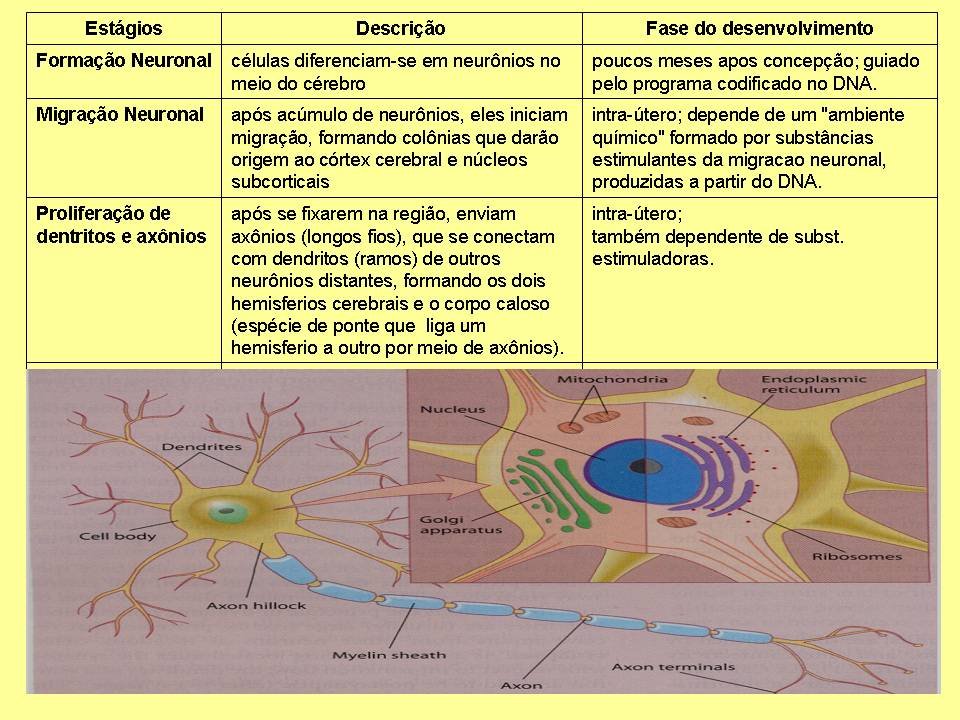
Ainda durante o desenvolvimento intra-útero, após se fixarem, os neurônios enviam longos fios para se conectarem uns aos outros, é o que chamamos de axônios (cada neurônio tem um axônio). Os axônios ligam-se aos dendritos, que são ramificações mais curtas e mais próximas do corpo celular do neurônio. Com a progressão dessas formações axônicas e dendríticas, o cérebro fica repleto de fibras (que são o conjunto de axônios e dendritos), que cruzam o cérebro como grandes rodovias, ligando diferentes regiões e passando de um hemisfério a outro através de uma ponte de ligação conhecida por corpo caloso. É razoável imaginarmos que qualquer interferência nesse processo de desenvolvimento vai acarretar em distúrbios neurológicos graves, já que prejudicará a formação de grande parte da anatomia cerebral.
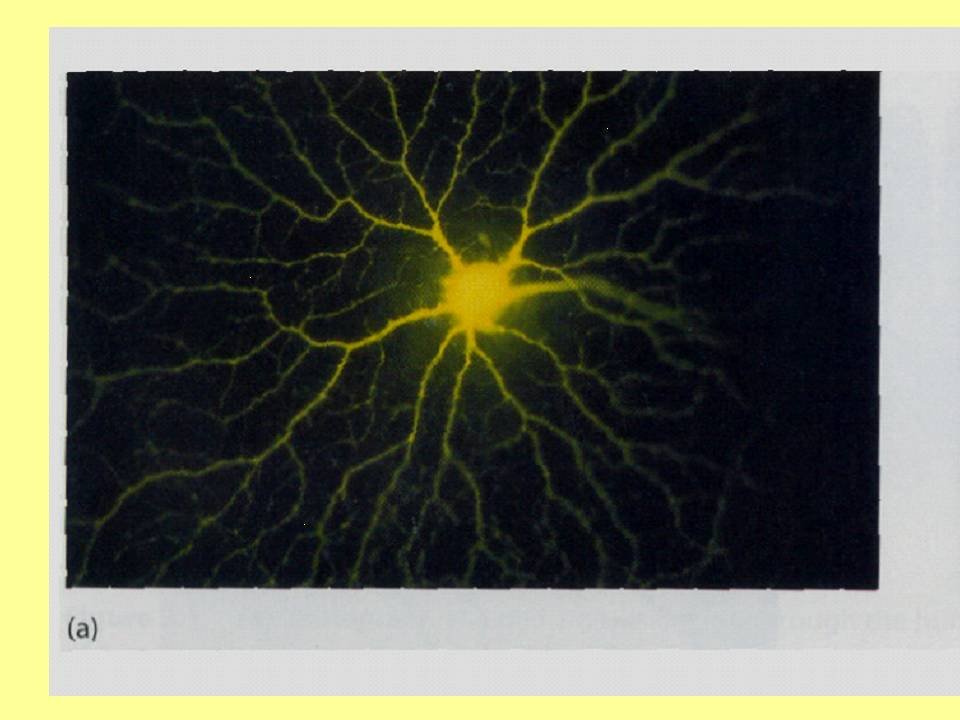
Essa foto é de um neurônio de rato na fase intra-útero, mostrando o corpo celular e suas inúmeras ramificações (dendritos e axônio).
A fase mais importante para a psiquiatria é a sinaptogênese. Ela inicia-se no período intra-útero, mas ocorre profusamente nos primeiros anos de vida, influenciada pelo DNA, mas também pelo ambiente. É o que ocorre durante o desenvolvimento da visão, do tato, da linguagem, etc. Depende muito dos estímulos ambientais para que ocorra de forma saudável. As sinapses são estruturas que permitem um neurônio “conversar” com outro. Como eles não se tocam, a sinapse transforma o estímulo elétrico que chega pelo axônio em estímulo químico, produzindo substâncias que são liberadas na fenda sináptica e são captadas pelos dendritos, dando sequüência a comunicação. A mielinização é a produção da bainha de mielina por células da glia, que possibilitam a transmissão rápida do estímulo elétrico pelo axônio. São capas de mielina que circundam o axônio e deixam um espaço entre elas para que o estímulo elétrico salte de um espaço a outro, acelerando a transmissão.
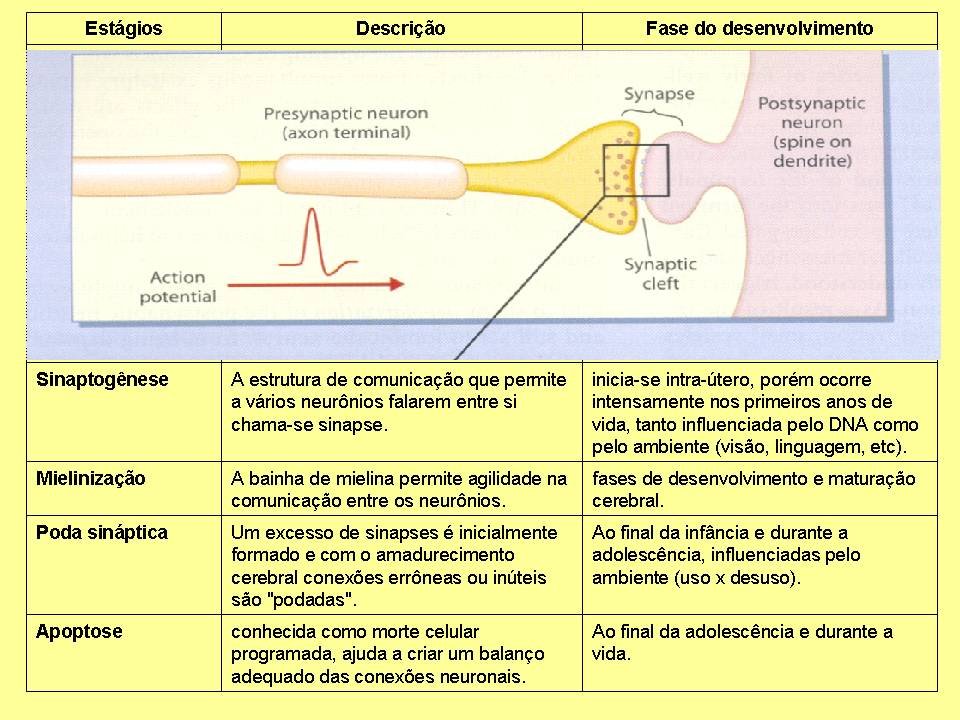
Outra fase de crucial importância para entendermos a origem das doenças mentais é a poda sináptica. Inicialmente há um excesso de produção de sinapses, algumas mostrar-se-ão desnecessárias durante o processo de amadurecimento cerebral e serão podadas. Como uma grande árvore que precisa ser podada para não comprometer outras estruturas. Esse processo de poda ocorre a partir dos 2 anos de idade e se extende até o final da adolescência, aos 21 anos, quando se encerra o processo de desenvolvimento cerebral. Esse processo é altamente influenciado por estímulos ambientais, mais ou menos como a lei do “uso-desuso”. Se determinadas sinapses são muito usadas, elas ficam, as que não têm função são podadas. Diferentemente das fases mais precoces do desenvolvimento cerebral, problemas com as fases de sinaptogênese e poda sináptica não vão gerar prejuízos para a anatomia cerebral, mas podem acarretar em alterações das funções cerebrais, ou seja, a maneira como as diferentes regiões cerebrais “conversam” entre si. Como as funções superiores, como a linguagem, o raciocínio, a emoção, os sentimentos, a capacidade de concentração, a memória, entre outras, são as que se desenvolvem mais tardiamente, influências que prejudiquem a formação e poda das sinpses podem prejudicar essas funções na infância, juventude e vida adulta.
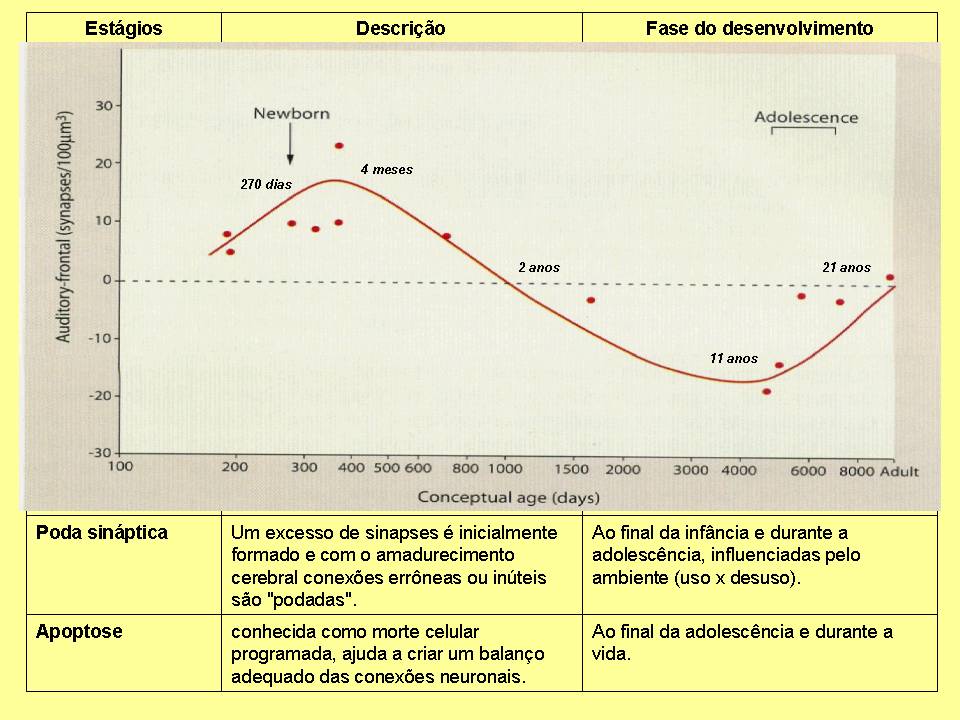
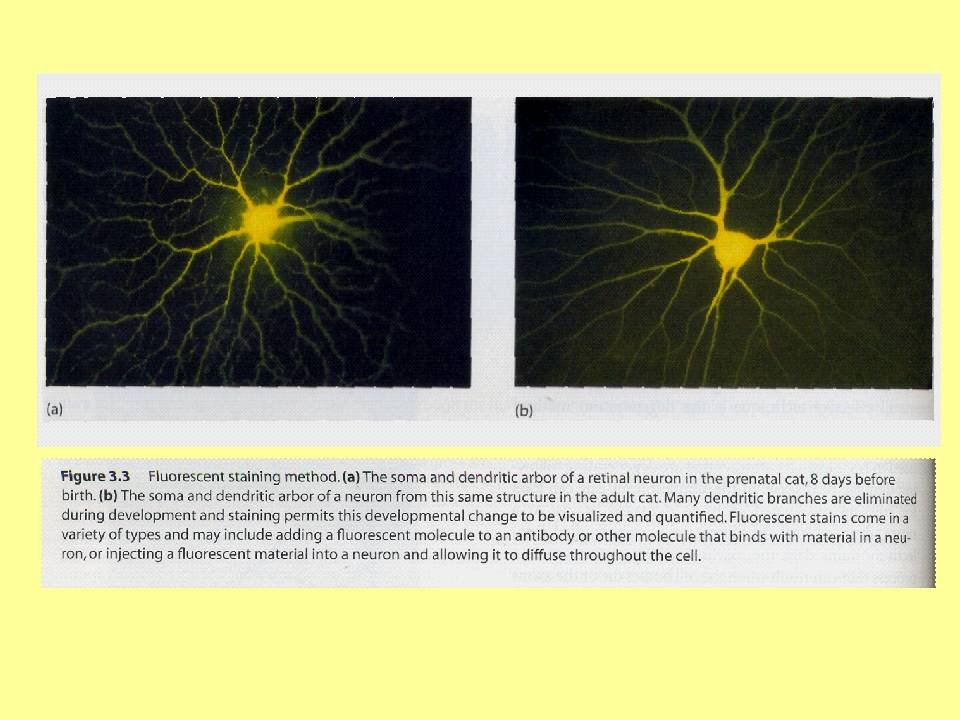
Para exemplificar o processo de poda sináptica, temos uma foto à esquerda de um neurônio de rato em fase intra-útero e à direita na fase adulta. Percebam como o neurônio da esquerda tem mais ramificações, logo mais sinapses, do que o neurônio da direita, já com algumas sinapses podadas e, portanto, com menos ramificações.
Esse processo de sinaptogênese e poda sináptica faz parte do conceito de Plasticidade Cerebral, que é a capacidade dinâmica do cérebro se moldar de acordo com o ambiente e suas experiências, criando mudanças que serão guardadas para uso posterior, tornando o indivíduo progressivamente mais adaptado ao meio. Esse conceito vem desde 1949, após observação feita por Donald Hebb de que a capacidade para aprender novas informações advinha de alterações a nível celular, com fortalecimento das conexões sinápticas. Neurônios que são disparados juntos a partir de um estímulo, permanecem juntos, unidos por conexões mais fortes. Sempre que aquele estímulo aparecer, o cérebro dispara o mesmo conjunto de neurônio, associando assim o estímulo a um “caminho” neuronal já trilhado, permitindo as diversas associações. A memória é o maior exemplo da nossa capacidade de plasticidade cerebral, mesmo após encerrado o desenvolvimento. Mesmo na fase adulta somos capazes de novas memorizações, que são traduzidas a nivel celular em novas conexões sinápticas e fortalecimento das conexões já existentes. Daí a importância de estarmos sempre exercitando nossa memória através de leitura e raciocínio.

Nessa ilustração, um exemplo da capacidade de plasticidade. Quando aprendemos um instrumento, diferentes áreas do cérebro se remodelam e se adaptam, como as áreas responsáveis pela visão, tato, motricidade e audição.

David Hubel e Torstem Wiesel ganharam o prêmio Nobel por adicionar ao conceito de plasticidade cerebral dois conceitos importantes: Período Crítico e Aprendizado Atividade-dependente.

Período Crítico é aquele período crucial, durante o qual o estímulo ambiental é fundamental e tem que existir em quantidade suficiente para o completo desenvolvimento de uma determinada função (p.ex, visão, audição, tato e linguagem precisam do estímulo ambiental para se desenvolverem). Isso explica porquê crianças aprendem línguas mais facilmente do que adultos e porquê adultos, apesar de se esforçarem muito, têm sotaque, enquanto crianças não. O aprendizado nesse caso é possível fora do período crítico, mas algumas qualidades (ausência de sotaque) não serão alcançadas após esse periodo. Um filme fabuloso de Werner Herzog, “O Enigma de Kaspar Hauser”, serve de exemplo e é mandatório para aqueles que trabalham com educação e saúde mental. Trata-se de uma história, baseada em fatos reais, de um rapaz que é criado em um porão, sem qualquer estímulo, e solto na vida adulta em uma cidade do interior da Alemanha, virando a atração principal da cidade e sendo criado pelos moradores. Sem conseguir desenvolver direito a linguagem e com dificuldade para experimentar emoções, termina sendo discriminado pela maioria, que o consideram uma aberração humana. Após sua morte, é autopsiado e médicos acreditam ter descoberto a razão anatômica de seu cérebro para aquele comportamento.

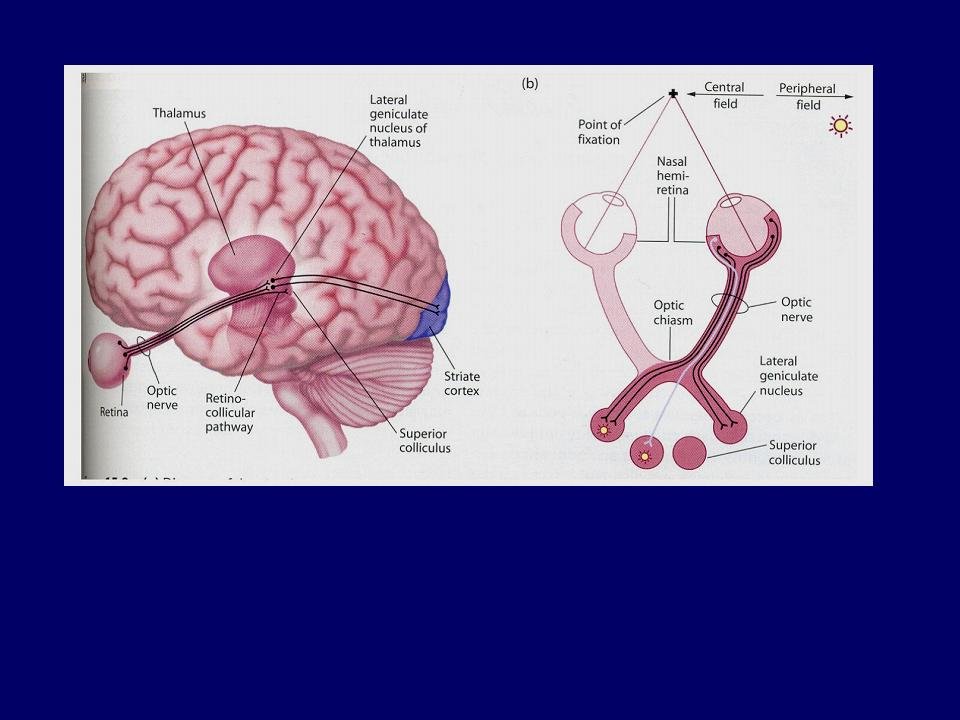
Essa figura serve de ilustração para um exemplo que dou a seguir. Uma criança que perde uma visão ao nascer forma, em ambos os hemisférios, áreas de representação visual a partir de um único olho. Caso perca a visão após o período crítico, essa suplência não ocorrerá.
O conceito de Aprendizado Atividade-dependente explica as mudanças que podem ocorrer no cérebro a partir das experiências ambientais, psicológicas ou biológicas. É como atuam os tratamentos farmacológicos e psicoterápicos, p.ex. É como traumas da vida podem gerar memórias irreversíveis.

Portanto, essa frase é verdadeira: “Nós podemos mudar quem e o que somos pelo que vemos, ouvimos e dizemos”. Terapias psicológicas ajudam as pessoas a reformular suas respostas emocionais e cognitivas e essa modulação é consequência de processos biológicos no cérebro. Uma medicação, eliminando alguns sintomas, p.ex., a impulsividade, pode ajudar a pessoa a ter outra postura diante da vida e com isso reformular suas atitudes, uma forma de aprendizado atividade-dependente. Esse princípio também explica como injúrias físicas ou psicológicas precoces, durante períodos críticos, podem afetar o cérebro, como, p.ex., a exposição exagerada e precoce à TV e a exposição às cenas de violência.

Essa é na minha opinião a grande relação entre transtorno mental e desenvolvimento e plasticidade cerebral. Na infância e adolescência, momento de maior influência ambiental sobre o desenvolvimento cerebral, a ocorrência de traumas psicológicos, infecções graves do SNC, como meningites e encefalites, traumatismos cranianos, exposição a toxinas ou outros eventos físicos ou psicológicos podem afetar o equilíbrio do desenvolvimento cerebral normal, tornando a criança predisposta a desenvolver algum distúrbio mental no futuro. Os genes de susceptibilidade a uma determinada doença podem ser ativados por eventos ambientais e desencadear um processo de adoecimento.

Um exemplo atual de como o meio pode produzir doença é o Bullying. Bullying é um evento muito comum entre crianças e adolescentes e acontece na maioria das vezes na escola. Trata-se de agressões intencionais praticadas por estudantes que causam humilhação a outros, colocando apelidos, estigmatizando, ofendendo, zoando, excluindo, intimidando, ferindo colegas que em geral apresentam algum sinal de vulnerabilidade (obeso, com acne, ingênuo, infantil, com maior dificuldade de aprendizado). O Bullying envolve, além do agressor (um tipo autoritário, arrogante, acostumado a usar do poder e da intimidação para conseguir vantagens ou simplesmente para se exibir), um expectador, que nem sempre apóia a agressão, mas que indiretamente a estimula. Os agressores podem vir de famílias desestruturadas, com pobre envolvimento afetivo, têm pouca supervisão dos pais e estão acostumados a um ambiente familiar onde o comportamento explosivo ou agressivo é usado para solucionar problemas.

Um estudo em Portugal mostrou que até 22% dos alunos de 6 a 16 anos já foram vítimas de Bullying, a maioria no pátio da escola, já que os agressores sempre procuram os momentos livres de inspetores e professores para agir. Esse tipo de abuso psicológico, e às vezes físico, pode trazer sérias conseqüências para a vítima, desde a queda no rendimento escolar, até a sintomas depressivos, fobia escolar e suicídio.

Esse é o modelo de Nancy Andreasen para o Desenvolvimento das Doenças Mentais. A causa, como já frisamos, é multi-fatorial, envolvendo de aspectos genéticos e expressão gênica até afecções virais, traumas de parto, fatores nutricionais e estressores psicológicos. Esses fatores atuariam de diferentes maneiras sobre a estrutura e função cerebral, afetando o seu desenvolvimento, provocando alterações plásticas ou químicas. As alterações sobre estruturas e funções cerebrais modificariam o funcionamento de funções mentais como a memória, a emoção, a linguagem, a capacidade de atenção e até a consciência. Com algumas de suas funções mentais prejudicadas, a pessoa passaria a agir e responder ao ambiente, dentro de um contexto particular de vida (que é unico), com sintomas e comportamentos diferentes ou desviantes, ora considerados patológicos. A reunião desses sintomas e sinais, que comporão a síndrome mental, poderá servir de diagnóstico para uma doença mental específica (depressão, esquizofrenia, TDAH, etc). Portanto, percebam mais uma vez, que os sintomas na psiquiatria são epifenômenos, produtos de uma interação complexa do meio com as funções mentais alteradas, essas últimas sim, aquelas que darão pistas para a descoberta da fisiopatologia das doenças.

Alguns fatores de risco são conhecidos para algumas doenças mentais, como a esquizofrenia, p.ex., que já conta com estudos de coorte (baseado em uma população definida). Entretanto, muitos desses fatores podem ser relacionados a outras doenças mentais. A lógica é a mesma que apresentei no slide anterior, o fator de risco influenciando as estruturas e as funções cerebrais, através de alterações provocadas durante o desenvolvimento do SNC. Na vida pré-natal, infecções maternas virais ou bacterianas por influenza, rubéola, herpes, entre outras, podem aumentar o risco de doenças mentais. Kinney relacionou em um estudo a experiência de morte do esposo e eventos catastróficos durante a gestação ao risco aumentado de desenvolver esquizofrenia.

No período perinatal e neonatal podem ocorrer complicações da gravidez, crescimento fetal anormal e complicações do parto que são fatores de risco para o desenvolvimento de transtornos mentais ao longo da vida.

Durante o desenvolvimento da criança, pequenas manifestações, que geralmente passam despercebidas pela infância, têm sido associada a esquizofrenia quando presentes em filhos de pais esquizofrênicos, como comprometimento motor fino na primeira infância, déficit de atenção e processamento na segunda infância e déficits cognitivos na adolescência, além de desajuste social e do comportamento. Desajuste emocional e social na infância foram considerados por outro estudo como marcadores mais gerais para vários outros transtornos mentais na idade adulta.

Certamente que genes interagem com o ambiente, mas desconhecemos os mecanismos de ativação genética a partir de experiências ambientais, mas especula-se que fatores ambientais possam “despertar” genes de susceptibilidade a várias doenças.

Diante desses aspectos, é necessário ampliarmos o nosso conceito de vulnerabilidade e aprender a reconhecer os problemas da infância e juventude e entendê-los melhor. Não basta fazer um diagnóstico e prescrever um tratamento, acreditando que esse ou aquele problema vá se resolver. Ele pode evoluir de diferentes maneiras e ainda contar com influências negativas de um tratamento mal-indicado, que futuramente trará mais problemas para a pessoa.

Kim-Cohen publicou um estudo que mostrou que quase 75% dos adultos com algum transtorno psiquiátrico aos 26 anos tinham um transtorno diagnosticável na infância, metade deles entre 11 e 15 anos de idade. Os diagnósticos da infância não necessariamente correspondiam ao da fase adulta. Seria o equivalente ao que ocorria na década de 70, quando criancas, hoje adultos com transtornos diversos (depressão, esquizofrenia, transtorno bipolar), eram diagnosticadas como disrítmicas e eram tratadas com anticonvulsivantes. Uma previsão alarmante feita por Kessler é que até os 16 anos, 40% dos adolescentes terão tido um ou mais transtornos psiquiátricos e que crianças ou adolescentes com história psiquiátrica são 3 vezes mais propensos a serem diagnosticados na idade adulta com algum distúrbio mental do que aqueles sem história prévia.

Para finalizar, gostaria de ressaltar a importância do entendimento abrangente do sintoma psiquiátrico dentro do contexto sócio-familiar, dizer que os instrumentos psiquiátricos, como as classificações e manuais de diagnóstico, são insuficientes para uma boa prática clínica e que os sintomas na criança são mutáveis e não podem ser avaliados transversalmente. Quero dizer aos senhores que o sintoma na psiquiatria não é doença-específico, que delírio e alucinação não significam necessariamente esquizofrenia e hiperatividade e desatenção não significam sempre TDAH.

Os tratamentos precisam ser bem indicados. O que pode ser bom para um, pode não ser para todos. Precisamos individualizar encaminhamentos e tratamentos. Mas não devemos deixar de examinar a situação de uma criança com problemas. Devemos garantir a essa criança uma avaliação ampla, devemos envolver os pais e outros familiares e zelar pelo ambiente dessas crianças, longe de preconceitos, cultivando a boa convivência e a amizade entre seus pares.
Muito obrigado!
Palestra apresentada pelo Dr. Leonardo Figueiredo Palmeira em 26 de Abril de 2006 na Secretaria de Educação de São Gonçalo – Rio de Janeiro.