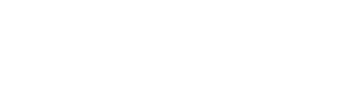Os problemas no diagnóstico e no cuidado do TEA nos dias de hoje
A profusão de diagnósticos de autismo após as mudanças nos manuais de classificação de transtornos mentais, com a concepção de espectro autista (TEA), e o complexo industrial do autismo, que vem privatizando e judicializando os cuidados à saúde das pessoas com TEA, é tema desta palestra no IPUB-UFRJ.
https://www.youtube.com/live/3Xtc7-UuhPM?si=7Mojn5KkAzhLaeLi
Trabalhos manuais melhoram mais a saúde mental do que arrumar emprego
Atividades como fazer crochê, pintar quadros e outras habilidades manuais com artesanato podem contribuir para o bem-estar tanto quanto ter um emprego, de acordo com um estudo publicado na revista científica Frontiers in Public Health.
Anteriormente, outras pesquisas mostraram que o hobby envolvendo esses tipos de atividades é benéfico como tratamento terapêutico para pessoas com condições envolvendo a saúde mental diagnosticadas.
Dessa forma, o grupo de pesquisadores da Anglia Ruskin University, na Inglaterra, queria entender se a população sem doenças diagnosticadas também se beneficiava desse tipo de passatempo. Para isso, dados de 7.182 pessoas (todas acima dos 16 anos), recolhidos no Reino Unido no período entre 2019 e 2020, foram analisados. Eles fazem parte de uma grande pesquisa feita anualmente pelo Departamento de Cultura, Mídia e Esporte do Reino Unido através de questionários.
Dentre os participantes, 37,4% dos entrevistados afirmaram ter realizado pelo menos uma atividade de artesanato no último ano. Esse grupo relatou níveis mais altos de felicidade e satisfação com a vida, bem como um senso mais forte de que a vida vale a pena. Para eles, essa sensação foi tão significativa quanto estar empregado.
“Artesanato e outras atividades artísticas mostraram um efeito significativo na previsão da sensação das pessoas de que sua vida vale a pena. De fato, o impacto do artesanato foi maior do que o impacto de estar empregado. O artesanato não só nos dá uma sensação de realização, como também é uma rota significativa para a autoexpressão. Esse nem sempre é o caso com o emprego”, explicou a autora principal Helen Keyes, em comunicado.
A equipe acredita que isso acontece porque através das atividades manuais é possível ver o fruto do próprio trabalho diante dos seus olhos. Para Heyes, isso pode ser ser utilizado como uma abordagem de promoção ao bem-estar e à saúde mental.
“É ótimo focar em uma tarefa e envolver sua mente criativamente”, acrescenta a autora.
Por outro lado, a pesquisa não encontrou a causalidade direta entre as duas coisas. Novas pesquisas serão necessárias para confirmar como se dá este processo.
“Não podemos saber com certeza se o artesanato está causando diretamente esse aumento no bem-estar. O próximo passo seria realizar um estudo experimental onde mediríamos o bem-estar das pessoas antes e depois de períodos significativos de artesanato”, conclui Keyes.
Videogames também apresentam ponto positivo
Ainda que os videogames tenham uma má fama, um estudo publicado na revista científica Nature Human Behaviour mostrou que o hobby está associado ao aumento do bem-estar. Mas, como tudo, é preciso haver moderação. De acordo com os pesquisadores, esses benefícios desaparecem depois de jogar videogame por mais de três horas.
“Nossas descobertas desafiam os estereótipos comuns sobre os jogos serem prejudiciais ou apenas proporcionarem euforia temporária”, disse Hiroyuki Egami, da Universidade Nihon, no Japão, em comunicado da universidade. “Mostramos que os jogos podem melhorar a saúde mental e a satisfação com a vida em um amplo espectro de indivíduos.”
O estudo analisou respostas de pesquisas de quase 100 mil japoneses com idades entre 10 e 69 anos, coletadas entre dezembro de 2020 e março de 2022.
Fonte: O Globo
Medicamento inovador para tratamento da esquizofrenia é aprovado nos EUA
O laboratório Bristol Myer Squibb anunciou hoje que o órgão regulatório norte-americano de medicamentos (Food and Drug Administration - FDA) aprovou o COBENFY™ (xanomelina e cloreto de tróspio), um medicamento oral para o tratamento da esquizofrenia em adultos. COBENFY representa a primeira nova classe de medicamento na psiquiatria em várias décadas e introduz uma abordagem nova para o tratamento da esquizofrenia, visando seletivamente os receptores muscarínicos M 1 e M 4 no cérebro, sem bloquear os receptores dopaminérgicos D2 (como atuam os antipsicóticos clássicos).
Esse tratamento para a esquizofrenia representa um marco importante para a comunidade, onde depois de mais de 30 anos, agora há uma abordagem farmacológica totalmente nova para a esquizofrenia - uma que tem o potencial de mudar o paradigma do tratamento”, disse Chris Boerner, PhD, presidente do conselho e diretor executivo da Bristol Myers Squibb. “À medida que reentramos no campo da neuropsiquiatria, nos dedicamos a mudar a conversa em torno de doenças mentais graves, começando com a aprovação de hoje na esquizofrenia.”
A esquizofrenia é uma doença mental persistente e muitas vezes incapacitante que afeta a forma como uma pessoa pensa, sente e se comporta. Estima-se que afete aproximadamente 2,8 milhões de pessoas nos Estados Unidos (2,4 milhões de pessoas no Brasil). Os sintomas normalmente aparecem pela primeira vez no início da idade adulta e se apresentam de forma diferente em cada pessoa, tornando os sintomas difíceis de diagnosticar e controlar. Embora o padrão atual de atendimento possa ser eficaz no gerenciamento de sintomas de esquizofrenia, até 60% das pessoas experimentam melhora inadequada nos sintomas ou efeitos colaterais intoleráveis durante a terapia.
“Para pessoas que vivem com esquizofrenia, muitas vezes é difícil encontrar um tratamento que funcione para elas. Ter uma variedade de opções de tratamento dá aos pacientes e profissionais de saúde as ferramentas para ajudar a gerenciar essa condição grave”, disse Gordon Lavigne, diretor executivo da Schizophrenia & Psychosis Action Alliance. “Pessoas que vivem com esquizofrenia querem e merecem mais. A aprovação de hoje fornece uma nova opção à medida que as pessoas com esquizofrenia avançam com o apoio adequado para reconstruir suas vidas.”
A aprovação da FDA do COBENFY é apoiada por dados do programa clínico EMERGENT, que inclui três ensaios de eficácia e segurança controlados por placebo e dois ensaios abertos avaliando a segurança e a tolerabilidade a longo prazo do COBENFY por até um ano. Nos ensaios de Fase 3 EMERGENT-2 e EMERGENT-3, COBENFY atendeu ao seu desfecho primário, demonstrando reduções estatisticamente significativas dos sintomas da esquizofrenia em comparação com o placebo, conforme medido pela mudança de pontuação total da Escala de Síndrome Positiva e Negativa (PANSS) desde o início do estudo até a semana cinco. COBENFY demonstrou uma redução de 9,6 pontos (-21,2 COBENFY vs. -11,6 placebo, p<0,0001) e uma redução de 8,4 pontos (-20,6 COBENFY vs. -12,2 placebo; p<0,0001) na pontuação total de PANSS em comparação com o placebo na semana cinco em EMERGENT-2 e EMERGENT-3, respectivamente. Em EMERGENT-2, COBENFY demonstrou uma melhora estatisticamente significativa na doença desde o início da semana cinco, conforme medido pela pontuação de gravidade da Impressão Global (CGI-S), um desfecho secundário do estudo. O perfil de segurança e tolerabilidade do COBENFY foi estabelecido em ensaios agudos e de longo prazo. Nos ensaios de Fase 3 EMERGENT-2 e EMERGENT-3, as reações adversas mais comuns (≥5% e pelo menos duas vezes a do placebo) foram náuseas, dispepsia, constipação, vômitos, hipertensão, dor abdominal, diarreia, taquicardia, tontura e doença do refluxo gastroesofágico. COBENFY não tem avisos e precauções de classe antipsicótica atípica e não tem um aviso em caixa (exigência do FDA para alguns medicamentos que podem trazer agravos mais sérios à saúde, como p.ex. Diabetes). “Devido à sua natureza heterogênea, a esquizofrenia não é uma condição de expressão única, e as pessoas muitas vezes se encontram em um ciclo de descontinuação e troca de terapias”, disse Rishi Kakar, MD, diretor científico e diretor médico da Segal Trials e pesquisador do programa EMERGENT. “A aprovação do COBENFY é um momento transformador no tratamento da esquizofrenia porque, historicamente, os medicamentos aprovados para tratar a esquizofrenia dependeram das mesmas vias primárias no cérebro. Ao alavancar um novo caminho, a COBENFY oferece uma nova opção para gerenciar essa condição desafiadora.” A empresa também anunciou hoje o lançamento do COBENFY Cares™, um programa projetado para apoiar pacientes que receberam a prescrição de COBENFY. Os pacientes poderão se inscrever no programa COBENFY Cares no final de outubro, correspondendo à disponibilidade do produto. Fonte: site da farmacêutica nos EUA
Setembro Amarelo é uma campanha eficaz?
Estamos no mês de setembro e com ele surge na mídia desde 2015 a campanha Setembro Amarelo, de conscientização e prevenção do suicídio. Mas o que esses anos de campanha nos mostram sobre a efetividade da campanha? A situação do suicídio no Brasil vem melhorando ou houve avanços das políticas públicas nesses últimos anos? É isso que tentaremos responder neste artigo.
O suicídio vem em alta no Brasil nessas últimas duas décadas, com aumento de 3,7% ao ano na taxa de suicídio da população geral. Entre 2000 e 2019 o Brasil acumula um aumento de 43% na taxa de suicídio, ante uma redução global de 36% e um aumento menor nas Américas, de 17% no mesmo período. A faixa etária que mais cresce em suicídios é a de jovens entre 10 e 24 anos, com 6% de crescimento ao ano (29% entre 2011 e 2022). Esses números são realmente estarrecedores e preocupantes, veja o gráfico do IPEA.
Dois estudos jogaram uma luz sobre a tendência de aumento de suicídios no Brasil e sua relação com a campanha Setembro Amarelo, iniciada em 2015. O primeiro estudo, de 2023, foi publicado por pesquisadores da Universidade Federal da Bahia e os resultados foram confirmados por um estudo deste ano publicado por pesquisadores de diferentes universidades (USP, UFSM, UFRGS, UFJF). O primeiro estudo analisou mortes por suicídio de 2011 a 2019 e o segundo entre 2000 e 2019.
Eles reuniram os dados de suicídio do cadastro nacional do SUS (DATASUS), excluindo os anos de pandemia (2020-2022). Depois fizeram análises para averiguar se houve um aumento a partir de 2015, quando se instituiu a campanha Setembro Amarelo, analisando inclusive as taxas de suicídio nos meses subsequentes a setembro de cada ano. Os resultados não permitem inferir uma relação de causa e efeito entre a campanha e as mortes, mas demonstram de forma inequívoca que a campanha Setembro Amarelo não tem sido eficaz na prevenção do suicídio, pelo contrário, houve um aumento expressivo de mortes por suicídio nos anos seguintes à campanha, como demonstram os dois estudos.
Vejamos então os resultados do segundo estudo, mais atual e que abrange um período maior de 19 anos. Nesse período foram registrados no país quase 200 mil suicídios (precisamente 195.047), com maior aumento em indivíduos entre 20 e 29 anos de idade (63% de aumento relativo frente a 57% para a população geral no período estudado).
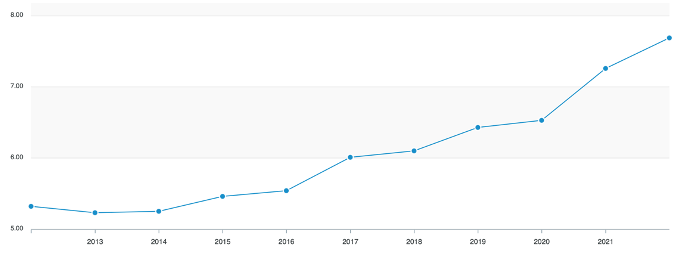
Em relação à distribuição geográfica, raça e escolaridade, os dados também chamam atenção: o ritmo crescente de suicídios na região Sul do país é quase duas vezes mais alto do que na região Nordeste e Sudeste (figura 1). Brancos, pretos, pardos e indígenas apresentaram aumento da taxa de suicídio, apenas asiáticos tiveram uma diminuição. Menor escolaridade (entre 8 e 11 anos de educação) também foi associado ao aumento nas taxas.
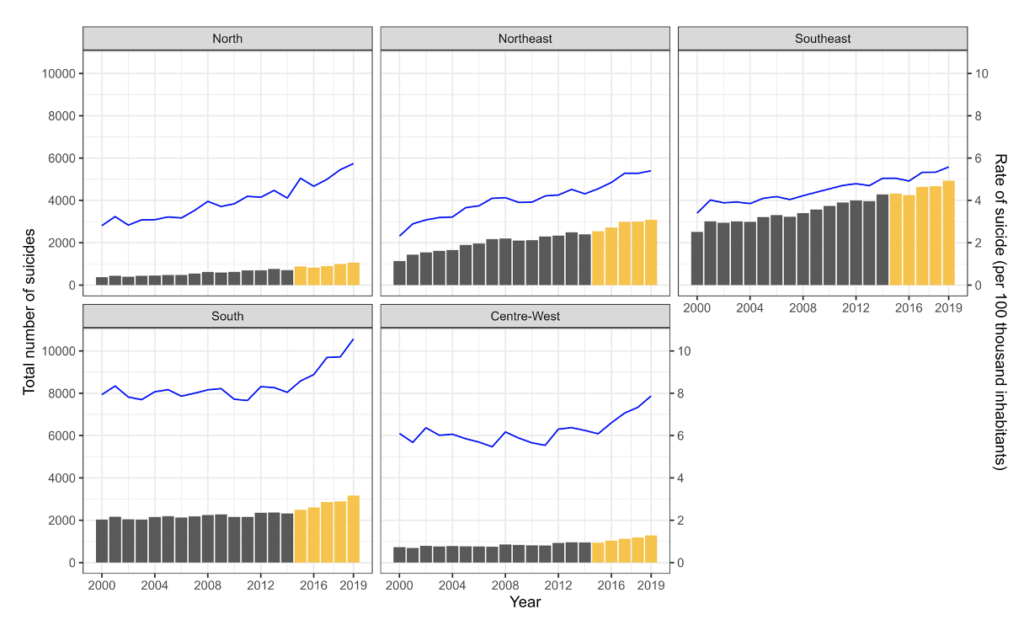
Em relação à campanha Setembro Amarelo, os autores usaram um método de análise regressiva para tentar estabelecer uma relação nas taxas de suicídio ao longo do tempo com a campanha (RDD - regression discontinuity design). Por ele os autores conseguiram calcular o nível de significância estatística das mudanças nas taxas de suicídio e a variável Setembro Amarelo.
Apesar da tendência de aumento gradual da taxa de suicídio ao longo do tempo, a mudança na inclinação da curva de suicídio observada a partir do ano de 2015 indica uma aceleração estatisticamente significativa no crescimento (APC2000-2015, 1,67%; APC 2015-2019, 4,24%; Figura 2).
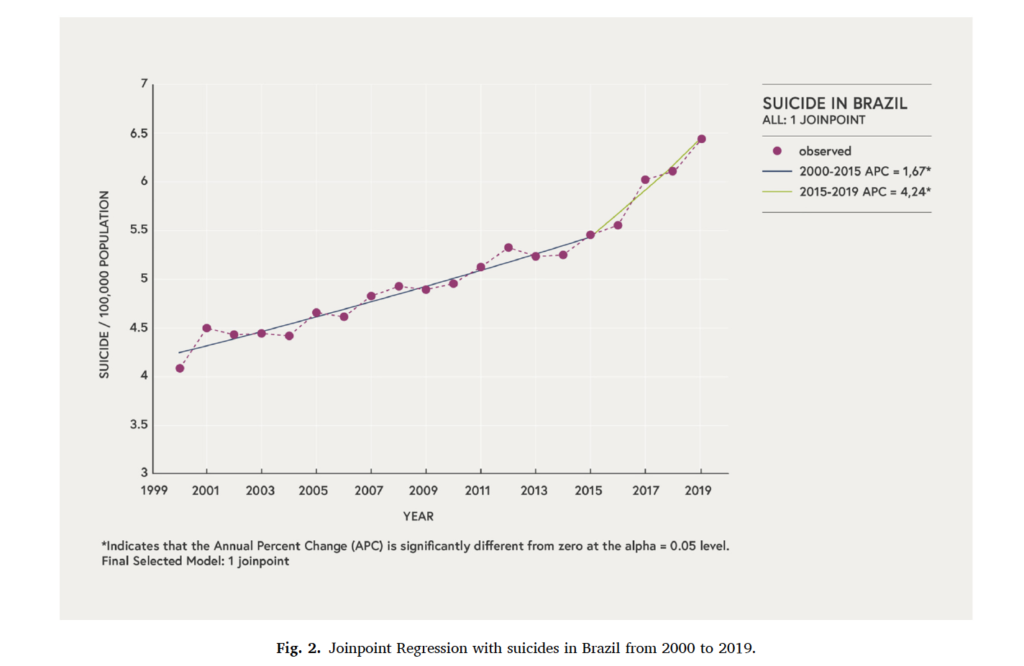
Quando analisado por trimestre (intervalo de três meses) (Figura 3), o primeiro trimestre não apresenta um ponto de ruptura (APC 2000-2019, 1,86%). Dito isso, o ponto de interrupção no segundo trimestre ocorreu em 2016 (APC 2000-2016, 1,67%; APC 2016-2019, 5,78%), no terceiro trimestre em 2015 (APC 2000-2015, 1,61%; APC 2015-2019, 4,86%) e no quarto trimestre em 2014 (APC 2000-2014, 1,75%; APC 2014-2019, 3,79%).

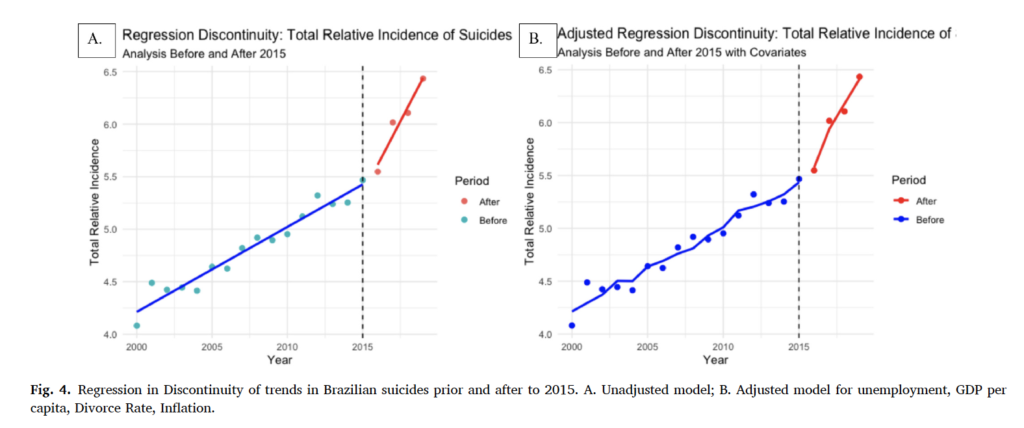
A Regressão dos resultados de descontinuidade (RDD (Fig. 4A) apresentou um excelente ajuste (R2 0,980 com um R2 ajustado de 0,977). Eles detectaram uma interação significativa entre o ano de início da campanha e o tempo (β = 0,1939, SE = 0,04282, t = 4,527, p < 0,001). A análise de efeitos marginais indicou uma mudança significativa na taxa de suicídio ao longo do tempo em relação à implementação da campanha. Antes de 2015, a taxa de crescimento do suicídio foi estimada em 0,08088 (95% CI [0,07009, 0,09168]) suicídios por ano por 100.000 habitantes. Após o início da campanha pós-2015, a taxa de crescimento mostrou um aumento para 0,27474 (95% CI [0,06380,0,48569]) suicídios por ano por 100.000 habitantes. Nenhuma das covariáveis analisadas (desemprego, renda per capita, divórcio e inflação) explica significativamente o resultado e os principais resultados permaneceram inalterados após o ajuste (Fig. 4B). Visualmente a linha vermelha no gráfico indica o aumento expressivo após a campanha, o que se mantém após a correção pelas covariáveies analisadas, que não modificaram a inclinação da linha.
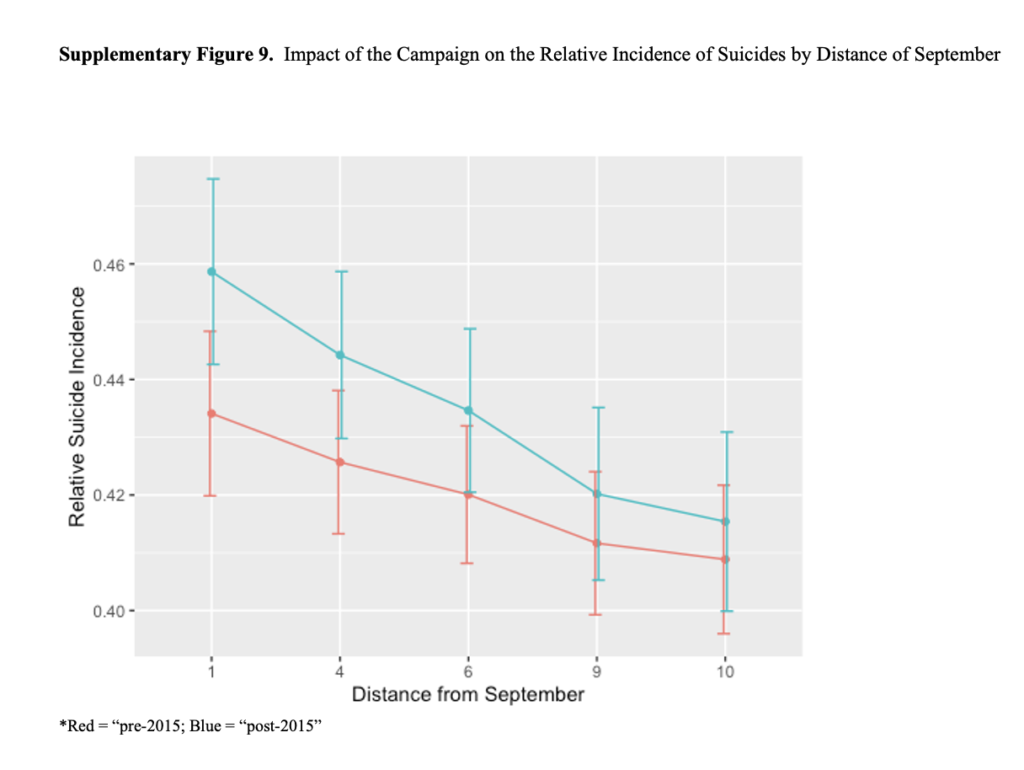
Os autores também realizaram uma análise para testar os efeitos da distância relativa do mês de setembro e se os efeitos da distância relativa de setembro seriam diferentes antes e depois do lançamento da campanha (fig. suplementar 9 - curva vermelha pré-campanha de 2015; curva azul após 2015). Essa análise revelou um efeito principal da distância relativa de setembro (F = 5,2452, p < 0,05), o que significa que quanto mais distante de setembro, menor a incidência relativa de tentativas de suicídio. Mais importante ainda, verificou-se uma interação entre a distância e o início da campanha (F = 6,0972, p < 0,05), mostrando que esse efeito se tornou mais forte após a campanha do Setembro Amarelo. Essa análise reforça as possíveis ligações entre o início da campanha e a aceleração das taxas de suicídio na população brasileira, uma vez que se espera que os efeitos da campanha sejam mais fortes no mês seguinte a setembro, embora possam continuar por muitos meses.
Os resultados do estudo alertam para ineficácia de campanhas de prevenção ao suicídio baseadas apenas na informação e na mídia, corroborando outras evidências na literatura, de que campanhas que dependem exclusivamente de publicações na mídia carecem de eficácia. Embora elas passem a impressão de que governos e a sociedade civil estão empenhados na implementação de estratégias de cuidado e na melhoria da situação psicossocial da população, somente mudanças estruturais e mudanças em diferentes níveis de cuidado são capazes de produzir efeitos benéficos e sustentáveis para a redução nas taxas de suicídio da população.
A precoupação dos autores é com o chamado efeito Werther ou suicídio por imitação, uma vez que é descrito na literatura que a simples menção ao suicídio possa criar uma situação para alguns indivíduos predispostos a se tornarem mais propensos ao ato suicida. Por isso eles enfatizam a necessidade de campanhas que direcionem as pessoas vulneráveis a sistemas reais de cuidado, como intervenções comunitárias que aumentem o acesso aos cuidados em saúde mental.
Uma preocupação central em países de baixa e média renda como o Brasil têm sido a relação do suicídio com a violência estrutural e as assimetrias de poder entre diferentes estratos da população. Não por acaso mulheres, idosos, jovens, não-brancos, de menor renda, migrantes e residentes em localidades menos urbanizadas estão nos grupos dos mais vulneráveis e em maior risco para o suicídio. Entre os indígenas brasileiros, o risco de suicídio chega a ser 4 vezes superior ao da população geral, associado a uma violenta miscigenação e ao desenvolvimento econômico que afetam sua cultura e sua cosmologia, prejudicando suas identidades. Essa "patologia do poder" é oriunda do processo histórico colonial e da violência que essas populações vem sendo submetidas ao longo dos séculos.
Princípios participativos, inclusivos e democráticos são necessários como fatores de proteção à vulnerabilidade psicossocial e ao suicídio, não sendo suficientes somente fatores individuais de mitigação do comportamento suicida.
Políticas públicas que visem combater as violências estruturais e a opressão que mantém o padrão de poder na sociedade, principalmente as desigualdades relacionadas à sexualidade, gênero e raça, necessitam de prioridade frente às condições meramente materiais, que possuem a sua importância, mas que por si só não agem na inversão da lógica colonial.
Portanto, para além de campanhas midiáticas de massa, precisamos de atuação preventiva no território, no chão das comunidades e em conjunto com as populações mais vulneráveis, por mais participação social, mais democracia, mais direitos e cidadania.
Uma transformação que no cenário atual, de aumento das taxas de suicídio, nos parece distante.
Artigo: Damiano RF, Beiram L, Damiano BBF, Hoffmann MS, Moreira-Almeida A, Rück C, Tavares H, Brunoni AR, Miguel EC, Menezes PR, Salum GA. Associations between a Brazilian suicide awareness campaign and suicide trends from 2000 to 2019: Joinpoint and regression discontinuity analysis. J Affect Disord. 2024 Nov 15;365:459-465. doi: 10.1016/j.jad.2024.08.134. Epub 2024 Aug 24. PMID: 39187205.
Intervenção Neon - Individualizando narrativas de recovery para melhorar a recuperação das psicoses.
Tive o prazer de recepcionar o Prof. Mike Slade, da Universidade de Nottingham, Inglaterra, um dos principais pesquisadores em Recovery e narrativas de recuperação em saúde mental no mundo. Compartilho com vocês a palestra apresentada no Congresso Novas Abordagens em Saúde Mental em 22/06/2024 no IPUB-UFRJ, na qual ele explica a Intervenção Neon, criada por ele e sua equipe, uma ferramenta de Inteligência Artificial que utiliza uma coletânea de narrativas de recuperação em saúde mental para auxiliar outras pessoas a se recuperarem. Por enquanto, o sistema é experimental e não pode ser utilizado como terapia, mas é uma iniciativa pioneira que pode mudar o paradigma do Recovery e sua utilização no tratamento das psicoses. Espero que gostem!
Planos de saúde: após acordo para fim dos cancelamentos, entenda o que as operadoras esperam para restabelecer contratos.
O presidente da Câmara dos Deputados, Arthur Lira (PP-AL), anunciou nesta terça-feira (dia 28) que fechou um acordo com operadoras de planos de saúde para que elas suspendam cancelamentos unilaterais de contratos recentes de usuários em tratamento. Nos últimos meses, aumentaram as queixas referentes a rescisões anunciadas pelas operadoras e que afetam usuários com doenças como câncer ou com Transtorno do Espectro Autista (TEA). Aqui no site publicamos que contratos de pacientes com esquizofrenia em tratamento com Palmitato de Paliperidona (medicação injetável de alto custo para tratamento contínuo da esquizofrenia) também estavam sendo cancelados.
Apenas pacientes internados, em ciclo de terapia de câncer ou com transtorno do espectro autista (TEA) e transtornos globais do desenvolvimento (TGD) não terão os planos cancelados unilateralmente pelas operadoras de saúde , dentro do que ficou acordado entre o setor e o presidente da Câmara dos Deputados.
Documento interno da Abramge (Associação Brasileira de Planos de Saúde) ao qual O Globo teve acesso não especifica, contudo, quanto tempo durará a suspensão dos cancelamentos por parte dos planos. O Congresso também deve rever a lei dos planos de saúde, particularmente os coletivos, que hoje compõem 80% das carteiras e que não são contemplados pela lei que regulamenta os planos individuais e familiares.
Enquanto essas condições não são revistas e regulamentadas, é esperado um crescimento da judicialização contra os cancelamentos. No tocante à esquizofrenia, por exemplo, enquanto transtorno do neurodesenvolvimento (da mesma forma que o autismo), não se justifica a sua exclusão da lista de cancelamentos, pois isso é um tratamento desigual e que não se ampara em justificativas legais e científicas. Se o critério adotado é considerar transtornos do desenvolvimento, como TEA e TGD, a esquizofrenia, sendo também um transtorno do desenvolvimento cerebral, deveria ser também contemplada.
Fonte: com informações do Extra e de O Globo (30/05/24)
Depoimento: Esquizofrenia, anulando uma ‘sentença de morte’.
Para o nosso terceiro blog ‘Journeys in Mental Health’ no Dia Mundial da Esquizofrenia, a PLOS Mental Health ouve sobre os desafios e o estigma enfrentados pelo nosso colaborador quando foram diagnosticados com Esquizofrenia e como mudaram a narrativa da sua vida para encontrar um novo propósito.
Esquizofrenia, anulando uma ‘sentença de morte’
Fui diagnosticado com esquizofrenia numa época em que a saúde mental era um tema envolto em silêncio e evitação, e o termo “esquizofrenia” evocava imagens chocantes nas mentes das pessoas, desde cenas de crimes violentos até indivíduos vagando sem rumo, gritando, sem-teto e imprevisível. Esta representação visual que foi criada na imaginação das pessoas ilustrou os equívocos e o estigma associados à doença e, para mim, foi assim que fui percebido por aqueles que sabiam do meu diagnóstico. Estes estereótipos levaram-me ao isolamento e à sensação de medo, enquanto lutava com as implicações do meu diagnóstico e recebi um prognóstico que considerei comparável a uma sentença de morte. O meu futuro foi determinado pelos profissionais e por quem se sentiu obrigado a partilhar as suas opiniões (certas ou erradas), embora com boas intenções. No entanto, o foco deles estava fixado no que eu não poderia fazer e no que nunca alcançaria como resultado do meu diagnóstico. Eu me encontrei em um estado de impotência e incerteza sobre o propósito da minha vida.
Um futuro condenado e a tentativa de entender os sintomas pelos quais fui diagnosticado já eram bastante angustiantes por si só, mas agravados pelo estigma, pela discriminação e pela ignorância, tornaram-se profundamente destrutivos. A extensão deste impacto levou a múltiplas internações em instituições psiquiátricas e a cuidados involuntários, o que me expôs ainda mais a uma série de violações dos direitos humanos, incluindo condições precárias nestas instalações semelhantes a prisões que, ironicamente, se destinavam a promover e apoiar o meu bem-estar.
Naquela época, a noção de recuperação era considerada inatingível e as condições de saúde mental, especialmente a esquizofrenia, eram mais frequentemente vistas como inerentemente duradouras e tornando tal pessoa incapaz de funcionar na sociedade, e muito menos de prosperar na vida. A perda da tomada de decisões foi frequentemente o aspecto inicial da humanidade eliminado, juntamente com a consequente perda de dignidade. Era como uma “sentença de morte” e parecia que o que estava por vir eram apenas dias intermináveis de espera pelo dia da “execução”.
Então cheguei à conclusão de que, apesar de tudo isso, não falei, não expressei meus pontos de vista ou escolhas, fui deixado de fora da decisão do que quero da minha vida. Fiquei decepcionado e com raiva de mim mesmo por aceitar o destino que me foi dado sem interrogar a 'sentença' que recebi ou defender o que defendia e por permitir que outros me definissem por um diagnóstico e não como pessoa.
Fiquei determinado a transformar a minha vida e anular a minha “sentença de morte”, e assim despertei um novo propósito na minha vida para ajudar a inspirar outros a encontrar o valor nas suas experiências. Após esta descoberta, a esquizofrenia não significa necessariamente o fim de uma jornada, mas sim o início de novas possibilidades e oportunidades. Pude imaginar como, não só a minha própria jornada com uma condição de saúde mental, mas a de muitos outros, poderia mudar as narrativas de tantos dos nossos pares em todo o mundo, especialmente aqueles que vivem com esquizofrenia, através da contribuição da nossa experiência vivida e experiência na criação de sistemas eficazes , serviços e melhores perspectivas de recuperação para todos os que lutam com problemas de saúde mental.
Hoje, estou grato pelos avanços alcançados na ciência e na medicina que permitem novas descobertas e abordagens no domínio da saúde mental e da esquizofrenia, bem como pelo maior envolvimento das pessoas com problemas de saúde mental e das suas famílias e cuidadores no seu próprio tratamento. Isto produz resultados positivos, gera esperança e proporciona às pessoas com problemas de saúde mental o direito à qualidade de vida.
Fonte: Plos Mental Health
Dia 24 de Maio: Dia da Conscientização sobre a Esquizofrenia.
Pelo sétimo ano seguido comemora-se o dia 24 de Maio como o Dia da Conscientização da Esquizofrenia no Brasil. Vários estados, inclusive o Rio de Janeiro, se juntaram em torno desta causa para lembrar a sociedade sobre a importância da informação e de conhecer a doença. A data também é comemorada internacionalmente por outros países.
O objetivo desse dia é chamar a atenção para a esquizofrenia, uma doença cercada de estigmas, tabus e muito preconceito, que afeta até 1% da população brasileira e envolve toda a família, que necessita de muita informação e apoio para lidar da melhor maneira possível com a doença.
A informação e o debate em torno da doença são fundamentais no combate ao estigma e ao preconceito que existe na sociedade e também auxiliam pacientes e familiares na busca de melhores condições de saúde e qualidade de vida.
Compreender a esquizofrenia e o papel da família como parceira do cuidado possibilitam resolver melhor os conflitos, expandir mais a rede social de suporte, desfocar da doença e focar na pessoa e auxiliá-la nos desafios e obstáculos da vida para além dos efeitos da doença mental.
Maior conscientização ajuda na adesão aos tratamentos médicos e psicossociais, no combate ao auto-estigma (vergonha que a própria pessoa tem por ter sido diagnosticada com a doença), numa postura mais altiva e otimista diante dos sintomas e das dificuldades, aumentando a esperança na recuperação e promovendo maior autodeterminação na busca por dias melhores e pela superação das dificuldades.
A união de todos os envolvidos no processo de cuidado, como pacientes, familiares e profissionais de saúde, através dos serviços, de movimentos sociais e associações de pacientes e familiares, é a chave na busca de melhores condições de atendimento, de direitos e de cidadania. Juntos é a melhor forma de combatermos o estigma!
Aproveitem a semana de 24 a 31 de Maio para conversar sobre a esquizofrenia, compartilhar lives, depoimentos e mensagens em suas redes sociais, divulgar a informação entre amigos e familiares e em sua comunidade, e passar a ideia de que a esquizofrenia tem tratamento e as pessoas conseguem se recuperar e levar uma vida digna e satisfatória como qualquer outra pessoa.
Abaixo algumas mensagens que podem ser repassadas em suas redes sociais:
#Diga não ao adjetivo “esquizofrênico”. A esquizofrenia não define quem a pessoa é, é tão somente uma doença, que tem tratamento e afeta apenas uma parte do psiquismo de uma pessoa.
#Pessoas com esquizofrenia não são perigosas, pelo contrário, são com maior frequência vítimas de violência.
#O estigma e a desinformação sobre a esquizofrenia são os principais obstáculos à recuperação, tanto para pacientes como para familiares.
#A liberdade das pessoas com esquizofrenia é urgente e necessária, para que sejam sujeitos livres na sociedade, com seus direitos e sua livre circulação garantidos como todo cidadão comum.
#A esquizofrenia requer tratamento multidisciplinar através de uma atenção comunitária, com tratamentos próximos às suas residências e articulados com outros setores, como educação, esporte, cultura, lazer e trabalho.
#Pessoas com esquizofrenia têm maior risco de morrer por outras doenças físicas e muitas vezes são discriminadas em hospitais gerais e postos de saúde. Diga não ao preconceito que existe na saúde!
#Toda pessoa com esquizofrenia tem direito e capacidade de se recuperar da doença. Ela precisa de apoio, legitimidade, voz, escuta e respeito.
#Diga não ao uso da palavra esquizofrenia quando ela não se refere à doença. Esquizofrenia não serve para adjetivar nada. É tão somente uma doença. O termo esquizofrenia quando mal empregado reforça o estigma e o preconceito.
#Diga não aos abusos a pessoas com esquizofrenia, como cerceamento à sua livre circulação pelo território, encarceramento, restrição de direitos civis e humanos.
AMIL cancela de forma unilateral planos de pessoas com deficiência.
Em nota a empresa afirma que beneficiários nessas condições continuarão recebendo a cobertura e que este não seria o caso de 98% dos cancelamentos. Então cabe o questionamento: por que a empresa cancelou contratos de pessoas com doenças raras, dentre elas pessoas com autismo e esquizofrenia? Pessoas que precisam do tratamento regular para a manutenção de suas condições de vida! Leia a reportagem do site Metrópoles.
Recentemente, uma decisão da operadora de planos de saúde Amil de cancelar milhares de contratos coletivos por adesão, de forma unilateral, vem causando grande mobilização social e ações judiciais. Contratos em geral vêm sendo impactados com a decisão, entre eles os de pacientes com ou sem deficiência. A cobertura da assistência médica vai até o dia 31 do mês de maio.
A Amil confirma o cancelamento devido ao desequilíbrio econômico e financeiro dos conjuntos de contratos. “A decisão se deve ao fato de que tais contratos, negociados por administradoras de benefícios diretamente com entidades de classe, com intermediação de corretoras, apresentam há vários anos situação de desequilíbrio extremo entre receita e despesa, a ponto de não vermos a possibilidade de reajuste exequível para corrigir esse grave problema”, informa, por meio de nota.
A lei dos planos, em modo geral, permite que ocorra a suspensão do contrato de saúde, em que as empresas precisam notificar os consumidores com 60 dias de antecedência, ou conforme a exigência de notificação prévio ao contratante. Conforme o Supremo Tribunal De Justiça (STJ), os planos de saúde coletivos não podem ser cancelados, de forma unilateral, enquanto o paciente estiver em tratamento de doença grave.
“Enfatizamos que a medida não tem nenhuma relação com demandas médicas ou quaisquer tratamentos específicos, uma vez que mais de 98% das pessoas envolvidas não estão internadas ou submetidas a tratamento médico garantidor de sua sobrevivência ou de sua incolumidade física. Beneficiários em tais condições continuarão recebendo cobertura da Amil para os cuidados assistenciais prescritos até a efetiva alta, conforme os critérios e normativas estabelecidos”, aponta a Amil.
“Diante desse quadro, as pessoas envolvidas têm direito legal à portabilidade para manter suas coberturas, sem a obrigatoriedade de cumprir novamente prazos de carência, com suporte de suas respectivas entidades de classe, administradoras de benefícios e corretoras, conforme a regulamentação da Agência Nacional de Saúde Suplementar (ANS)”, conclui a empresa Amil em nota divulgada.
Depoimento de jovem viciado em 'vape' revela a gravidade da dependência de cigarros eletrônicos.
Eu comecei a fumar cigarro branco quando tinha por volta de 14 anos, hoje tenho 23. Era um cigarro avulso, o que cresceu para no máximo três por dia até que, com 16 anos, eu já fumava uns 10 cigarros diariamente. Com 17, fiz um intercâmbio para os Estados Unidos, durante o último ano do Ensino Médio. Foi em 2017, bem na época em que estava crescendo muito o consumo dos cigarros eletrônicos por lá, já era uma febre.
Nas escolas era muito comum, porque ele não deixa cheiro nem rastro. Algo que me impedia de fumar ainda mais era justamente o cheiro que ficava nas mãos, no cabelo, nas roupas. O vape apareceu como uma “solução” para esses problemas. Ele é muito mais fácil de utilizar em qualquer espaço. Se você prender o vapor por um tempo, por exemplo, ele até some. Então muitas pessoas usavam até nas salas de aula ou escondidas no banheiro.
Foi quando comecei a usar o cigarro eletrônico e a ter um contato ainda maior com a nicotina. Era um fácil acesso e fácil consumo que me deixou viciado na época. Comecei a fumar entre as aulas, passou a ser algo constante. E progrediu muito rápido, assim como foi com todas as pessoas que eu conheço que também usam ou usaram vape. Os fabricantes fazem justamente para ser atrativo: é colorido, com gosto de fruta, é mais tranquilo e saboroso do que o cigarro convencional.
Eu comecei a perceber que se tornou um problema quando não conseguia ficar 30 minutos sem fumar. Nessa época, há cerca de dois anos, eu estava viajando para um evento com um amigo, e ele me contou que eu acordava no meio da noite para fumar, e eu não me lembrava. Meu corpo estava acordando sozinho para sustentar esse vício, eu fiquei em choque naquele momento. Comecei a acompanhar meu sono e vi que ele de fato tinha piorado muito.
Essa questão do “parar de fumar” acho que é algo que todo fumante sabe que em algum momento vai precisar fazer, porque sabe que é prejudicial. Desde aquele momento eu sabia que precisava parar, mas o estalo mesmo veio no meio do ano passado, quando percebi que estava muito afetado psicologicamente. Estava me afundando em depressão, vivendo de forma muito infeliz. E, analisando o que me deixava daquele jeito, uma das coisas era o cigarro.
Eu não cheguei a ter problemas pulmonares, na laringe ou na boca, nada. Os efeitos maiores foram os psicológicos. Mas uma amiga minha, por exemplo, precisou ir para o hospital depois de sofrer um derrame pleural por causa do vape. Então, se eu não tivesse parado, sabia que também podia acabar no hospital, já que fumava há nove anos.
Eu consumia 50 mg de nicotina por dia com os aparelhos, então foi e está sendo uma luta muito grande. No primeiro dia, quando parei de vez, surtei completamente, fiquei muito mal. O que tem me ajudado são os chicletes de nicotina, para ir reduzindo gradualmente essa dependência, e o acompanhamento psiquiátrico.
É muito uma questão de hábito, você estar ali sempre com o vape do lado, fumando, isso é difícil de desconstruir. Mas beber bastante água e mascar chiclete, mesmo sem nicotina, tem me ajudado também a lidar com essa ansiedade. Exercícios físicos, estar com minha família, sair, atividades que me dão prazer também.
Os piores momentos são depois de comer e ao acordar. Eu já faço tratamento para outras questões psiquiátricas, então o álcool é algo que eu cortei da minha vida há um tempo. Nesse ano, voltei a beber, mas de vez em quando e menos de uma taça, mais para degustar porque gosto muito de gastronomia. Porém, na primeira vez que bebi depois de ter parado de fumar, vi que é algo que de fato aumenta a vontade, então tenho evitado também.
Quando decidi parar de fumar, por sempre gostar de usar minhas redes para ter uma influência positiva, também quis criar um projeto que incentivasse outras pessoas a tomarem a mesma decisão. Acho que para mim foi fundamental a decisão individual e também firmar esse compromisso público. Porque isso te dá uma rede de apoio, e o que eu quis foi criar uma rede que também ajudasse outras pessoas.
Com isso, surgiu a hashtag #semnicotina no TikTok, em que as pessoas também postam sobre suas experiências parando de fumar. E falar sobre isso nas redes também me ajuda. Querendo ou não, me coloca essa “obrigação” de dar o exemplo, o que para mim tem sido muito bom. E esse compromisso público eu acredito que não seja algo que apenas influenciadores possam fazer. Tem a ver com compartilhar com pessoas próximas sua decisão para que elas te ajudem.
Por volta de três semanas depois de termos começado, fui a uma faculdade aqui em São Paulo dar uma palestra, e muitas pessoas conheciam a hashtag e disseram ter começado a parar de fumar por causa dela. Tenho recebido mensagens de médicos, psiquiatras, pneumologistas que viram a campanha, então o resultado é muito positivo.
Mas acho que ainda falta muita informação. O vape é de fato algo construído para chamar a atenção de crianças e adolescentes. Tem dispositivos com tela touch screen, com fidget spinner, coloridos. Chegou a um nível em que é escancarado que o público dessas empresas é esse. E adolescente não pesquisa sobre as coisas, nós sabemos disso. Quando a gente é mais novo, queremos experimentar o mundo e não ligamos tanto para as consequências.
Então falta ainda que as informações corretas cheguem aos mais jovens e sejam compartilhadas em massa. A divulgação dessas informações, dos riscos, não tem sido feita de forma efetiva. Falta uma linguagem mais jovem e dentro das escolas.
Recebi muitas mensagens de colégios, por exemplo, relatando a situação caótica dentro deles, contando que de fato há um número absurdo de adolescentes fumando, inclusive dentro de sala de aula.
Por um período, a impressão era que estávamos entrando numa geração mais saudável, era comum ver vídeos de adolescentes fazendo mais esportes, mais preocupados. Mas acho que isso encontra uma barreira no vape. Porque tem muitos jovens que de fato pensam na saúde, muito pelo físico, mas muitos acabam fumando e não percebem que o vape afeta isso.
Fonte: Gustavo Foganoli, 23 anos, fala do processo de deixar os aparelhos e a iniciativa #semnicotina, em que compartilha a experiência com seus 5,5 milhões de seguidores. Depoimento divulgado pelo O Globo (22/05/24)
RS precisará de mutirão pela saúde mental.
A tragédia no Rio Grande do Sul é a maior de sua história, superando as chuvas e enchentes de 1941. O número de mortos e desabrigados e a lista de municípios afetados, mais de 400, demonstram o tamanho do problema e dos desafios que ainda estão por vir para reconstruir o que foi destruído e para prevenir futuros desastres naturais.
Que o clima e o meio ambiente estão em crise não restam dúvidas. Somente os negacionistas se agarram ao argumento de que catástrofes naturais acontecem de tempos em tempos. As temperaturas dos oceanos e da terra vem aumentando sistematicamente e isso altera o clima no planeta, com maiores chances de eventos climáticos extremos.
Ignorar os efeitos do problema ambiental na psique das pessoas é uma visão míope para quem não percebe a integração do ser humano com o meio ambiente. O ar que respira, a água que bebe, o alimento que come, a terra em que mora, enfim, o antropoceno parece ter feito o ser humano ignorar a importância do planeta, sem o qual ele próprio não existe.
A falta de políticas de preservação ambiental e prevenção de catástrofes naturais e a exploração dos recursos, como a água, os mananciais, as florestas e os rios, estão na origem desses problemas. O sucateamento dos órgãos estaduais que cuidam do meio ambiente, a falta de investimento nas tecnologias que poderiam mitigar os efeitos da chuva e das cheias dos rios, o assoreamento dos leitos também contribuíram para o resultado da catástrofe que os gaúchos estão vivendo.
Milhares de pessoas perderam tudo: casas, bens, objetos pessoais, recordações familiares, animais de estimação e, alguns, perderam inclusive parentes. São muitas perdas e graves. É como se as pessoas ficassem sem chão, literalmente. Além das privações, como falta de água, comida, roupas, medicamentos, utensílios básicos. Pessoas que não poderão trabalhar e ganhar seu sustento, que terão que viver em abrigos e com ajuda do governo, que sabemos ser muito distante do que pode ser considerado digno.
Isso tudo tem consequências dramáticas para a saúde mental das pessoas, é vivenciado de forma traumática, e as incertezas e a insegurança de não saber quando poderá voltar a uma vida normal é ainda mais desolador. A possibilidade de perda do contato com o seu território, já que muitas regiões correm o risco de se tornarem inviáveis para habitação, é algo que impacta muito a saúde mental: a memória do território, as pessoas com as quais se relacionam, o local de trabalho, são muitas variáveis estruturantes da subjetividade dessas pessoas.
Não precisa ser um especialista para prever que o Rio Grande do Sul viverá anos com incidência maior de quadros de ansiedade, depressão, estresse pós-traumático, abuso de substâncias, auto-lesões e suicídios. O governo precisará organizar um mutirão para avaliar e tratar a saúde mental dos gaúchos nos próximos meses e anos, num período recém saído da pandemia, da qual mal se recuperaram.
Vamos ajudar a população gaúcha! Contribua com qualquer valor para as organizações de ajuda humanitária. Acesse https://educacao.rs.gov.br/governo-ativa-canais-para-receber-doacoes-via-pix-para-auxilio-as-vitimas-das-enchentes
Quando humor é uma questão de pensamento.
Na psiquiatria existe historicamente uma dicotomia entre humor e pensamento. Transtornos de humor, como o transtorno bipolar, são geralmente desordens do humor (p.ex. depressão, mania), enquanto as psicoses primárias, como a esquizofrenia, são desordens do pensamento (p.ex. delírios, pensamento confuso, desorganizado).
Emil Kraepelin foi o primeiro a fazer essa distinção quando separou a Doença Maníaco-Depressiva da Demência Precoce, mais tarde chamada por Bleuler de Esquizofrenia (mente/pensamento cindido, significado do termo em grego).
Historicamente os tratamentos médicos também possuem origens distintas para os diferentes transtornos, de humor e esquizofrenia. Enquanto estabilizadores de humor são preconizados para o transtorno bipolar, os antipsicóticos são indicados no tratamento da esquizofrenia. Com a descoberta dos antipsicóticos atípicos ou de segunda geração nos anos 90, por sua atuação em receptores de dopamina e serotonina, eles passaram a ter indicação também no tratamento da depressão e do transtorno bipolar, como é o caso, principalmente, da Quetiapina, do Aripiprazol, do Brexpiprazol e da Lurasidona.
Mas porque é interessante problematizar essa questão da tradição da psiquiatria em separar humor e pensamento?
Não somente por questões terapêuticas, mas principalmente por questões diagnósticas. Quem acompanha o blog já conhece minha área de interesse na esquizofrenia e nos transtornos de humor, como a depressão e a bipolaridade. Já escrevi aqui sobre Estados Mistos e Depressão que não melhora com antidepressivos.
Desta vez decidi focar nesses dois aparentes polos psicopatológicos: humor e pensamento. Talvez fique mais claro para pessoas com sofrimento mental e familiares abordar dessa forma. Meu objetivo é auxiliá-los na compreensão, principalmente quando o tratamento que fazem não surtem o efeito esperado.
Kraepelin já chamava atenção para formas de Transtorno Bipolar em que humor e pensamento estariam em sentido contrário: humor deprimido e pensamento acelerado, confuso ou repetitivo. Mas isso parece ter sido esquecido ou pouco valorizado por pesquisadores que o sucederam e valorizaram mais as formas clássicas de mania (humor e pensamentos exacerbados) e de depressão (humor e pensamentos rebaixados), com humor e pensamento num mesmo sentido. Outro ponto que traz confusão diagnóstica é o diagnóstico do TOC, que se apresenta com alterações de pensamento (obsessões) e de humor (ansiedade que geram compulsões ou mesmo depressão). Na época de Kraepelin este diagnóstico não fazia parte de sua nosologia.
Você já deve estar percebendo aonde quero chegar… imaginemos uma pessoa deprimida, portanto, com humor rebaixado, deprimido, com muita tristeza e angústia. Ela se queixa de uma mente que não pára de pensar, com muitos pensamentos confusos e repetitivos, por exemplo, com pensamentos negativos envolvendo tragédia de familiares (“fico imaginando o que seria de mim se meu filho morresse num acidente”, p.ex.). Esse quadro também gera muito cansaço, sono exacerbado e baixa de energia, além de muita ansiedade.
Seria esse quadro mais provável numa depressão, num transtorno bipolar tipo misto ou num TOC com depressão. Claro que outros elementos clínicos, sociais e familiares serão importantes para um diagnóstico. Mas aqui o objetivo é considerar alternativas pensando nessa relação não-dicotômica entre humor e pensamento.
Um dos aspectos é que pensamentos repetitivos, confusos, intrusivos, com conteúdos negativos são torturantes. E quando isso foge ao controle da pessoa, gera angústia, depressão, cansaço e desespero (as vezes pacientes relatam sensação de enlouquecimento). Isto é, pensamentos deste tipo podem gerar distúrbios de humor e vice-versa (e não somente humor alterando pensamento como tradicionalmente se acredita).
Somemos a este quadro um fato terapêutico relevante: essa pessoa já fez uso de diversos antidepressivos, melhorava no início, mas parava de responder. Ao contrário, na sua percepção, com o passar do tempo o quadro piorou, está mais deprimida, irritável, intolerante, cansada e com muitos pensamentos repetitivos e intrusivos. Já teve também diferentes diagnósticos ao longo do tempo: depressão, TOC, TAG (transtorno de ansiedade generalizada), TDAH e depressão resistente.
Porque escrevo sobre isso? Porque quadros assim são muito comuns na psiquiatria e na minha prática clínica. E com a profusão de uso de antidepressivos, a minha impressão é que eles vem aumentando.
Meu objetivo aqui não é propor nenhum tratamento específico, pois isso requer muito mais do que consta nesse artigo. Mas se este é seu caso, converse com seu médico sobre o seu diagnóstico e as opções de tratamento. Existem outras alternativas como estabilizadores de humor e antipsicóticos, úteis em quadros que não estão respondendo bem aos antidepressivos.
Pode ser interessante mudar a estratégia de tratamento para começar a responder melhor e isso leva tempo. Um distúrbio de humor de longa evolução pode demorar meses para melhorar e vai precisar também de outras abordagens terapêuticas, como psicoterapia, exercícios físicos, atividades de lazer e relaxamento, terapia familiar, dentre outros. Pensamento e humor são muito suscetíveis a alterações em estados de maior vulnerabilidade psicossocial, por isso é importante atuar em várias frentes de tratamento e buscar melhorar sua qualidade de vida e seus relacionamentos.
Bullying mais que triplica no Brasil. Entenda os fatores envolvidos!
A pesquisa sobre bullying nas escolas brasileiras, tanto públicas como privadas, fica a cargo do IBGE junto com o Ministério da Saúde, responsáveis pela elaboração do PeNSE (Pesquisa Nacional de Saúde do Escolar). Nas suas edições verificou-se taxas crescentes de bullying entre os estudantes brasileiros (veja gráfico), mas o surpreendente foi o salto verificado em 2019 em comparação a 2015: o bullying mais do que triplicou, passou de 7,4% para 23%.
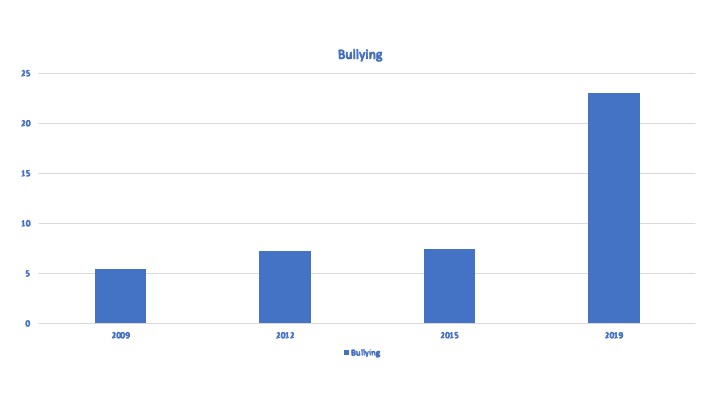
A prática do bullying é mais frequente em escolas privadas, embora as queixas de vitimização ocorram mais na escola pública. Um estudo acredita que isto se deva ao mascaramento das violências no ambiente escolar privado (p.ex. formas mais discretas e em espaços com menor supervisão), enquanto nas escolas públicas os eventos são mais ostensivos (p.ex. no pátio, onde existem mais testemunhas). Outro motivo pode ser atribuído a fatores socioeconômicos e culturais, fatores pesquisados que mais se relacionam ao bullying (mais do que raça e gênero).
O nível socioeconômico mais elevado e maior índice de consumo das famílias elevam as chances da criança ou jovem cometer agressão por bullying - 95% nas escolas públicas e 67% nas escolas privadas. O contrário também é verdadeiro, maior nível socioeconômico reduz as chances de sofrer bullying – 62% na escola pública e 65% na escola privada. Atribui-se às classes econômicas mais elevadas a maior propensão a uma cultura hierárquica e de dominação, além da individualização das condutas frente à coletividade, própria da cultura meritocrática.
Quanto mais os valores meritocráticos são compartilhados no ambiente escolar, maior a propensão ao bullying. Isto ocorre porque existe uma tendência à individualização de problemas coletivos, em que cada um cuida das suas próprias questões. Equivale ao conceito de grupo e coletivo serial de Sartre e Young: no coletivo serial, apesar de estarem juntos, cada aluno age como se estivesse isolado, não existe a solidariedade e o espírito de grupo, em que um se implica no outro. Isso ajuda a explicar a dinâmica do bullying, em que além do agressor e da vítima, existem os perpetradores, espectadores que se omitem de denunciar o bullying e atuam como reprodutores e fortalecedores do poder do agressor, bem como da cultura agressiva na instituição.
Por isso, alguns pesquisadores consideram que, além das questões culturais e econômicas de cada família, a organização estrutural da escola é fundamental no combate ao bullying. Há de se combater a cultura da intimidação, que pode encontrar ressonância na instituição. A escola deve não somente investir no desenvolvimento de procedimentos anti-bullying para proteger as vítimas, como em poderes compensatórios para criar uma cultura de reconhecimento, justiça e confiança entre os alunos e novos espaços de diálogo com os alunos para o fortalecimento do grupo, libertando-se da armadilha do coletivo serial. “Reinventar” uma vontade conjunta que possa ser propulsora de mudanças no ambiente escolar.
Assista aos videos do Encerramento do Programa Entrelaços em 2023.
Evento de encerramento do Programa Entrelaços do IPUB/UFRJ no ano de 2023. Tema: Participação e Transformação - Caminhos para a Cidadania na Saúde Mental. A primeira mesa traz conhecimento sobre a participação e a transformação de usuários da saúde mental e seus familiares em serviços de saúde mental e na comunidade, através de grupos de ajuda-mútua. A segunda mesa traz as experiências de um usuário da saúde mental, de familiares e de técnicos do Programa Entrelaços, através dos grupos de ajuda-mútua. A terceira mesa traz a pesquisa da Professora Natália Mota, sobre a análise computacional do discurso na psicose, em que a importância da educação se destaca. Participe divulgando os vídeos em suas mídias sociais.
Mesa 1: Conhecimento
https://www.youtube.com/watch?v=Ab4vrgcmIxU
Mesa 2: Experiências
https://www.youtube.com/watch?v=zCuLwPAmbps
Mesa 3: Reflexão
https://www.youtube.com/watch?v=wEYqbnY5EHs
Polêmica reeditada: internação compulsória resolve?
O tema da internação compulsória como medida heróica e de salvaguarda da ordem pública voltou-se novamente contra as populações de rua, num momento em que o poder público vem se mostrando claudicante e incompetente para lidar com o problema do crescimento das populações de rua nas principais capitais brasileiras. O tema já foi pauta recente das lideranças políticas de São Paulo e, mais recentemente, do Rio de Janeiro. Não é coincidência que esse assunto volte a ser pautado na mídia com a proximidade das eleições municipais de 2024, com claro viés eleitoreiro de quem quer dar uma satisfação à opinião pública, sugerindo uma medida de cunho higienista e autoritário. Também não é nenhuma surpresa que essa medida agrade grande parte da sociedade, que espera esse tipo de resposta do poder público para “limpar” as ruas das cidades.
Mas o que há de fundamento nessa medida, seria ela de fato resolutiva para um problema de grande complexidade social, que engloba saúde, educação, assistência social, segurança pública, a própria dinâmica das cidades urbanas brasileiras e, claro, consequências de anos de uma política econômica neoliberal que amplificou as desigualdades, o desemprego e a falta de perspectiva de futuro para grande parte da população periférica?
Comecemos pela população de rua que, diante da dureza de morar no asfalto e nas calçadas, sujeita a toda sorte de doenças, violências, fome, humilhação e discriminação, recorrem às drogas para sobreviver à sua dor, o que aprofunda suas condições de miserabilidade e agravam os obstáculos para que possam se recuperar para voltar a ter a esperança de uma vida digna, de um trabalho, uma casa, uma rede social de apoio, que lhes devolvam ou lhes apresentem pela primeira vez a cidadania de existir nas cidades em condições de igualdade com seus demais habitantes.
População essa que, por óbvio, é mais vulnerável à opinião pública e principal alvo de políticos e autoridades públicas que se sentem autorizados a decidir o futuro por ela em nome da ciência, da saúde e da moralidade. A força da lei em benefício da pessoa e da sociedade. Parece um argumento perfeito e quem ousar discordar dele será acusado de anarquista, irresponsável e fanático por direitos humanos.
Então vamos aos fatos, à experiência de alguém que já trabalhou anos em abrigos para menores usuários de crack e testemunhou a falência desse modelo de internação compulsória.
Trabalhei em um abrigo, ou melhor, uma “clínica de internação” de menores usuárias de crack e outras drogas. Meninas que invariavelmente tinham uma situação sócio-familiar precaríssima. A maioria não tinha família, quando muito uma mãe muitas vezes também usuária de drogas, pai ausente, às vezes uma avó que dava algum suporte. Mas a situação social se impunha, baixa frequência escolar, quando era matriculada regularmente, fome, exposição à violência e abusos de todos os tipos em suas comunidades. Resultado muitas vezes era retornar para rua um a três dias depois da alta e voltar a usar drogas. Reinternavam com uma frequência muito alta e o ciclo se perpetuava.
A falta de planejamento e recursos que dessem conta dessa situação sócio-familiar precária, ausência de um trabalho no território que contemplasse a saúde, educação, moradia, alimentação e cultura, a ausência de uma rede de suporte especializada com pessoas com a mesma vivência que pudessem servir de exemplo e apoio. Investimentos necessários para a reabilitação dessas pessoas que precisam de um projeto terapêutico individual de acordo com a história e a demanda de cada uma.
Então pergunto: antes de propor a internação compulsória de pessoas dependentes químicas em situação de rua, as prefeituras oferecem equipes de consultório de rua, Centros de Atenção Psicossocial para Álcool e Drogas (CAPS-AD), centros de convivência e cultura, cooperativas de trabalho, vagas de emprego, auxílio moradia, suporte familiar e por pares com experiência de vida em quantidade suficiente para atender à demanda crescente nas cidades? Como esperar que essas pessoas em situação social precária e ainda dependentes de droga consigam se recuperar sem a melhoria de suas condições sociais? Qual o combate efetivo ao tráfico de drogas nessas áreas, que continuam alimentando a cadeia de usuários?
E mais: caso houvesse número adequado de equipes de cuidado a essa população, não haveria a necessidade de internação compulsória, pois a própria equipe de saúde, ao avaliar a ausência de condições de tratamento ambulatorial ou na rua, indicaria a hospitalização, uma vez que existem critérios clínicos definidos para uma internação involuntária uma vez esgotadas as possibilidades de tratamento na comunidade.
Outro desafio que se impõe, particularmente na população dependente de crack, é uma política eficaz de redução de danos, abandonada por anos em governos anteriores e que precisa superar a hipocrisia, o conservadorismo e o patriarcado característicos de grande parte de nossas lideranças políticas, religiosas e comunitárias, entendendo que não existem soluções simples ou únicas para problemas tão complexos e desafiadores como esse.
Mas continua sendo mais fácil e popular bradar por imposições legais que atendem mais aos interesses dos que se sentem incomodados com a presença dessas pessoas nas ruas, mas que ao final nada resolvem a vida delas, as quais precisam de cuidados que vão muito além de uma internação.
Cientista holandês questiona os fundamentos da psiquiatria moderna.
Jim Van Os é psiquiatra e cientista, professor do Kings College em Londres e da Universidade de Utrecht na Holanda. Ele é um dos expoentes da psiquiatria contemporânea e seu campo de pesquisa sempre foi compreender os transtornos mentais na sua interrelação entre a biologia e o meio ambiente, pesquisando diferenças entre áreas urbanas e rurais, países desenvolvidos e em desenvolvimento. Tive a oportunidade de ouvi-lo falar em alguns congressos internacionais e posso afirmar que é um psiquiatra com um pensamento inovador, antecipando tendências no campo da psiquiatria e das neurociências. Esta entrevista publicada no O Globo hoje é um bom exemplo disso, como o pensamento dele pode antecipar uma mudança da psiquiatria de uma nosologia baseada em critérios diagnósticos para vivências e experiências coletivas e sociais.
Uma epidemia de problemas de saúde mental varre os países ocidentais e sobrecarrega os serviços de saúde, que começam a mostrar suas falhas. Algo está errado, defende o psiquiatra e epidemiologista Jim Van Os, de 63 anos.
— Quanto mais tratamos, pior os jovens se sentem — reflete o médico, que é diretor do Departamento de Psiquiatria e Psicologia do Centro Médico da Universidade de Utrecht, na Holanda, e professor da Universidade de Londres, no Reino Unido. Van Os tem questionado os fundamentos da psiquiatria moderna há anos e propõe uma mudança em direção a cuidados verdadeiramente “biopsicossocioexistenciais”, diz ele, em que a experiência do paciente passa a ser o centro de uma abordagem terapêutica altamente individualizada.
O especialista conta como ficou obcecado, desde os anos em que era estudante de medicina, pela “diferença entre a teoria da Psiquiatria e a experiência do paciente”. Suas próprias vivências com parentes muito próximos que sofriam de sintomas psicóticos, tão distantes do que aprendeu na faculdade, marcaram sua forma de ver a profissão e de cuidar dos outros.
Você conseguiu unir o que aprende na faculdade com o que vivencia com o paciente?
Existem dois tipos de conhecimento com os quais trabalhamos hoje: o conhecimento da experiência dos usuários e o conhecimento da psiquiatria e da psicologia, que ainda buscam as hipóteses sobre a mente que devem ser usadas para pesquisar o fenômeno da variação dela. O que vemos na saúde mental é que o que conta mais é a experiência das pessoas que nela trabalham. As técnicas e seus medicamentos não são tão importantes quanto pensávamos. As
taxas de transtornos psiquiátricos aumentam nos países europeus e são alarmantes. Na Holanda, duplicaram nos últimos 15 anos e temos um exército de psicólogos e psiquiatras. Mas há um paradoxo: quanto mais tratamos, pior os jovens se sentem.
Por que isso acontece?
Existem forças coletivas, e não individuais, que fazem com que as taxas de sofrimento mental aumentem. É como na cardiologia, por exemplo, que sabemos que, se a alimentação da população for deficiente, há mais doenças cardiovasculares e câncer. Estamos aprendendo que o clima social e existencial em que vivem os jovens causa algo em suas mentes que os faz se sentir mal.
Mas por que agora? Se o ambiente sempre influenciou, porque os distúrbios de saúde mental aumentam agora e não há 20 anos?
O que as pesquisas, e os jovens, dizem é que existe um clima de competitividade: o sucesso é uma escolha e, se não tivermos sucesso, escolhemos mal, somos tolos. E há também um clima de isolamento porque, embora haja mais contato nas redes sociais, ocorre o paradoxo de que isso não proporciona mais laços, mas sim mais solidão. E também há mais vigilância: as pessoas têm medo de não parecerem normais porque se os outros te percebem como diferente, você se sente mal. Para os jovens, essas forças fazem com que se sintam mal.
Por que se sentir diferente tem tanto impacto?
Ser diferente dos outros faz muito mal à saúde mental. Porque precisamos nos sentir conectados uns com os outros. Somos animais sociais. Toda a nossa biologia se desenvolve ao estarmos ligados a outras pessoas. Durante os primeiros dez anos de vida, você tem um processo de vínculo que guiará suas relações sociais e consigo mesmo ao longo da vida inteira.
Você disse que os psiquiatras ainda estão no processo de conhecer a mente para compreender os problemas de saúde mental. Falta então a primeira peça do quebra-cabeça?
Sim, sobre o que é a mente. Resolvemos o problema de não conhecer a mente dizendo que existem diagnósticos. Por exemplo, se você diz que tem esquizofrenia, não há necessidade de conhecer os reais processos mentais e a experiência que as pessoas têm. Agora, porém, somos mais ambiciosos porque, cientificamente, esses diagnósticos não funcionam, pois não captam a experiência das pessoas. Há muita heterogeneidade e variação para que as pessoas se enquadrem em um diagnóstico. E estamos tentando o impossível: compreender a mente através do fenômeno da consciência. O que acreditamos é que a consciência é provavelmente, no fundo, afetiva: vivenciamos coisas e, cada vez que o fazemos, temos um sinal afetivo bom ou ruim. E o que pensamos é que o sinal afetivo nos torna conscientes de nós mesmos no ambiente. O que propomos é ter um modelo mental de sofrimento mental e não um diagnóstico, porque a experiência já não aparece ali. Dessa forma, podemos compreender e pesquisar muito melhor os fenômenos de recuperação. Pessoas que têm um estado mental muito negativo, que ouvem vozes, sabemos que são capazes de recuperar. Podemos ajudar as pessoas a relativizar e olhar a experiência com distanciamento, pensar e falar sobre ela e analisá-la, para que tenham mais empoderamento.
Mas isso já é feito como parte do tratamento, certo?
Sim, mas a partir de um modelo diferente. O problema é que as psicoterapias e os medicamentos são protocolados e seguem um manual, mas não acompanham a experiência das pessoas. Isso ajuda, mas poderia ajudar mais porque, individualmente, há muita diferença entre um paciente e o outro. Não devemos padronizar, mas sim individualizar.
Na medicina há uma tendência a padronizar e ordenar o conhecimento e a abordagem aos pacientes. Isso não pode ser feito na saúde mental?
Psiquiatras e psicólogos têm dito que a mente é algo que podemos prever, analisar na ciência linear, causa e efeito, mas estamos aprendendo que não é esse o caso, é algo mais complexo. Não tivemos sucesso em encontrar os mecanismos cognitivos e biológicos, não encontramos as causas, não encontramos biomarcadores... A mente é algo diferente, e a ciência da complexidade é a ciência da imprevisibilidade, de que não existe causa e consequência, existem interações entre milhares e milhares de causas que mudam ao longo do tempo do paciente.
Seu ponto de vista envolve lançar uma bomba sobre os princípios da psiquiatria moderna.
A bomba já aconteceu, chama-se ciência aberta. Há alguns anos na Science (revista científica) houve uma publicação em que tentaram replicar o conhecimento básico da psicologia e descobriram que não era possível, apenas conseguiam 30%. E na psiquiatria biológica tivemos exatamente o mesmo problema: os resultados publicados durante 30 anos não são replicáveis. Mas isso também é ciência e nos ajudará a desenvolver algo melhor. Mas os tratamentos funcionaram, e muitas pessoas com problemas de saúde mental foram curadas. Eles funcionam. Mas não como pensamos que funcionam, por outro motivo. A metaciência estabeleceu, por exemplo, que as 250 psicoterapias funcionam bem, mas não pelos esquemas terapêuticos em si. Pela função ritual dentro do relacionamento. Você se torna emocionalmente ligado à pessoa. E dentro do relacionamento, o que você está causando é motivação para mudar. E se o ritual for compatível com a forma como o paciente vê o mundo, funciona.
Então é uma questão de fé?
É uma questão de relacionamento. Relacionamento que causa motivação e que a pessoa tenha fé em suas capacidades. Eu uso muito pouco antidepressivos porque há cada vez mais ciência aberta sobre como eles funcionam e achamos que não funcionam muito bem. Provavelmente há um pequeno grupo de pessoas que tem uma resposta muito boa e é por isso que há um benefício nos ensaios clínicos randomizados, mas na grande maioria não tem efeito.
E isso acontece, na sua opinião, com todos os psicotrópicos?
O que vemos é que o lítio e os antipsicóticos desempenham um papel melhor do que os antidepressivos. Mas estamos nos tornando mais críticos em relação ao modelo de prescrição crônica, porque não compreendemos as alterações cerebrais causadas pelos medicamentos e pelo uso a longo prazo. Antes falávamos que era preciso dar antipsicóticos a vida toda, e agora dizemos que, depois de seis meses ou um ano, é preciso tentar reduzi-los e ensinar as pessoas a administrarem a suscetibilidade.
Aprender a lidar com seus sintomas?
Dentro do modelo mental, as pessoas entendem os processos psicóticos porque aprendem a ver o que acontece com mais distância. O problema é que antes pensávamos que não era possível e por isso surgiu o modelo de prescrição crônica. Na Holanda, vejo pessoas que tomam paroxetina, sertralina (dois antidepressivos) há 30 anos e não conseguem parar e se perguntam: quem sou eu sem a medicação e onde estão os traumas que tentava suprimir com ela?
É prescrito excessivamente?
Sim. Isso acontece com todos os remédios, que medicalizam demais. Na psiquiatria é ainda pior porque, desde o início, estamos medicalizando a história narrativa do paciente. Transferimos suas experiências para um livro com 400 diagnósticos, mas a pessoa se sente mal cuidada. Isso se chama assimilação hermenêutica: você captura as experiências da pessoa e as coloca em outra estrutura que não é a dela.
Em 2016 você publicou um artigo no BMJ com um título sugestivo: "A esquizofrenia não existe". O que ele quis dizer?
Eu falei isso porque tem psiquiatras que realmente acreditam que existe uma categoria nosológica (estudo de classificação de doenças) que é a esquizofrenia, mas o que está escrito no DSM (o manual de classificação dos transtornos mentais do Academia Americana de Psiquiatria) são regras para a comunicação entre psiquiatras, não é um diagnóstico de uma doença.
Mas por que você diz que ela não existe? Sempre nos disseram que existe uma doença chamada esquizofrenia.
O sofrimento mental é real, existe, mas o que não existe é a categorização. Estamos dizendo à população que a esquizofrenia existe, mas o que só existe, e o que está comprovado cientificamente, é a suscetibilidade de desenvolver ideias inusitadas e ouvir vozes quando há estresse. É uma suscetibilidade, uma sensibilidade. Por que não introduzem um novo diagnóstico no DSM-5, que é a síndrome de suscetibilidade à psicose? Isso seria totalmente diferente porque é dizer às pessoas que todos temos suscetibilidades e, quando há estresse, um começa a beber, outro fica ansioso e outro psicótico. Não devemos falar de doenças, mas sim de suscetibilidades e dizer às pessoas que, se tiver sintomas quando há estresse, é sinal de que tem de aprender a gerir a sua suscetibilidade.
Mudar o nome muda o estigma?
Você não precisa mudar o nome, você tem que mudar o conceito. O conceito não é de doença, é de uma suscetibilidade que todos temos. E os achados genéticos confirmam que todos carregamos milhares de variações genéticas que nos predispõem à esquizofrenia, uns mais que os outros, mas todos as temos porque são variantes que contribuem para a nossa capacidade única de dar sentido ao meio ambiente. A mente dá significado afetivo ao ambiente, e a psicose está dando significado demais.
Podemos todos experimentar, então, essa suscetibilidade e algum espectro de psicose?
Detectamos que há muitas pessoas que têm experiências psicóticas, ouvem vozes, que algo ruim está acontecendo. E é muito humano, muito normal, ter esses pensamentos. O problema quando você tem psicose é que você entra em um estado em que não há mais como manter distância. A psicose não é ouvir vozes, é deixar as vozes serem tão poderosas que você não consegue mais se distanciar da experiência.
Qual o papel da genética nos transtornos de saúde mental? Ou é apenas uma questão emocional do meio ambiente?
Nas doenças neurológicas, todas têm fatores genéticos que contribuem, mas não se sobrepõem, e há poucos genes, poucas variantes. Na psiquiatria é completamente diferente: a variação genética se sobrepõe entre diferentes transtornos, como autismo, hiperatividade, psicose, ansiedade, depressão... Mas essa contribuição não é forte, como pensávamos antes, cerca de 25% da vulnerabilidade ao sofrimento de uma doença mental é genético. Além disso, não existem apenas algumas variantes, como na neurologia, mas milhares e milhares. O resultado final é que a genética de ter um problema de saúde mental é a genética do ser humano, a genética que alimenta a capacidade de reagir ao meio ambiente. Então, o que pensamos é que o que todas essas variações genéticas fazem é nos equipar para sobreviver reagindo ao ambiente usando a nossa consciência, que é, basicamente, afetiva.
Fonte: O Globo
Estranhos a nós mesmos: todos deveriam ler!
Acabo de ler o livro de Rachel Aviv, "Estranhos a nós mesmos - histórias de mentes instáveis", e considero uma leitura imprescindível para profissionais de saúde mental, pacientes, familiares e pessoas com interesse no campo da saúde mental.
Rachel é uma jornalista e repórter do New Yorker, residente no Brooklyn, em Nova York, e escreveu seu primeiro livro, considerado entre os 10 melhores livros do ano pelo The New York Times e The Wall Street Journal e melhor livro do ano pelo Los Angeles Times e Washington Post, dentre outras listas de publicações renomadas.
E de fato o livro de Rachel impressiona! Primeiramente por partir de sua experiência pessoal com o transtorno mental; sofreu anorexia nervosa na infância/adolescência, tendo sido hospitalizada aos 6 anos de idade. No primeiro capítulo ela faz um relato em primeira pessoa de sua experiência com a internação, com os remédios psiquiátricos, com o diagnóstico e o que ele significou em sua vida.
Nos capítulos seguintes, ela dedica cada um deles a uma personagem, paciente na vida real que ela investigou a fundo, consultando seus diários, registros médicos, entrevistando profissionais que os atenderam, familiares e amparando suas impressões em vasta bibliografia, da medicina e da psiquiatria à sociologia e filosofia, correlacionando-as à sua própria experiência. Ray, um médico dividido entre a psicanálise e a bioquímica, buscando uma compreensão para o seu quadro depressivo; Bapu, uma brâmane diagnosticada com esquizofrenia que fugia da família na busca de sua elevação espiritual; Naomi, uma mulher negra e encarcerada, vítima do racismo, buscando se reconciliar com os filhos após o diagnóstico de psicose; Laura, que após décadas passando por diagnósticos de bipolaridade e borderline e sendo "supermedicada", decide se livrar dos remédios e escrever um blog para ajudar outras pessoas a se livrarem da dependência de antidepressivos; e Hava, amiga de internação de Rachel, a quem busca três décadas depois ao se reencontrar com os médicos que a trataram no Hospital Infantil de Michigan.
O livro fornece insight preciosos e produzem reflexões profundas para uma sociedade em que a psiquiatria e a psicofarmacologia se tornaram a principal resposta para o sofrimento psíquico das pessoas. Os relatos oferecidos por Rachel, além de impressionarem pela completude de sua vasta pesquisa jornalística, causam desconforto por colocar a psiquiatria e a psicofarmacologia na berlinda, uma vez que para nenhuma dessas personagens elas foram suficientes para explicar o sofrimento ou trazer um significado de superação ou de uma existência mais apaziguadora. O que as histórias reais mostram são pessoas em busca de sua verdadeira identidade, da conciliação de seu sofrimento com suas histórias de vida e relacionamentos, da compreensão de suas emoções enquanto vivências pessoais libertadoras e transformadoras, para as quais a psiquiatria e a psicofarmacologia falharam em dar respostas sustentáveis e, em muitos casos, passaram ao largo de suas trajetórias de vida.
Num tempo em que as pessoas buscam soluções rápidas e milagrosas para problemas reais da vida, muitas vezes recorrendo a medicações psiquiátricas como tábuas de salvação, esse livro é um alerta e ao mesmo tempo um alento, por não depositar nessas medicações as soluções para o sofrimento humano.
E antes que alguém tente desqualificar o livro antes de lê-lo: não, este não é um livro de antipsiquiatria e não faz apologia à desmedicalização. Rachel mesmo se medicou décadas com antidepressivos e reconhece os benefícios deles. Ela não parte da negação do transtorno mental, trata de forma respeitosa os psiquiatras e a psiquiatria, apenas traz a reflexão de quanto a saúde mental é pobre quando se tenta negar as emoções individuais e particulares de cada pessoa, a sua história, o seu ambiente, a sociedade e as pessoas de seu entorno. O quanto somos reducionistas e insuficientes quando propomos soluções prontas na forma de pílulas ou tratamentos padronizados e, pior, quando nos iludimos que desta forma estamos oferecendo um bom serviço à sociedade.
Por isso é uma leitura indispensável para todos que estejam imersos nessa realidade!
10 de Outubro: Dia Mundial da Saúde Mental.
O evento deste ano representa um compromisso global para aumentar a conscientização sobre a saúde mental e defendê-la como um direito humano universal. Todos devem ter o direito de viver uma vida com dignidade, equidade, igualdade e respeito. No entanto, ainda persistem na Região das Américas, o estigma, a discriminação e as violações aos direitos humanos.
Em muitos países da Região, as pessoas com questões de saúde mental não têm acesso a serviços de qualidade, estão sujeitas a práticas coercitivas, tratamento desumano e, em alguns casos, abuso - mesmo em ambientes de saúde, onde deveriam estar protegidas.
Os países devem promover iniciativas regulatórias e normativas para apoiar a saúde mental como um direito humano fundamental e, ao mesmo tempo, limitar as práticas que favorecem as violações dos direitos humanos. Isso inclui o estabelecimento de leis de saúde mental que respeitem os princípios dos instrumentos internacionais de direitos humanos, como a Convenção das Nações Unidas sobre os Direitos das Pessoas com Deficiência (CRPD) e a Declaração Universal dos Direitos Humanos (UDHR).
No entanto, as estimativas regionais mostram que pouco mais de 60% dos 39 países têm uma lei de saúde mental independente, e quase metade dos 37 países não tem uma autoridade dedicada a avaliar a conformidade com os instrumentos internacionais de direitos humanos, ou a que existe não está funcionando.
A OPAS continua comprometida em trabalhar com os países, fornecendo apoio técnico para desenvolver uma legislação de saúde mental que esteja em conformidade com as convenções internacionais e defendendo os direitos de cada indivíduo, além das fronteiras e desigualdades.
Fonte: OMS/OPAS