Análise do afetivograma a longo prazo ajuda a perceber a melhora do humor com o tratamento.
O afetivograma é uma ferramenta útil para você e seu médico constatarem a real mudança de seu humor com o tratamento. Para preenchê-lo no dia-a-dia é preciso de uma boa dose de disciplina, mas o esforço é recompensado por uma clara percepção do quanto o tratamento que você vem seguindo ajudou a transformar seu humor para melhor.
Para que você tenha esta percepção, é necessário fazer o afetivograma por alguns meses, pois, como no caso que exemplifico, é necessário mais de 6 meses para você de fato ter a noção da melhora que o medicamento pode lhe trazer.
Neste caso da figura acima, a paciente iniciou o Lítio, um estabilizador de humor, quando seu humor atingiu o ápice da depressão, com sintomas de gravidade que fizeram sua pontuação passar de 60. Note como a linha vermelha, da pontuação geral do afetivograma, e a linha verde, da depressão grave, estão elevadas. Neste momento, a paciente tinha mais dias de depressão do que de eutimia, considerada normalidade ou estabilidade do humor, representada pela linha na cor rosa. Da mesma forma estavam elevadas as linhas da hipomania (amarela) e da depressão leve (azul), indicando que a paciente também passava muitos dias com esses sintomas.
No mês seguinte à introdução do litio, houve uma redução significativa e rápida dos sintomas, havendo mais dias de bom humor do que dias de mal estar. Veja como a linha vermelha (pontuação geral) cai bruscamente e a linha rosa ultrapassa as demais, da depressão à hipomania.
Porém, o mais interessante pode ser percebido nos meses subsequêntes: não só há a sustentação desta melhora, como os sintomas de humor vão decrescendo progressivamente, de forma mais módica, mas revelando uma ação prolongada do litio sobre o humor e sua estabilidade. Nunca mais os dias de estabilidade e bem estar foram superados pelos dias de tristeza, irritabilidade ou euforia.
Isto traduz na prática o que a literatura demonstra ser verdade no caso dos estabilizadores de humor. Ocorre uma melhora a curto ou médio prazo, porém a melhora a longo prazo é perceptível e fundamental para a estabilidade do humor ao longo do tempo. Isso reforça a necessidade do tratamento e do acompanhamento a longo prazo, bem como a necessidade de monitoramento contínuo do humor.
Espero que com esse exemplo esteja motivando você a fazer o afetivograma e a não desanimar do tratamento!
Faça seu afetivograma e traga-o para sua consulta, assim poderemos conversar melhor sobre você e sobre o tratamento.
Teste seu temperamento
Instruções para preenchimento:
Cada linha da tabela apresenta características de temperamento antagônicas. Na primeira linha à esquerda, p.ex., "Impulsivo, age sem pensar" e à direita "Reflexivo, pensa muito antes de agir". Você tem cinco alternativas para cada linha.
A alternativa "0" significa que você não apresenta nem uma nem outra característica marcante e está, portanto, eqüidistante delas. Os sinais "+" e "++" representam o quão próximo você está daquela característica.
O "+" deve ser assinalado quando você for "muito assim" e o "++" quando você for "totalmente assim". Você deve assinalar apenas um quadrado por linha, já que são características que não podem coexistir na mesma pessoa, ainda que você possa ter momentos diferentes, onde uma e outra possam ocorrer. Você deve optar por aquela que mais prevalece. Pergunte-se como você é na maioria das vezes ou com qual se identifica mais. Procure não racionalizar.
Estamos falando de características de temperamento, portanto, emocionais. Você pode seguir o seu "feeling", ainda que permaneça com alguma dúvida. Comente depois com seu médico em quais características ficou indeciso na hora de marcar.
Uma dica: se tiver dificuldade em distinguir seu temperamento dos sintomas que você está sentindo no momento, procure pensar como você era em sua juventude ou antes de desenvolver o quadro atual. Características de temperamento aparecem já na infância e adolescência, portanto, é útil se lembrar desta época da vida para responder adequadamente ao teste.
Traga as tabelas para sua consulta, pois vamos analisar juntos cada característica e, por fim, definir que tipo de temperamento possui. O temperamento nos auxiliará a compreender melhor cada sintoma que esteja sentindo, auxiliando no seu diagnóstico e tratamento.
→ Clique aqui para visualizar e/ou imprimir arquivo!
Short-cuts: Uso de anfetaminas em fórmulas para emagrecimento colocam em risco a saúde de milhares de pacientes no Brasil.
Uma matéria recentemente publicada nos principais jornais e revistas do país dava conta de que o Brasil é o maior mercado consumidor de anfetaminas no mundo, superando os EUA, segundo colocado. Os derivados anfetamínicos, principalmente anfepramona e femproporex, são usados em fórmulas para emagrecimento, muitas vezes associados a outras substâncias, como antidepressivos (principalmente a fluoxetina), tranqüilizantes (principalmente o diazepam), hormônios tireoidianos e diuréticos. Essa mistura perigosa já teria levado à morte centenas de usuários pelo mundo, desencadeando um alerta global da Organização Mundial de Saúde. No Brasil, o Ministério da Saúde e a Vigilância Sanitária tentam fechar o cerco a esse mercado, que movimento milhões de reais anualmente. O Ministério da Saúde já editou uma portaria restringindo o uso desses medicamentos e orientando um maior rigor na fiscalização, já que essas substâncias necessitam de prescrição controlada. O Conselho Federal de Medicina considerou o uso dessas fórmulas para emagrecimento danoso à saúde, sujeitando os médicos que as prescrevem a sanções éticas.
O que eu, como psiquiatra, tenho a dizer sobre isso? São freqüentes as complicações psiquiátricas decorrentes do uso das anfetaminas para emagrecimento. Em primeiro lugar, a depressão. Muitos pacientes usuários de anfetamina acabam desenvolvendo depressões graves e crônicas e demoram a procurar ajuda especializada, pois não reconhecem os sintomas como parte de uma síndrome depressiva. Continuam fazendo uso de anfetaminas para controlar o peso, pois o tipo de depressão que desenvolvem cursa comumente com aumento de apetite, gerando um ciclo vicioso do qual depois fica difícil sair.
Em segundo lugar, muitos dos usuários de anfetaminas têm transtornos alimentares que não foram diagnosticados e que, portanto, permanecem não sendo tratados. Com isso, tornam-se dependentes da substância, uma vez que, ao pará-las, afloram os sintomas alimentares, principalmente a compulsão. Cabe ressaltar que anfetaminas podem agravar muito o transtorno, gerando um efeito sanfona, cujo resultado a longo prazo será a obesidade, a dependência química (pois anfetaminas geram dependência física e psicológica) e agravamento do quadro psiquiátrico.
Em terceiro lugar, as anfetaminas podem precipitar surtos em pessoas com predisposição para transtornos afetivos, como o transtorno bipolar, p.ex. O paciente pode apresentar delírios, euforia ou irritabilidade, agressividade, insônia e agitação psicomotora. Já atendi alguns pacientes nessa situação e que chegaram a precisar de internação para controle desses sintomas. Eles terminam por desenvolver um transtorno de humor persistente, que necessita de tratamento contínuo por longo período.
Em quarto lugar, não são menos importantes os quadros de ansiedade que podem aparecer com o uso da anfetamina, como síndrome do pânico e fobias, o uso concomitante com outras drogas, principalmente o álcool e tranqüilizantes, na tentativa de compensar os efeitos euforizantes, e os problemas cognitivos, como os de atenção e memória.
A anfetamina é uma substância que atravessa livremente a barreira hematoencefálica e que, no cérebro, estimula a produção de dopamina, provocando um desequilíbrio no sistema de neurotransmissão. Os sintomas mais corriqueiros desse desequilíbrio e que ocorrem na grande maioria das pessoas são a insônia, a inquietação/aceleração do pensamento, da fala e do comportamento, euforia, irritabilidade, impaciência e intolerância. Quanto mais intensos forem esses sintomas, maior o risco daquela pessoa vir a ter as complicações que relatei acima.
Lembro àqueles que querem emagrecer a qualquer custo: existem medicações mais seguras e eficazes para emagrecer, sem colocar em risco o Sistema Nervoso Central (SNC) desta forma. Converse com seu médico! O ideal é aliar o tratamento medicamentoso, quando indicado, à dietas equilibradas e atividades físicas. Não acredite em soluções miraculosas ou promessas fantasiosas. A sua saúde está correndo um sério risco e você pode nem estar se apercebendo disso.
Afetivograma: O Mapa do Humor
→ Clique aqui para visualizar e/ou imprimir arquivo!
O afetivograma ou mapa do humor é um instrumento de avaliação útil no tratamento de manutenção dos transtornos afetivos. Ele permite que o médico analise as oscilações de humor de seu paciente ao longo do mês e veja o comportamento do transtorno a longo prazo.
O afetivograma pode ajudar seu médico na decisão dos ajustes medicamentosos, seja no aumento ou redução de dosagens, novas associações ou troca de medicamentos.
Para o paciente, o afetivograma permite que ele perceba mais seu humor e o compreenda melhor. Muitos têm dificuldade em lembrar de como se sentiam há algumas semanas ou tendem a ter avaliações parciais ou errôneas na vigência do humor do momento. Quando estão deprimidos, p.ex., a tendência é achar que o mês todo foi ruim e, quando estão eufóricos, se esquecem da depressão que tiveram há uma semana atrás. O paciente pode também perceber gradativamente o peso que as influências do ambiente, causados por problemas no trabalho ou em casa, têm sobre o humor e como ele se altera reativamente, sendo capaz de refletir sobre mudanças de atitudes frente ao estresse e como prevení-lo.
Portanto, o afetivograma é útil para ambos, médico e paciente, melhora a adesão ao tratamento, tem um papel psicoeducacional, informando o paciente sobre seu transtorno e permitindo que ele se entenda melhor, e serve ao médico como ferramenta para avaliar o humor ao longo de todo o mês e não somente durante a consulta.
Existem diferentes versões de afetivogramas, uns mais sucintos, outros mais detalhados, uns que permitem a avaliação do humor dia a dia, outros que sintetizam o humor preponderante naquele mês. O afetivograma que apresento é uma adaptação a partir da minha experiência clínica
Instruções para preenchimento
1) Identifique-se, preencha o mês atual e anote o dia da semana correspondente no quadrado acima de cada dia do mês.
2) Assinale com um ponto o quadrado correspondente ao seu estado de humor no dia respectivo. Você pode se guiar pelas características citadas na coluna da esquerda. Basta uma das características estar presente para você decidir qual estado do humor deve assinalar. No caso de ter mais de uma característica em quadrados diferentes, opte por aquela que mais se destaca frente às outras.
3) Você pode assinalar mais de um estado de humor por dia, desde que especifique ser pela manhã, à tarde ou à noite. As letras M, T e N abaixo da linha dos dias do mês indicam essa possibilidade. Se optar por assinalar apenas uma vez ao dia, será considerado que aquele estado de humor esteve vigente pela maior parte do dia. Nunca assinale dois estados de humor ao mesmo tempo, sempre opte por um.
4) Você pode destacar no verso da folha se houve algum evento que você considera desencadeador de um estado alterado de humor. Por exemplo, no dia 5 fiquei triste por ter me desentendido com meu marido ou minha esposa. Seja sucinto e evite transformar o afetivograma num diário pessoal. Se preferir, anote antes na agenda e faça um resumo ao final do mês, passando as informações importantes para o mapa.
5) Muitas pacientes atribuem mudanças do humor ao período pré-menstrual. Nesse caso você deve anotar quando começa e termina o período (TPM).
6) Na consulta, seu médico vai discutir melhor com você os sintomas e ligar os pontos que você assinalou para, então, ver o comportamento do seu humor ao longo do tempo.
7) O afetivograma deve ser o mais natural e espontâneo possível. Lembre-se que ele é uma ferramenta que vai ajudar no seu tratamento. Não se deixe influenciar pelo desejo de se mostrar melhor do que realmente está e marque os quadrados certos, ainda que isso mostre que você ainda não está bem. Você vai melhorar ao longo dos meses subsequentes.
Veja abaixo um exemplo de um afetivograma preenchido e com os pontos interligados.

Caso tenha dúvidas sobre os sintomas listados no lado esquerdo do mapa, leia atentamente as explicações a seguir:
Euforia/Agitação/Aceleração/Agressividade: qualquer um desses sintomas denota um humor elevado. Você não precisa ter todos esses sintomas para qualificar o humor dessa forma. Basta um deles, como abaixo:
1) Euforia - humor muito alegre (além do seu habitual), atitude desinibida, extroversão excessiva, podendo chegar a ser inadequado em algumas situações sociais.
2) Agitação - você se sente agitado (mais do que inquieto), com muita energia, sente necessidade de extravasar esse excesso de alguma forma, mas não consegue. Tem pouco sono por não conseguir relaxar.
3) Aceleração - seus pensamentos estão muito rápidos, voam, você pensa em várias coisas ao mesmo tempo, não consegue se concentrar direito em nenhuma idéia, pois elas passam rapidamente. Você fala rápido e alto, às vezes não deixa os outros falarem ou interrompe muito as pessoas, centralizando a conversa.
4) Agressividade - você fica facilmente agressivo, explosivo, irrita-se com grande facilidade a ponto de brigar com as pessoas (verbal ou fisicamente).
Irritabilidade/Inquietação/Impaciência: é um estado elevado de humor, porém que não chega a ser tão elevado quanto o anterior. Basta também uma dessas características para você marcar o quadrado correspondente.
1) Irritabilidade - você está na maior parte do tempo irritado, qualquer coisa te tira do sério, você grita ou se desentende facilmente com as pessoas com as quais convive, fala coisas sem pensar e que podem magoar o outro, mas você não consegue se controlar totalmente.
2) Inquietação - você fica inquieto, mexe as mãos ou pernas o tempo todo, não consegue ficar muito tempo parado. Em geral, as pessoas percebem isso como um estado de grande ansiedade, incapacidade de relaxar, está sempre tenso, mas não chega a ficar propriamente agressivo com os outros.
3) Impaciência - tolerância zero ou quase-zero, tem a ver com a irritabilidade, mas alguns pacientes não ficam o tempo todo irritado, mas qualquer coisa que o contrarie ou desagrade provoca reações de intolerância.
Bom humor/Estabilidade: esse é o estado normal do humor. Você se sente bem, seus pensamentos estão centrados, com uma velocidade normal, seu comportamento é na maior parte das vezes tranqüilo, existem poucas queixas. Pequenas variações são permitidas, mas sem alcançar os patamares para baixo ou para cima.
Tristeza/Fadiga/Cansaço/Desânimo: esse é o primeiro estágio de redução do humor para o pólo depressivo. Basta uma dessas características pela maior parte do dia para você assinalar esse quadrado.
1) Tristeza: você se sente triste, sensível, emociona-se com facilidade, chora, sua auto-estima está baixa, você não acha graça nas coisas.
2) Fadiga/Cansaço: seu corpo e sua mente estão cansados, você não consegue pensar em nada útil, os pensamentos estão vazios, seu corpo parece que pesa uma tonelada, você se cansa facilmente, quer logo descansar ou permanecer na cama, lhe falta disposição física e psíquica para passar o dia.
3) Desânimo: você não tem vontade de fazer nada, nada lhe interessa, passa a maior parte do tempo desanimado.
Tristeza profunda/Lentidão/Apatia: esse é o estado mais rebaixado do humor, com sintomas claros de depressão. Basta uma dessas características para assinalar o quadrado correspondente.
1) Tristeza profunda: é um estado melancólico, não é uma tristeza transitória ou fugaz. Você se sente profundamente triste, chora muito ou permanece quieto e sozinho, tem pensamentos negativos, mórbidos, que nem mesmo suporta.
2) Lentidão: você está lento. Os pensamentos são vagarosos, seu raciocínio está devagar, seus movimentos também estão fracos, lentos, você passa a maior parte do tempo parado, fala pouco e quase não interage com outros.
3) Apatia: tem a ver com a lentidão. Você está apático, sem energia vital, não consegue se alimentar, a menos que alguém lhe ofereça algo para comer, não consegue tomar banho, passa a maior parte do tempo inerte. A apatia tem uma mistura de desânimo, falta completa de vontade, com uma inibição do comportamento.
A dificuldade maior em sinalizar no mapa o estado do seu humor é quando ocorrem sintomas de grupos distintos ao mesmo tempo. Um exemplo frequente é quando o paciente se sente profundamente triste, mas está agitado ou inquieto. Nesse caso, você deve se decidir pelo sintoma mais proeminente ou que ocorre com mais frequência ao longo do dia. Outra maneira é optar pelo quadrado onde ocorre a maior parte dos sintomas listados. P.ex., você se sente profundamente triste, mas está também inquieto e impaciente. Não tem lentidão e nem apatia. Então, você deve marcar o quadrado correspondente a Irritabilidade/Inquietação/Impaciência. Algumas vezes o paciente tem dificuldade para avaliar a importância de um sintoma frente a outro. Você pode pedir ajuda para um familiar, perguntando-lhe como ele o vê ao longo do dia, antes de se decidir por qual quadrado optar.
Mande suas dúvidas por e-mail e comece a fazer seu afetivograma. Com o tempo você vai ver como é fácil e útil.
→ Clique aqui para visualizar e/ou imprimir arquivo!
Publicado pelo Dr. Leonardo Figueiredo Palmeira. Todos os direitos reservados.
Short-cuts: Maconha aumenta o risco de psicose.
Um estudo de meta-análise, que avaliou diferentes pesquisas sobre o tema, sugere que o uso de maconha (cannabis) na adolescência está associado a um aumento de 40% do risco de desenvolver psicose na fase adulta. A maconha provoca experiências psicóticas e afetivas transitórias e leves, mas o efeito a longo prazo permanece em questionamento.
Os autores reviram 7 estudos que demonstraram que a ocorrência de psicose (com a esquizofrenia sendo a forma mais grave) foi maior em pessoas que usaram maconha do que naquelas que nunca fizeram uso da droga. Foi encontrado uma relação dose-efeito, ou seja, naqueles que usaram cannabis com maior frequência o risco foi maior.
Entretanto, apesar dessa associação, ainda é precipitado estabelecer uma relação de causa e efeito e não é possível afirmar categoricamente que a maconha cause psicose. Os estudiosos alertam para o risco de pessoas suscetíveis a transtornos mentais graves, como a esquizofrenia, adoecerem após iniciarem o uso da droga, o que poderia não ocorrer se elas a evitassem.
O risco é maior nos adolescentes que usam a maconha e que apresentam alterações de comportamento, do humor ou sintomas psicóticos leves, servindo de alerta para futuro adoecimento. Da mesma forma, a história de psicose e transtornos afetivos na família deve servir de aviso para que medidas terapêuticas sejam adotadas precocemente.
Esses estudos deveriam servir de alerta para as autoridades governamentais que lidam com o assunto para elaboração de políticas públicas de prevenção do uso da droga, bem como a pessoas e organizações da sociedade que fazem apologia à maconha ou que defendem sua descriminalização.
Short-cuts: Depressão na Pré-menopausa está associada à Osteoporose.
Depressão Maior em mulheres jovens é um fator de risco para a osteoporose após a menopausa da mesma forma que o sedentarismo, o tabagismo e a diminuição da ingesta de cálcio. Mulheres deprimidas têm uma densidade óssea 2% inferior do que mulheres não-deprimidas, principalmente no quadril, segundo uma pesquisa do National Institute of Mental Health.
As mulheres deprimidas estudadas na pesquisa tinham um aumento de citocinas pró-inflamatórias e uma redução das citocinas anti-inflamatórias, o que corresponde a um estado pró-inflamatório sistêmico.
Fonte: MedPage Today
Tristeza, depressão e bipolaridade: diferenças e semelhanças.
O dia-a-dia do psiquiatra gira em torno dessas três vertentes: tristeza, depressão e bipolaridade. Todos os dias, em meu consultório, atendo pacientes que passam por uma dessas três situações ou por todas elas ao mesmo tempo. É difícil para mim, como profissional, desatar os nós e chegar ao diagnóstico do que está tanto afligindo aquela pessoa que me procura. Imagino como não deve ser para ela, que além de viver seus conflitos na própria pele, não estudou nem leu a respeito, se sente impotente e incapaz de resolver sozinha. Ninguém procura o psiquiatra à toa. A maioria pensa dez vezes e repensa mais dez antes de fazê-lo. Isso porque são muitos os preconceitos e fantasias que rondam a minha especialidade: “É coisa para maluco”, “ele vai me dopar”, “vou ficar dependente de remédios”, “depois que entrar nessa não saio mais”, etc. Vejo cotidianamente como é difícil esse percurso, da procura do especialista à cura, e sei o quanto é importante que o paciente dê sentido a tudo isso. O tratamento também depende dele, ele precisa dar significados para o que está sentindo, precisa compreender seu problema e ajudar seu psiquiatra a desatar os nós que o afugentam. Nenhum tratamento se constrói sozinho!
Foi pensando nisso, ouvindo as dúvidas de meus pacientes e das pessoas que enviam perguntas pelo blog, percebendo as suas dificuldades a partir da primeira consulta, do diagnóstico e as suas inseguranças diante do tratamento, que resolvi voltar a esse tema. Elaborei 10 perguntas, que considero serem as mais frequêntes, para ajudá-los nesse percurso. Se tiverem mais perguntas, me enviem, terei o maior prazer em respondê-las.
1. Hoje em dia é comum ouvir alguém dizer que está deprimido por alguma razão, dando a impressão de que depressão e tristeza se confundem muitas vezes. O que de fato é depressão (doença) e como diferenciá-la da tristeza transitória?
Essa é uma ótima pergunta. As pessoas realmente confundem depressão com tristeza passageira, que pode ocorrer a partir de um evento na vida da pessoa, como a morte de um familiar, a perda do emprego ou um rompimento afetivo, situações comuns no dia-a-dia e a que todos estamos sujeitos. É normal que alguém diante de uma dessas situações se sinta muito triste e apresente sintomas depressivos, como desânimo, desgosto pela vida, falta de prazer, ansiedade e insônia. Pode até necessitar de ajuda médica, fazendo uso de medicamentos para aliviar seu sofrimento. Entretanto, esses quadros precisam ser diferenciados da depressão enquanto doença, que é algo muito mais intenso e duradouro.
Quando alguém desenvolve sintomas emocionais decorrentes de algum fato externo e isso passa a interferir na vida da pessoa, no seu trabalho, nas relações sociais e familiares, costumamos dizer que ela está acometida por uma reação emocional a um estresse. Esse quadro é, em geral, auto-limitado e têm grandes chances de se resolver dentro de alguns meses, com ou sem tratamento. Ás vezes, pessoas procuram o psiquiatra para tentar um alívio mais rápido desses sintomas, que podem ceder com o uso de medicamentos. Uma parcela pequena poderá desenvolver um quadro depressivo mesmo, com tristeza profunda, angústia, pensamentos negativos, pessimismo, falta de prazer e desânimo generalizado, que podem se estender para atividades do dia-a-dia, como vestir-se, tomar banho e se alimentar.
As pessoas que desenvolvem esse quadro mais exuberante, e que chamamos em psiquiatria de Depressão Maior, têm uma predisposição biológica individual para a doença, não sendo ela apenas desencadeada por um estresse ou trauma. Esses podem ter funcionado como gatilho para que a depressão se instalasse, deflagrando os processos químicos e biológicos que a provocam. Portanto, a depressão verdadeira, a doença depressiva propriamente dita, é bem menos frequênte do que a reação de tristeza desencadeada por algum evento. Ela deve sempre ser tratada com medicamentos, que corrigem as alterações químicas cerebrais que fazem com que os sintomas sejam duradouros e não melhorem espontaneamente. A medicação previne também a recorrência da depressão, que costuma ser uma doença crônica, com mais de um episódio ao longo da vida.
2. Então, uma pessoa com tristeza transitória pode se considerar "deprimida", procurar um médico e iniciar o uso de antidepressivos sem que ela tenha de fato depressão? Que consequências isso pode ter para a vida da pessoa?
Vejam como esse assunto é complexo. Em primeiro lugar, a grande maioria dos pacientes "deprimidos" estão sendo tratados por seus clínicos, cardiologistas e outros especialistas. Hoje em dia, é comum um paciente chorar ou se queixar de tristeza com seu médico e ter receitado um antidepressivo. A maioria não chega a consultar um psiquiatra, mesmo porque a resistência pessoal a esse profissional é bem maior do que ser tratado por seu médico. E qual seria o risco de iniciar um antidepressivo sem necessidade? Eu perguntaria: qual o risco de um paciente que não é hipertenso ser medicado com um anti-hipertensivo? Da mesma forma que a hipertensão precisa ser avaliada em pelo menos 3 consultas para que o diagnóstico seja firmado, a depressão deveria ser avaliada em mais de uma consulta, para somente então iniciar-se um tratamento. Antidepressivos são medicações que atuam a longo prazo e que precisam ser usadas por pelo menos seis meses a um ano para que o tratamento seja completo. Um antidepressivo em alguém que não tenha Depressão Maior pode ser de fato um grande problema.
Em segundo lugar, antidepressivos podem interferir com o humor e o comportamento habitual da pessoa, mudando características do temperamento. Um exemplo comum são pessoas que antes tinham um temperamento alegre, extrovertido e desinibido e que se tornam gradualmente mais irritadiças, explosivas ou mesmo agressivas.
Esse aspecto do temperamento é controverso entre os próprios psiquiatras. Alguns pesquisadores estudaram o risco de adoecimento psíquico em pessoas com temperamentos distintos. Verificaram que pessoas com um temperamento hipertímico (extrovertidas, enérgicas, expansivas, passionais, impulsivas) e pessoas com temperamento ciclotímico (irritadiças, ansiosas, inseguras, indecisas. com alterações frequentes de humor) têm maior chance de desenvolver transtornos de humor, abusar de substâncias químicas (inclusive drogas e álcool), apresentar transtornos alimentares (bulimia e anorexia), ter dificuldade para controlar os impulsos, dentre outros quadros. Outros temperamentos também predisporiam a outros transtornos psiquiátricos, como os transtornos de ansiedade e o TOC (temperamento ansioso), a depressão, a distimia e a fobia social (temperamento depressivo), o TDAH e os transtornos de aprendizagem (temperamento hiperativo), dentre outros. O temperamento, portanto, parece ser o pano de fundo que torna aquela pessoa vulnerável a algum adoecimento psíquico na ocorrência de fatores de risco, como o estresse, o uso de substâncias químicas (inclusive as medicações sem uma indicação precisa), os traumas na vida da pessoa, sua relação com sua família e o trabalho, etc.
3) As pessoas confundem o que pode ser característica de um temperamento forte com um transtorno que necessite de tratamento? Como fazer essa distinção e saber quando é preciso procurar tratamento especializado?
O temperamento corresponde às características estáveis do humor e da personalidade da pessoa. É como ela se identifica. Ainda que o temperamento possa trazer problemas para a vida da pessoa, conflitos para o relacionamento afetivo e familiar, instabilidade na escola, no trabalho e na vida financeira e social, dificilmente ele será reconhecido como um problema. Isso ocorre porque a própria pessoa se acostuma com o seu jeito e não aceita abrir mão de suas características. Um transtorno psiquiátrico quando se sobrepõe ao temperamento pode ressaltar muito determinadas características, tornando a convivência mais difícil, trazendo problemas para o desempenho social e laborativo, alterando o comportamento e o juízo da pessoa. Ela pode não perceber, mas aquelas mais próximas, como amigos e familiares, podem notar claramente essa diferença. Quando o transtorno psiquiátrico ressalta características do temperamento é mais difícil para a pessoa notá-lo do que quando ele as altera completamente ou faz surgir uma totalmente desconhecida. Nesse caso a pessoa sente o sintoma como uma experiência nova e pode aceitar mais facilmente a existência de um problema. Os sintomas de um transtorno psiquiátrico trazem também mais sofrimento do que as caracteristicas habituais do temperamento.
A psiquiatria não se encarrega do tratamento de temperamentos. Temperamentos não são doença, mas podem predispor a determinados transtornos psiquiátricos. O psiquiatra pode avaliar melhor o temperamento para auxiliá-lo no diagnóstico de algum distúrbio e num melhor tratamento.
4) Por que tem se falado tanto em bipolaridade? Os pacientes que são tratados como deprimidos podem ser bipolares mal diagnosticados?
Vários estudos nos últimos cinco anos têm se encarregado deste tema. O que se verifica é que a maneira de se fazer o diagnóstico de depressão e do transtorno bipolar está aos poucos mudando. Precisamos antes fazer uma breve retrospectiva histórica desses dois diagnósticos.
Quando Kraepelin descreveu pela primeira vez a Doença Maníaco Depressiva, no início do século passado, ele considerou que ela englobaria tanto a depressão como a mania e a hipomania (estados de euforia). Entre esses dois extremos (polos depressivos e maníacos) caberiam estados intermediários (estados mistos), cujos sintomas seriam uma mistura de características depressivas e maníacas (como ocorre nos estados disfóricos, quando a pessoa tem humor deprimido, mas comportamento e/ou pensamento agitado). Para Kraepelin, a depressão recorrente seria uma manifestação da doença maníaco-depressiva, mesmo que aquela pessoa não tivesse apresentado claramente um quadro de mania ou hipomania. Os estados mistos seriam as manifestações mais comuns nesse grupo de pessoas, havendo, portanto, uma sobreposição de sintomas de polos distintos (depressão+mania), do que propriamente quadros puros de cada polaridade (depressão x mania). Kraepelin ainda considerava que temperamentos hipertímicos, ciclotímicos e irritáveis poderiam ser manifestações sub-clínicas da doença, tornando esses indivíduos mais suscetíveis.
Com o passar dos anos, o pensamento científico foi se afastando de Kraepelin e, já na nova descrição da doença como transtorno bipolar, ela aparecia em oposição ao transtorno depressivo recorrente (depressão maior). Portanto, a partir do final do século passado, principalmente após os anos 80, o transtorno bipolar passou a ser exclusivo dos quadros mais graves, que cursavam com depressão, mas também com mania ou hipomania. O quadro misto permaneceu como parte do transtorno bipolar, mas era mal conceituado e isso fez com que fosse pouco diagnosticado. Conclusão: a depressão passou a ser diagnosticada à parte do transtorno bipolar, levando a uma série de equívocos, que começaram a ser desfeitos quase 20 anos mais tarde.
Cabe chamar a atenção para o boom dos antidepressivos a partir dos anos 80, principalmente com o lançamento do Prozac. Como o transtorno bipolar não era tratado com antidepressivos, mas com lítio, não interessava comercialmente aos laboratórios (que financiavam e ainda financiam boa parte das pesquisas no mundo, sempre com um olho no mercado) que as depressões fizessem parte desse diagnóstico. O que ocorreu ao longo dos últimos 20 anos foi um crescimento no número de pacientes diagnosticados como deprimidos (mas que se mostraram no curso do tratamento serem bipolares) e um crescimento astronômico do mercado farmacêutico neste segmento.
Um estudo realizado no final do século passado, considerado a retomada do pensamento de Kraepelin, mostrou isso claramente. Num grupo de pacientes deprimidos tratados com antidepressivos, mais de 60% foram reclassificados como bipolares, pois tinham na verdade depressões mistas mal-diagnosticadas. Esses pacientes estavam em uso prolongado de antidepressivos, sem melhora completa de seu quadro.
O que estamos aos poucos percebendo é que muitos pacientes diagnosticados como deprimidos são na verdade bipolares, dentro do conceito mais amplo de Kraepelin, que inclui as depressões recorrentes como manifestações da bipolaridade e que melhora a conceituação de estados mistos para incluir depressões agitadas e ansiosas como bipolares. Esses pacientes não se beneficiam do uso isolado de antidepressivos. Embora possam até melhorar inicialmente de alguns sintomas, acabam agravando outros, principalmente aqueles que têm maior identificação com a bipolaridade, como irritabilidade, intolerância, impulsividade e agressividade. O melhor tratamento para eles são os estabilizadores de humor e os antipsicóticos.
5) Quer dizer então que a depressão pode ser a única manifestação da bipolaridade?
Sim, pode. A depressão está presente, na maioria dos pacientes, em cerca de 60 a 80% do tempo, enquanto que a mania e a hipomania em 40 a 20% do tempo de doença. Isso equivale a dizer que a chance do paciente se mostrar deprimido numa consulta médica é de 2 a 4 vezes maior do que a probabilidade dele chegar eufórico no consultório. Isso cresce se considerarmos que muitos pacientes desenvolvem hipomanias leves, que raramente são reconhecidas como tais. Nesses casos, a depressão aparece como a única queixa presente. Sendo assim, o psiquiatra pode ver seu paciente somente nas fases depressivas!
Os pacientes com estados mistos (depressão+mania) são os mais difíceis de serem diagnosticados. Primeiramente porque eles reconhecem os sintomas depressivos mais facilmente e relutam em aceitar os sintomas maníacos/hipomaníacos. Por exemplo, um paciente agitado, que facilmente explode e se torna verbalmente agressivo com seus familiares ao mesmo tempo em que se sente angustiado, desanimado e sem prazer na maioria das atividades, vai reconhecer primeiro os sintomas depressivos. Pode achar que o seu comportamento agitado seja mera consequência do ambiente familiar, enquanto que a família jura que o paciente está mais irritadiço e inquieto do que o seu habitual. Para Kraepelin, esse caso seria exemplar de uma depressao mista, com o humor numa direção (depressão) e comportamento e/ou pensamento em outra direção (mania). Enquanto que a depressão rebaixaria o humor (triste, deprimido), o pensamento (lento) e o comportamento (apático, vagaroso), a mania elevaria os três (humor elevado/eufórico, pensamento rápido/acelerado, comportamento inquieto/exacerbado). Os estados mistos seriam, então, combinações entre essas três funções psíquicas em sentidos opostos (humor deprimido / pensamento acelerado / comportamento inquieto = depressão agitada, p.ex.).
6) Por que a resitência de alguns pacientes em fazer uso de estabilizadores de humor ao invés de antidepressivos?
Primeiro em função do que abordei na pergunta anterior, o fato de se reconhecerem mais como deprimidos e, portanto, entenderem melhor a indicação de um antidepressivo do que de um estabilizador.
Em segundo lugar, alguns pacientes possuem a crença comum de que antidepressivos são mais "leves". Eles já ouviram falar desses medicamentos, já leram muito a respeito, conhecem alguém que já tenha usado ou mesmo já usaram um no passado.
Em terceiro lugar, parece-lhes que o uso de estabilizadores de humor seria para pessoas com doenças mais graves, enquanto que antidepressivos são corriqueiros, inofensivos, deixam as pessoas mais felizes.
Em quarto lugar, como a classe de estabilizadores de humor é mais híbrida, formada por medicamentos com ações e indicações muito diferentes, os faz parecerem sem uma propriedade muito definida. Os pacientes lêem a bula, mas não encontram o motivo pelo qual estão tomando o remédio. Como muitos são anticonvulsivantes (Tegretol, Trileptal, Depakote, Lamictal, p.ex.), ficam receosos pela indicação em epilepsia, de se sentirem mal ou de terem convulsões ou algum problema neurológico.
É necessário esclarecer esses pontos. Em primeiro lugar, antidepressivos não são tão inócuos assim. Eles podem ser mais maléficos do que os próprios estabilizadores, pois podem provocar uma virada maníaca em pacientes bipolares deprimidos. Ou seja, o paciente deprimido começa a fazer uso do antidepressivo e em poucos dias ou semanas desenvolve um quadro maníaco, misto ou mesmo psicótico. Quando não, pioram a depressão, tornando os pacientes mais irritadiços, impulsivos e agressivos. Esse risco os estabilizadores de humor não possuem.
Em segundo lugar, quando não desencadeiam viradas maníacas, antidepressivos podem alterar progressivamente o humor e o temperamento de pacientes bipolares, tornando-os mais instáveis, com mais altos e baixos, ou deixando-os mais ansiosos e mal-humorados. Podem também encurtar o período de estabilidade, aumentando a frequência de episódios depressivos ou maníacos, o que chamamos de ciclagem rápida. Um paciente que antes teve um único episódio depressivo pode notar que após o tratamento com antidepressivo passou a ter várias recaídas, ou mesmo, se tornou um deprimido crônico.
Pacientes com depressão bipolar, cuja a manifestação de seu transtorno se dá mais através de crises depressivas, podem pensar que o antidepressivo não lhes faz mal ou que se adaptam perfeitamente bem a eles. Essa impressão é apenas temporária, mas pode durar por anos. O que eles não percebem facilmente é que os antidepressivos quando usados por longo período podem alterar características de seu temperamento e do humor. Familiares mais próximos são capazes de testemunhar isso. Muitas vezes eles entendem isso como uma dependência do antidepressivo e aí mesmo não aceitam mais largar a medicação. É muitas vezes difícil para um psiquiatra convencer o paciente da necessidade de mudança do tratamento, retirando o antidepressivo de foco e propondo um tratamento com estabilizadores.
Os estabilizadores de humor têm uma indicação muito precisa em psiquiatria, ao contrário do que muitos leigos acreditam. Apesar das bulas serem incompletas ou não constarem essa indicação, centenas de estudos no mundo todo, feito por pesquisadores sérios e renomados, atestam sua eficácia nos transtornos de humor. Ocorre que bulas são confeccionadas a partir de legislações, que variam de um país para outro. Uns são muito rígidos e só permitem que constem em bulas as indicações principais ou para as quais haja um número grande de evidências científicas. Peguemos como exemplo a lamotrigina (Lamictal): ele é um anticonvulsivante, consta na bula a indicação para epilepsia. Porém é um potente estabilizador de humor com propriedades antidepressivas. Nos EUA é a primeira escolha de tratamento em pacientes deprimidos bipolares. O valproato de sódio (Depakote), p.ex., tem como indicação na bula a epilepsia e a mania aguda, porém todos os guidelines (consensos realizados por profissionais da área), americanos e europeus, são unânimes em indicá-lo não somente para mania, mas também no tratamento dos estados mistos e da ciclagem rápida, bem como na prevenção de recaídas. Na prática clínica, sabemos que ele possui ação antidepressiva e que muitos pacientes bipolares melhoram da depressão com ele, sem a necessidade de antidepressivos.
Um outro aspecto importante, é que a ação dos estabilizadores demora meses para acontecer. O paciente pode não observar a melhora a curto prazo, mas colherá os frutos desse tratamento após 6 meses a um ano. Estudos tem demonstrado, p.ex., que o lítio, outro estabilizador, possui efeitos que só serão perceptivos após anos de tratamento. Isso pode ajudar o paciente a atingir a estabilidade de sua doença a longo prazo, ainda que seu humor seja muito instável nos dias de hoje.
Estabilizadores de humor não são medicações necessariamente fortes, se é que podemos classificar medicações dessa forma. A aspirina, p.ex., substância comprada sem receita e amplamente usada sem indicação médica, pode trazer sérios problemas para a coagulação, causar úlcera gástrica e hemorragias. A dipirona (Novalgina) pode paralisar a medula óssea e a produção de células do sangue. O paracetamol (Tylenol) está associado a hepatite fulminante, mas ninguém pensa nisso na hora de aliviar a dor ou a febre. Não estou dizendo que não devam ser usados, mas que uma medicação aparentemente inócua pode trazer sérias consequências para o organismo. No caso dos estabilizadores, mesmo os anticonvulsivantes, não ocorrem efeitos colaterais que inviabilizem seu uso. Não causam convulsões, não levam a distúrbios neurológicos, não causam dependência física ou psíquica, desde que sejam usados a critério médico, como qualquer outra substância.
7) Por quanto tempo deve-se usar um estabilizador de humor?
O tempo de tratamento varia caso a caso. Em geral, um tratamento que se inicia ao longo de um primeiro episódio do transtorno deve durar no mínimo 1 ano após a estabilização do quadro. Isso se deve ao fato de que interrupções precoces no tratamento podem predispor o paciente a recaídas. Além das propriedades estabilizadoras de humor, essas medicações tambem atuam profilaticamente, evitando novos episódios de depressão, de estados mistos ou de mania. Portanto, a continuidade do tratamento é importante para evitar piora a curto e a longo prazo.
Muitos pacientes que melhoram com os estabilizadores notam tamanha diferença do humor que ficam receosos de parar a medicação. Eles percebem o efeito que o medicamento traz para o seu dia-a-dia, tornando-os mais estáveis em casa, no trabalho e na sua vida social. Os benefícios são tão evidentes que muitos preferem o tratamento do que aquela sensação de instabilidade constante.
Pacientes com vários episódios depressivos, mistos ou maníacos podem precisar usar o estabilizador por longos anos ou indefinidamente. Nesses casos torna-se evidente que a redução das dosagens e a eventual interrupção do medicamento traz consequências para o humor, voltando o paciente a exibir oscilações. Se esse é o seu caso, não se alarme. Isso não significa que futuramente não possa ter seus medicamentos reduzidos, apenas mostra que nesse momento não é possível parar. A psicoterapia, mudanças no estilo de vida, hábitos de vida mais saudáveis, redução do estresse podem ajudá-lo a criar condições mais favoráveis para a redução e eventual suspensão dos medicamentos no futuro. Algumas vezes são necessários anos de estabilidade para que isso seja alcançado. Muitos passam 15 a 20 anos sem procurar ajuda médica e se esquecem que durante esse período o humor foi progressivamente se tornando mais instável, sendo razoável que necessite de alguns anos de tratamento para que se estabilize por mais tempo.
8) O tratamento combinado (mais de um medicamento) é muitas vezes necessário? Por quê?
Depende do caso. Existem pacientes que apresentam vários sintomas diferentes, p.ex., estão deprimidos, ao mesmo tempo em que estão ansiosos e agitados. Apenas um estabilizador de humor pode ser insuficiente para aliviar a maioria dos sintomas. Por esse motivo, muitas vezes é necessário associar medicamentos, como antidepressivos, ansiolíticos ou, até mesmo, um segundo estabilizador.
Uma classe muito útil no tratamento dos transtornos de humor é a dos antipsicóticos. Essa classe recebeu esse nome, pois antes eram utilizados quase que exclusivamente nos quadros de psicose. Hoje em dia, com o surgimento dos antipsicóticos de segunda geração, mais modernos e com eficácia comprovada em vários outros distúrbios psiquiátricos não-psicóticos, o ideal seria nomeá-los de outra forma. Há quem proponha chamá-los de neuromoduladores de dopamina (por agirem principalmente sobre esse neurotransmissor). Grande parte dos antipsicóticos de segunda geracão são aprovados por organismos internacionais, como o FDA (nos EUA) e a agência européia de medicamentos, para o tratamento do transtorno bipolar. Existem medicamentos dessa classe eficazes no tratamento de todos os estágios da doença, da mania à depressão. Por isso é relativamente comum a sua associação com os estabilizadores de humor ou mesmo o seu uso de maneira isolada, já que estudos têm demonstrado que eles também apresentam propriedades estabilizadoras do humor e são capazes de prevenir recaídas.
O fato do seu tratamento ser hoje combinado, com medicações diferentes, não significa que será sempre assim. Ao longo do tratamento seu médico pode optar pela redução ou a suspensão de um deles, priorizando um medicamento em detrimento dos outros.

9) Que consequências existem a longo prazo para quem não faz um tratamento regular?
Muitas. Em primeiro lugar, a curto prazo há o risco do quadro piorar, do paciente ter prejuízos em todas as esferas de sua vida. Interrompe o trabalho ou perde o emprego, se desgasta em casa com sua família, algumas vezes rompe um relacionamento afetivo ou um casamento, pode sofrer consequências por arriscar-se mais (acidentes de automóvel, brigas, violência) ou pode chegar ao ponto de se ferir propositalmente ou até de tentar se matar.
A médio prazo piora progressivamente seu estado de humor. Geralmente as características depressivas ressaltam mais, o indivíduo passa mais tempo em depressão do que antes. Ele pode experimentar mais episódios depressivos, mistos ou maníacos num mesmo ano, quando antes passava muito mais tempo com bom humor. Como a depressão se prolonga, existem os riscos que a acompanham, como o suicídio ou o aparecimento de outras doenças, principalmente as que acometem o aparelho cardiovascular (infarto do miocárdio, hipertensão, acidente vascular encefálico).
Outro aspecto igualmente importante é o declínio cognitivo, como o da capacidade de atenção/concentração e de memória. A pessoa vai progressivamente perdendo sua agilidade mental, se torna esquecida, desatenta, tem dificuldade para ler ou estudar, cai seu rendimento no trabalho e nos estudos.
A longo prazo, o transtorno bipolar está associado a doenças degenerativas cerebrais, como o Mal de Alzheimer e a demência vascular (por isquemias cerebrais). Embora a literatura ainda seja incipiente nesse sentido, estudos têm demonstrado que quanto mais tempo a pessoa passa com depressão, mais ela perde neurônios, o hipocampo, estrutura cerebral responsável pela memória, diminui de tamanho e o cérebro como um todo involui, acelerando o processo de envelhecimento.
Estudos também têm demonstrado que estabilizadores de humor e antipsicóticos possuem propriedades neuroprotetoras, ou seja, protegem o cérebro dos radicais livres que destroem neurônios. Em um desses estudos, um grupo de pacientes bipolares idosos em uso de lítio teve 4 vezes menos o diagnóstico de demência do que um grupo também de bipolares que não usava estabilizadores, mostrando que essas substâncias possivelmente tenham efeito neuroprotetor quando utilizadas a longo prazo. À conferir ainda se esse é um efeito da estabilidade do quadro a longo prazo ou do medicamento.
10) Por quê muitos resistem a fazer o tratamento?
O espectro bipolar, incluindo suas diversas manifestações, inclusive as mais leves, que raramente cursam com mania e hipomania, mas que têm como característica principal a depressão e os estados mistos, acometem, segundo algumas pesquisas em vários países, inclusive no Brasil (São Paulo), 10 a 16% da população. O universo de pessoas com o transtorno é enorme, mas se considerarmos aquelas que são encaminhadas ao psiquiatra, o percentual cai para 4%. Destes, metade ou menos deve seguir um tratamento regular. Pode-se, então, afirmar que esse é um transtorno com altíssimas taxas de não-diagnóstico e de não-tratamento. Principalmente os casos mais leves, que constituem a imensa maioria desse universo. Ainda há aqueles que são mal-diagnosticados, estão em tratamento para depressão há muito tempo (com antidepressivos) e que não fazem parte desta estatística.
Então, a primeira razão para a falta de tratamento adequado é de responsabilidade da saúde pública. A falta de treinamento para o diagnóstico nos níveis mais básicos de assistência faz com que se perca a oportunidade de diagnosticar e tratar a maioria dos pacientes. Eles não se recusam a fazer o tratamento, apenas não sabem que têm um problema e que para isso há remédio.
Na medicina privada, o principal problema está na demora do encaminhamento ao psiquiatra. Os clínicos acabam tratando dos quadros mais leves, muitas vezes sem que tenham recebido um treinamento adequado, sem que se dediquem ao estudo do transtorno, que requer pesquisas e leituras constantes. Esses pacientes são a maioria do grupo de deprimidos mal-diagnosticados que faz uso de antidepressivos por longo tempo sem um benefício evidente a longo prazo.
Quando o paciente chega, enfim, ao psiquiatra, ele deu um grande passo. Um passo que a enorme maioria dos pacientes que sofrem do mesmo problema não consegue dar. Mas as dificuldades do tratamento não param por aí. Primeiro, ele deve vencer a resistência interna, a negação de sua própria doença. A maioria acredita que a razão para esses anos de sofrimento seja pessoal, familiar ou social, i.é., o problema está fora, ou quando não, é um problema meramente psicológico, que cabe a ele resolver e que medicamentos terão um papel secundário. Para esses, é difícil ouvir do psiquiatra que têm um distúrbio do humor, que precisam usar estabilizadores por ao menos um ano, fazer um tratamento com consultas regulares, procurar uma psicoterapia, mudar hábitos de vida, etc. Eles gostariam de uma resposta mais simples, como “você não tem nada grave, tome esse antidepressivo que em 1 mês você estará bom” ou “você tem uma reação ao estresse, basta mudar de vida que melhora”. Metade dos pacientes não vão adiante no tratamento devido às suas prórpias resistências e preconceitos: “não vou tomar remédios de maluco”, “eu não preciso deste tipo de tratamento”, “meu caso é leve e não vou tomar remédios fortes que vão me deixar dependente”, etc. A aliança com o psiquiatra, a busca por informações sobre seu quadro, a discussão com seu médico sobre o problema, esclarecendo suas dúvidas, o amadurecimento pessoal ao longo do tratamento vão ajudando o paciente a relativizar seu diagnóstico, a entender que o tratamento não é esse monstro que pintam e que a estabilidade é a melhor coisa que pode acontecer na sua vida. A maioria só consegue compreender de fato o problema ao longo do tratamento, à medida que os sintomas vão reduzindo, que se vai ganhando confiança, que se vê uma luz no fim do túnel.
Leia mais sobre Depressão e Bipolaridade: aqui.
XXV Congresso Brasileiro de Psiquiatria
Foi realizado em Porto Alegre, de 10 a 13 de Outubro de 2007, o XXV Congresso Brasileiro de Psiquiatria. Com mais de 5 mil psiquiatras participantes, o evento se consagrou como o terceiro maior do mundo na especialidade, recebendo não somente médicos brasileiros, como psiquiatras de 17 países, principalmente dos países da América Latina, Portugal, Holanda, Dinamarca, Itália e Reino Unido. Foram mais de 160 atividades paralelas, entre mesas-redondas, conferências internacionais e simpósios da indústria farmacêutica. Abaixo, relaciono em tópicos alguns dos temas debatidos ao longo do congresso.
1- Depressão: discutiu-se muito a respeito da importância em se atingir a remissão completa dos episódios depressivos, ou seja, a cura. Estudos têm apontado que a depressão e o estresse crônicos são lesivos ao cérebro, provocando a morte de neurônios. A longo prazo, se não tratados, esses pacientes podem chegar à terceira idade com um grau maior de envelhecimento cerebral, sob um risco maior do que a população saudável de desenvolver doenças degenerativas, como o Mal de Alzheimer.
2- Dependência química: várias mesas-redondas abordaram o tema, com ênfase nas comorbidades, ou seja, doenças mentais associadas ao uso de drogas, que dificultam o tratamento e a interrupção do uso de substâncias a longo prazo. O alcoolismo tem uma ligação forte com os Transtornos de Ansiedade, como Fobia Social e Ansiedade Generalizada, e com o Transtorno Bipolar; a maconha está associada, na adolescência, ao risco de psicose, como a Esquizofrenia e o Transtorno Esquizoafetivo; todas as drogas estão relacionadas ao risco de depressão ao longo da vida, sendo mais grave no caso da cocaína, crack, ecstasy e LSD. O ecstasy, diga-se de passagem, tem sido a droga ilícita que mais cresce entre os adolescentes, sendo a segunda em consumo (à frente da cocaína, perdendo apenas para a maconha). O diagnóstico correto e o tratamento das doenças psiquiátricas associadas ao abuso de drogas é condição fundamental para alcançar a abstinência das drogas.
3- Transtorno Bipolar: é, no momento, a doença mais discutida entre os psiquiatras e foi tema de dezenas de mesas-redondas e conferências. É necessário reformular os critérios diagnósticos e os tipos de bipolaridade. Os autores que mais estudam o assunto estimam que ela pode chegar a atingir 10% da população geral e que a maioria dos casos seria mais leve do que os tipos clássicos da doença, dificultando o diagnóstico. Os pacientes com transtorno bipolar chegam a passar 60% do tempo em fase depressiva e muitos são diagnosticados como depressivos puros, quando, na realidade, são bipolares. Um estudo apresentado no congresso avaliou mais de 200 pacientes com diagnóstico de depressão e encontrou mais de 40% de bipolares, confirmando essa suspeita. Outro subtema muito debatido foi o do tratamento do transtorno bipolar. Os especialistas têm chegado a um consenso de que é igualmente necessário tratar das fases depressivas e maníacas (eufóricas), buscando sempre a estabilização completa do humor. Para isso, muitas vezes são necessárias combinações de medicamentos. As classes que mais demonstraram eficácia são a dos estabilizadores de humor e a dos antipsicóticos, principalmente os de segunda geração. Os antidepressivos devem ser utilizados com cuidado, pelo período estritamente necessário, pois podem aumentar o risco de ciclagem rápida, i.é., o paciente pode mudar de uma polaridade para outra mais rapidamente, tornando o quadro mais instável.
4. Esquizofrenia: um novo fármaco (paliperidona) deve estar disponível no Brasil no próximo ano, aumentando a farmacopéia para o tratamento dessa doença. Os antipsicóticos de segunda-geração têm permitido avanços no tratamento da esquizofrenia, com menos efeitos colaterais, maior tolerabilidade e melhores resultados, tanto nos sintomas positivos (associados às crises, como delírios e alucinações) como nos sintomas negativos e cognitivos (mais crônicos, como o desânimo e as dificuldades de atenção e memória). Discutiu-se também a importância dos tratamentos de reabilitação psicossocial para melhorar a socialização e a qualidade de vida dos pacientes.
5. Transtornos Alimentares: o Brasil é o segundo país em consumo de anfetaminas no mundo, perde apenas para os EUA. A frequência de pacientes que querem emagrecer rapidamente e que, para isso, usam fórmulas contendo anfetaminas (femproporex, anfepramona, entre outras) é crescente nos consultórios dos psiquiatras. Muitos pacientes chegam deprimidos ou em estados de hipomania (euforia) induzidos pela droga. A maioria está em uso de fórmulas prescritas por médicos endocrinologistas, mas acabam abusando da dosagem no intuito de um resultado rápido. Alguns desenvolvem dependência química pela anfetamina e usam os comprimidos para melhorar a performance e o humor. O alerta é geral: anfetaminas podem predispor pessoas a crises de mania, de depressão ou mesmo à psicose. O uso prolongado dessas substâncias está associado ao desenvolvimento de quadros depressivos crônicos e de transtorno bipolar.
Esses são apenas alguns temas debatidos, há muitos outros que espero poder publicar em maior destaque futuramente.
Problemas de Memória
O que é memória e quais os tipos?
A memória é uma função central em nossa vida e a queixa de esquecimento é cada vez mais frequênte nos consultórios de neurologia e psiquiatria. Não somente pessoas da terceira idade, mas também jovens e adultos apresentam problemas de memória, reflexo de diferentes prejuízos que podem acometê-la.
Em primeiro lugar, é preciso saber que a memória é uma função complexa, dependente de outras funções mais básicas, como a atenção e concentração. Uma disfunção, portanto, pode ser decorrente de uma outra função essencial à boa execução da memória ou dos diferentes mecanismos que envolvem a aquisição e utilização de novas informações.
A memória pode ser dividida principalmente em duas: a de curto e a de longo prazo. A de curto prazo é mais dependente de outras funções, como a atenção e a memória de trabalho, um tipo de memória cuja função principal é dar suporte para a execução de outras tarefas. Se a memória de curto prazo for bem sucedida e a informação nela contida for importante para ser arquivada, de modo a ser lembrada posteriormente, ela é transferida para a memória de longo prazo, um grande reservatório de fatos, imagens e acontecimentos de nossa vida que ficam gravados por um longo tempo. Portanto, a memória de curto prazo é um reservatório pequeno e transitório, enquanto a memória de longo prazo seria a memória propriamente dita, o grande arcabouço de lembranças passadas.
Não basta gravar bem os fatos e armazená-los na memória. É necessário que o cérebro saiba onde essas informações foram guardadas, para que elas estejam acessíveis no momento em que for necessário lembrá-las. Seria como um enorme arquivo, com milhares de gavetas, com as informações classificadas por temas, pelo tempo em que ocorreram e com outras características relevantes, para que elas sejam facil e rapidamente resgatadas. Isso ocorre graças a um mecanismo de busca, chamado de evocação ou recuperação da memória.
Portanto, a memória teria uma fase de codificação ou gravação, outra de armazenamento e uma última de evocação. Essas três diferentes fases podem estar acometidas de maneira diferente. Em todas elas, o paciente terá a sensação de falha de memória, mas caberá ao médico identificar quais dessas fases e porquê elas estão falhando.
Quase todas as regiões cerebrais estão envolvidas na memória. A região frontal do cérebro é essencial para a memória de curto prazo, para a atenção/concentração e para a memória de trabalho. Ela também é a responsável pela codificação (transferência das informações para a memória de longo prazo) e pela evocação. A região temporal é a responsável pelo processo de armazenamento, que se inicia com a consolidação da informação na memória de longo prazo, que acontece numa estrutura do lobo temporal denominada hipocampo. Depois da consolidação, essa informação é finalmente armazenada em áreas distintas do córtex cerebral. Acredita-se que todas as áreas cerebrais estejam envolvidas no armazenamento. Esse processo complexo de transferência de informações depende de um bom funcionamento entre as diferentes áreas cerebrais. Os milhares de circuitos de neurônios precisam estar intactos para que essa transferência aconteça sem ruídos ou distorções e para que a memória seja eficiente.
Caberia aqui mais uma distinção, entre os diferentes tipos de memória. Afinal, existem memórias que temos e utilizamos de maneira inconsciente e que raramente esquecemos, como os hábitos (p.ex., como escovar os dentes, comer, vestir-se), as habilidades motoras (p.ex., andar de bicicleta, dirigir, nadar) e cognitivas (p.ex., falar, ler). Essas memórias são chamadas de implícitas, pois aprendemos desde a infância e são incorporadas e utilizadas automaticamente, sem darmos conta.
Um outro tipo de memória é chamado de explícita, pois é consciente. É esse tipo que identificamos primeiro como memória. São as lembranças de fatos e acontecimentos passados em nossas vidas, nossa biografia, as pessoas que conhecemos, etc. É uma memória que utilizamos a todo momento de forma consciente e voluntária, quando queremos, p.ex., lembrar de algo. É a memória explícita a que comumente está afetada quando nos queixamos de esquecimentos.
O que fazer diante de um problema de memória?
Primeiro deve-se procurar um médico para uma avaliação. Em todas as idades, problemas de memória podem ser sintomas de alguma doença neurológica ou de algum distúrbio psíquico. O médico vai, a partir da história do paciente, procurar diferenciar que fase da memória está acometida, avaliar se existem outros sintomas apontando a existência de uma doença e solicitar os exames complementares necessários para o diagnóstico.
Quais exames podem ser feitos para investigar um problema de memória?
Exames de sangue: para ver se existem sinais de alguma doença sistêmica que possa estar interferindo com a memória.
Tomografia de crânio ou ressonância magnégtica: para verificar a integridade das estruturas cerebrais, particularmente aquelas envolvidas diretamente com a memória (lobo frontal, temporal, hipocampos).
Espectroscopia de prótons: realizada em conjunto com a ressonância magnética para medir as curvas de metabolismo cerebral, geralmente no lobo frontal e no giro posterior do cíngulo (região próxima ao hipocampo).
Testes neuropsicológicos, principalmente testes que medem a atenção/concentração e a memória: por esses testes é possível saber exatamente qual fase da memória está comprometida ou se o prejuízo da memória é causado por outra função, como falta de atenção. p.ex.
Que doenças podem afetar a memória?
Depende da faixa-etária. Após os 50 anos é necessário estar atento para as doenças degenerativas cerebrais, como a Doença de Alzheimer, a demência vascular e outros tipos menos comum de demências, que raramente acontecem antes desta idade. Porém, em todas as idades podem ocorrer doenças ou distúrbios que prejudiquem a memória.
1) Neurológicos:
- Doenças da substância branca cerebral - lesões provocadas por micro-isquemias ou por doença vascular ateroesclerótica na região subcortical do cérebro, que podem ser causadas por hipertensão arterial, diabetes, dislipidemia (colesterol alto), tabagismo, alcoolismo, entre outras.
- Acidentes vasculares cerebrais (AVC)
- Doenças desmielinizantes, como a Esclerose Múltipla.
- Tumores do Sistema Nervoso Central
- Infecções, como meningite e encefalites.
- Doenças degenerativas (demências): Alzheimer, Parkinson, Pick, Corpos de Lewy, Vascular (decorrente de AVC).
- Epilepsia
2) Psiquiátricos:
- Depressão
- Transtorno Bipolar
- Psicoses, como esquizofrenia e transtorno esquizoafetivo.
- Reações ao estresse e a traumas
- Insônia crônica<
- Outras doenças do sono, como apnéa do sono.
- Transtornos de ansiedade
- Transtorno Obsessivo Compulsivo (TOC)
- TDAH (transtorno de déficit de atenção e hiperatividade)
- Dependência ou abuso de substâncias psicoativas: tranquilizantes, anfetaminas, maconha, cocaína, ecstasy, LSD, álcool.
- Complicações do Alcoolismo, como a Síndrome de Wernicke e a Psicose de Korsakoff.
- Distúrbios da infância e do desenvolvimento, como oligofrenia ou retardo mental e autismo.
3) Doenças Sistêmicas
- Doenças da Tireóide
- Lúpus
- Vasculites
- Dislipidemia (colesterol)
- Hipertensão
- Diabetes
- Trombose
- Câncer
- HIV/AIDS
- Carências vitamínicas e nutricionais
Como tratar a memória?
O tratamento das disfunções da memória depende do diagnóstico e do tratamento de suas causas, como das doenças supra-citadas. Medicamentos específicos para a memória foram desenvolvidos recentemente, mas somente são indicados para as doenças que acometem primariamente a memória, como é o caso das demências (doenças degenerativas), como a Doença de Alzheimer.
Vários medicamentos possuem ação anti-oxidante e neuroprotetora, que são benéficos para prevenir o envelhecimento cerebral e, particularmente, para preservar a memória, embora não atuem diretamente sobre ela. É o caso dos antidepressivos e dos estabilizadores de humor. Estudos têm demonstrado que algumas doenças psiquiátricas crônicas, se não tratadas, podem acelerar o processo de envelhecimento do cérebro e atingir a memória mais precocemente. A depressão é um bom exemplo. Pacientes deprimidos parecem ter uma redução maior do tamanho dos hipocampos (estrutura central na memória) do que pessoas que não tiveram depressão. O mesmo parece ocorrer em distúrbios psiquiátricos maiores, como o Transtorno Bipolar. A redução do tamanho dos hipocampos guarda uma proporção direta com o tempo que os pacientes passam sob estresse, ansiedade ou depressão. Tratar, portanto, dos distúrbios psiquiátricos é uma forma de prevenir que esse envelhecimento cerebral ocorra de maneira mais rápida.
A mesma lógica serve para as doenças sistêmicas, como a hipertensão e o diabetes. Manter o tratamento e o controle rigoroso dessas doenças evita que o cérebro seja agredido por elas, prevenindo e/ou retardando possíveis consequências à memória e outras funções cognitivas.
Qual o impacto do estilo de vida e dos hábitos sobre a memória?
O estilo de vida e os hábitos alimentares também podem influenciar a memória. Vida sedentária, tabagismo, alcoolismo, obesidade, má alimentação, estresse crônico são inimigos da saúde e levam, a longo prazo, a um envelhecimento cerebral mais rápido e, portanto, a um declínio mais rápido da memória.
Quais as dicas que podem ajudar a preservar a memória?
- Atividades físicas regulares (no mínimo 3 vezes na semana, durante 1 hora)
- Parar de fumar, reduzir bebidas alcóolicas, não abusar do café ou de substâncias com alto teor de cafeína e não usar substâncias psicoativas (tranquilizantes, medicamentos que agem sobre o cérebro) sem um acompanhamento médico regular.
- Não usar drogas ilícitas (maconha, cocaína, ecstasy, LSD, entre outras), que são, sem exceções, agressivas ao cérebro.
- Emagrecer, para aqueles que estão obesos ou com sobre-peso.
- Ter, no mínimo, 8 horas de sono por dia. A memória se consolida melhor quando o corpo está descansando, ou seja, durante o sono. A privação do sono ou poucas horas de sono por dia ou sono muito fragmentado são maléficos para a memória.
- Manter sob controle o colesterol e os triglicerídeos.
- Rever seus hábitos alimentares: evitar gorduras e excesso de carboidratos/açúcares, aumentar o consumo de verduras, legumes e frutas, usar nos alimentos preferencialmente os óleos de canola ou girassol e evitar o uso de óleo de soja, reduzir a ingesta de alimentos ou bebidas dietéticas que contenham aspartame (veja mais detalhes abaixo).
- Manter atividades intelectuais, através da leitura, de exercícios cognitivos (jogos que envolvem memória, estratégia, raciocínio), do trabalho ou de atividades ocupacionais que envolvam a inteligência. Para pessoas mais idosas ou que já se aposentaram, é recomendável que leêm mais, que façam palavras-cruzadas, que mantenham uma vida social mais ativa. Assistir TV e fazer atividades manuais mecanicistas (tricot, crochet) não ajudam em nada a memória e ainda tiram o tempo de atividades mais cognitivas.
- Evitar o estresse. Apesar de difícil, está demonstrado que o estresse pode ser reduzido ou melhor administrado quando a pessoa tem uma vida mais equilibrada, com tempo pré-estabelecido para as atividades de lazer e relaxamento e para momentos de prazer.
- Não relute em procurar um médico com medo do diagnóstico. Quanto mais cedo você procurar tratar de sua memória, maiores as chances de você recuperá-la. Hoje existem tratamentos eficazes que podem fazer você recuperar sua memória, melhorar sua qualidade de vida e zelar por um futuro com mais saúde.
Dicas de alimentação
Os principais nutrientes com propriedades anti-oxidantes, que protegem o cérebro do envelhecimento e são benéficos para a memória, são: o beta-caroteno, a vitamina C e a vitamina E.
1) Alimentos ricos em beta-caroteno - frutas e vegetais de cores amarelo-escuros e alaranjados, tais como: abóbora, batata-doce, caqui, cenoura, damasco seco, manga, pequi, pupunha e nos vegetais de folhas verde-escuras, como: agrião, bertalha, brócolis, couve, espinafre, salsinha.
2) Alimentos ricos em vitamina C - acerola, abacaxi, bertalha, brócolis, caju, couve de bruxelas, folha de mostarda, goiaba, laranja, limão, morango, murici, pimentão, repolho, salsinha. Atenção, pois a vitamina C é facilmente destruida pelo aquecimento.
3) Alimentos ricos em vitamina E - cereais integrais, oleaginosas, hortaliças, óleo de sementes e, em especial, o óleo de germe de trigo.
Uma alimentação variada, rica em vegetais (frutas, verduras, cereais e oleaginosas) e com um consumo moderado de carnes, leite e ovos é a melhor forma de adquirirmos anti-oxidantes através da dieta.
Texto de autoria do Dr. Leonardo Figueiredo Palmeira
Psiquiatria e Aviação: reflexões sobre a saúde psíquica dos aeronautas.
Há muitos anos tenho vontade de escrever sobre esse assunto, mas tenho relutado pela grande quantidade de perguntas ainda sem respostas, pela escassez na área médica de estudos científicos que procuram compreender as relações e mecanismos de adoecimento psíquico entre aeronautas, particularmente comissários e pilotos.
Assim que comecei a trabalhar, em 2003, com medicina de aviação, exercendo minha especialidade, a psiquiatria, na Fundação Rubem Berta da Varig (FRB), a pergunta que mais me inquietava era se o sofrimento psíquico dos funcionários que me procuravam tinha como causa as questões relacionadas ao ambiente de trabalho. Por que, então, as maiores causas de incapacidade para o trabalho segundo o CEMAL (Centro de Medicina Aeroespacial), órgão responsável pelas perícias médicas dos aeronautas em nosso país, eram os distúrbios psiquiátricos? Isso foi tema de um seminário realizado no SNEA (Sindicato Nacional das Empresas Aéreas) em 2004, do qual participei. A principal discussão era se os problemas psiquiátricos seriam decorrentes do ambiente de trabalho, inerentes à função ou se refletiriam vulnerabilidades individuais para o adoecimento. Saímos de lá sem uma resposta definitiva sobre essa e outras questões pertinentes à saúde mental dos aeronautas, pois o tema é complexo e faltam estudos nessa área, não só no Brasil, como também em outros países.
Em pesquisa recente, encontrei duas teses da Fiocruz sobre o tema: "Ciência pós-normal, saúde e riscos dos aeronautas: a incorporação da vulnerabilidade”, de Alexandre Palma e “Percepção de comandantes de Boeing 767 da Aviação Civil Brasileira sobre as repercussões das condições de trabalho na sua saúde”, de Claudia Paulich Loterio, ambas publicadas no site www.portalteses.cict.fiocruz.br, que trazem informações e reflexões importantes.
O presente artigo não tem a pretensão de ser científico, não apresentarei dados estatísticos ou farei análises multivariadas de risco, pois isso requereria um rigor metodológico que meu ambiente de trabalho na FRB não permitia, haja vista o grande número de atendimentos. Trarei as situações mais comuns que vivenciei no contato com comissários e pilotos ao longo de quase três anos na FRB e, atualmente, em minha clínica privada, propondo algumas reflexões para compreendermos melhor a relação entre a profissão aeronauta e o adoecimento psíquico.
Inicialmente proponho uma reflexão sobre a dificuldade que os aeronautas têm em reconhecer um distúrbio que atinge suas emoções e comportamentos e uma atitude freqüente de adiar o tratamento, levando a complicações futuras para o bem estar e a saúde psíquica e física. Menciono os principais sintomas emocionais e físicos entre os profissionais da área e tento buscar correlações com o perfil da profissão. Ao final, comento os principais transtornos psiquiátricos encontrados entre aeronautas. O objetivo principal deste artigo é conscientizar pilotos e comissários a procurar ajuda especializada o quanto antes forem identificados sintomas que dificultem o exercício profissional e que prejudiquem a qualidade de vida no trabalho e em casa, gerando conflitos familiares e sociais.
A procura de ajuda
O aeronauta reluta em procurar o psiquiatra, evitando-o, ainda que precise negar seu próprio sofrimento. É comum ouvir de meus pacientes o temor que tinham de um dia precisar se afastar pela psiquiatria. “Eu ficava observando as pessoas que estavam de psiquiatria, como se elas fossem diferentes de mim, mais vulneráveis, jamais imaginava um dia precisar desse tipo de cuidado”, disse-me certa vez uma comissária. Ela estava envergonhada de estar ali, mandada pela sua chefia após perceberem que estava chorando nos vôos. Ao final da consulta me fez um pedido, que não lhe desse uma licença pela psiquiatria, mas que a encaminhasse à ortopedia ou então a deixasse voar, pois tinha medo de que isso se tornasse público e a prejudicasse profissionalmente. Também não queria tratamento, pois isso seria a confirmação de que teria algum distúrbio psiquiátrico, o que se recusava aceitar.
O aeronauta que chega ao psiquiatra vem, na maioria dos casos, há mais de um ano com algum sintoma psiquiátrico e, via de regra, é encaminhado ou recorre ao médico por algum evento mais grave que o colocou à prova. Pode ser um ataque de pânico num vôo, um choro compulsivo, um descontrole com algum passageiro ou colega, um incidente durante o pernoite ou um somatório de fatos que culminaram num encaminhamento da chefia. Esse evento, que poderíamos chamar de episódio-índice, por ter sido aquele que flagrou a real necessidade de ajuda especializada, é experimentado pelo profissional com um grande sentimento de fracasso e derrota pessoal. Todos preferiam acreditar que a melhora ocorreria naturalmente, com o passar do tempo, realizando suas atividades normalmente. Contudo, a maioria se esquece dos fatores envolvidos com o processo de adoecimento.
"Episódio-índice", pois, muitas vezes, o aeronauta procura restringir seu problema àquele único episódio que motivou seu encaminhamento, subestimando os sintomas mais antigos e assumindo uma atitude defensiva, atribuindo mais à empresa do que a si próprio a razão de seu sofrimento. Embora a empresa e as particularidades de sua função possam ter grande participação, é necessário compreender os sintomas dentro de um contexto social, familiar e pessoal mais amplo, onde características de temperamento e personalidade, relações sociais e familiares, hábitos de vida e comportamentos terão um papel de fundo importante. A resistência em enxergar além do "episódio-índice" revela uma defesa inconsciente de aceitar que o processo de adoecimento possa ter raízes que vão além da profissão.
Eu arriscaria afirmar que para cada aeronauta em tratamento, existem ao menos dez que não procuram ajuda e continuam levando a vida e o trabalho no limite de suas forças. O que eles não cogitam, é que um dia eles poderão não suportar mais a pressão e experimentar um episódio de estresse agudo que os levará inexoravelmente a um tratamento, entretanto num estado de gravidade maior, onde o afastamento do trabalho e as conseqüências emocionais serão muitas vezes inevitáveis.
O corre-corre da profissão e do dia-a-dia faz esquecer momentaneamente o sofrimento, anestesia os sentidos e permite que o aeronauta dê seguimento às suas tarefas e obrigações, até o momento em que as emoções extravasam e o corpo começa a falar.
A linguagem do corpo pede socorro
A queixa mais freqüente no atendimento inicial de um aeronauta na psiquiatria não é psíquica, mas física. É o cansaço, a insônia, a palpitação, a falta de ar, a tonteira, as dormências, entre outras.
A medicina psicossomática estuda os sintomas físicos atribuídos a estados psíquicos diversos e conclui que todos os distúrbios da mente podem produzir sintomas que simulam doenças físicas. Isto pode ser justificado pelo grande número de encaminhamentos à psiquiatria por outras especialidades médicas, como a medicina de aviação, clinica médica, dermatologia, ortopedia, etc. O aeronauta identifica mais facilmente o sintoma físico, acreditando estar com alguma desordem do corpo, motivo pelo qual procura inicialmente uma especialidade clínica. Ele não percebe o sintoma psíquico que está por trás.
A possibilidade de o sintoma físico ser de origem psicossomática é interpretada, pelo paciente, como descrédito, por parte do médico, de sua doença, como se padecer da mente fosse uma condição menor do que adoecer do corpo. Grande parte dos encaminhamentos de outras clínicas não chega à psiquiatria por resistência do próprio paciente, que prefere procurar outras especialidades. É freqüente pessoas optarem pela homeopatia, medicina ortomolecular ou acupuntura, acreditando que possam melhorar sem precisar recorrer ao psiquiatra. Essas especialidades não substituem a psiquiatria no tratamento dos distúrbios mentais ou psicossomáticos, apenas adiam o tratamento adequado, deixando os pacientes vulneráveis a novas crises e comprometendo o prognóstico de sua doença. Essa pode ser mais uma forma inconsciente de adiar a solução de um problema que cresce lenta e gradualmente.
Os aeronautas freqüentemente fazem do corpo um laboratório. Trocam entre si experiências de como aliviar sintomas comuns na aviação, como p.ex. insônia, cansaço, estresse e fadiga de vôo. Aceitam a opinião do colega como se ele fosse um especialista, seguindo conselhos e, algumas vezes, se automedicando. A falta de tempo para procurar um médico é muitas vezes a desculpa para retardar o tratamento.
A automedicação entre comissários e pilotos é freqüente, muitos fazem uso de comprimidos para ansiedade e insônia, de anfetaminas para se manterem alertas ou para emagrecerem. Alguns usam bebidas alcoólicas para aliviar o estresse e outros desenvolvem o alcoolismo, uma das principais causas de afastamento entre aeronautas no Brasil. Isto sem falar no uso de outras drogas mais pesadas.
Não dar ouvido ao corpo que fala é ignorar um sinal de alerta que pode evitar conseqüências sérias para a saúde e o trabalho. Não é incomum o comissário entrar em pânico durante o vôo, desmaiar ou não conseguir embarcar por alguma sensação desagradável. Essas situações, quando ocorrem, são delicadas e trazem grande sofrimento e angústia, além de expor o funcionário diante de seus colegas e de sua chefia. Na maioria das vezes, essas situações poderiam ser evitadas se o aeronauta procurasse ajuda de forma preventiva, logo que notasse os primeiros sintomas. Nove em cada dez comissários atendidos em situações de emergência como essas revelaram sintomas prévios que prenunciavam uma crise, mas preferiram testar até onde poderiam resistir sem recorrer a um tratamento.
Abaixo estão listados alguns sintomas físicos que refletiam distúrbios psíquicos em aeronautas que procuraram ajuda após longa demora:
* Palpitações, taquicardia e falta de ar associados a pousos e decolagens;
* Pressão arterial lábil, sem história de hipertensão arterial sistêmica;
* Sensação de abafamento na aeronave e/ou nos quartos de hotel durante os pernoites;
* Insônia nos pernoites ou no repouso durante o vôo;
* Sudorese nas mãos e axilas durante o vôo;
*Náuseas, vômitos e/ou diarréia antes do vôo ou nos pernoites, sem associação com desordens gastrintestinais.
* Tremores em mãos, pálpebras e lábios;
* Tonteira ou sensação de desmaio antes ou durante o vôo;
* Cansaços físico e mental;
* Dores nas pernas ou sensação de pernas pesadas, como se estivesse carregando pesos de chumbo;
* Dores difusas pelo corpo, principalmente dores musculares em ombros e braços;
* Cefaléia e crises repetidas de enxaqueca;
* Perda ou aumento de apetite (incluindo compulsões por doces) com ou sem reflexos no peso corporal;
* Pesadelos, terror noturno, sonambulismo e outros transtornos do sono;
* Queda de cabelo, pruridos ou lesões de pele.
Eu, eu mesmo e mais ninguém
A sensação de solidão entre os aeronautas é freqüente. Alguns se sentem desvalorizados pela empresa, como se fossem apenas números, ficando à sua disposição e abrindo mão de desejos próprios, percebendo pouco retorno e reconhecimento por seu trabalho. Convivem com a distância de suas famílias, mas sem conseguir se desligar das preocupações cotidianas. Permanecem a sós em pernoites, pois o rodízio de equipes não permite laços de amizade entre colegas de vôo, tornando as relações de trabalho superficiais e temporárias. Passam horas absortos em seus próprios pensamentos e, por isso, tornam-se, às vezes, reféns de si mesmos.
O glamour que atrai o profissional para a aviação extingue-se com o tempo. Viajar para vários lugares, conhecer diferentes culturas, freqüentar restaurantes, lojas, teatros e museus pelo mundo perdem sua magnitude quando, do outro lado, está a saudade da família, o esgotamento físico e emocional, a insatisfação pessoal e o medo. Essa profissão cobra caro de quem aceita o desafio de estar em vários lugares quase ao mesmo tempo. Milhas o separam da família, dos amigos, de sua casa ou de onde realmente gostaria de estar. Um Natal distante, um aniversário longe dos amigos, um filho doente sem poder acompanhá-lo ao médico, um marido ou uma esposa ciumenta, alguém gravemente enfermo, uma casa assaltada, enfim, situações que noutra profissão ter-se-ia flexibilidade para estar onde é preciso, na aviação é um obstáculo difícil de transpor. Os sentimentos de solidão e desamparo nessas horas são unânimes.
Quando o psiquismo não vai bem, é muito mais difícil lidar com essas situações adversas e com a distância das pessoas amadas. Isso desperta angústia, medo e insegurança, que interferem com o vôo e trazem sofrimento psicológico. A falta de amparo nos pernoites pode levar a situações extremas, como, p.ex., passar uma noite em claro, ingerindo bebidas alcoólicas ou comprimidos para relaxar, ou ter medo de ficar no quarto sozinho, pensando em coisas desagradáveis, ou ainda, surpreender-se com pensamentos ruins ou trágicos, como de suicídio ou de morte. Muitos pacientes relatam experiências desagradáveis nos pernoites, alguns desenvolvem uma fobia ao quarto de hotel, e a repetição desses sintomas nessas condições agrava a sensação de medo e solidão.
Os sintomas psicológicos apresentados por aeronautas são muito variados e dependem das características de temperamento e personalidade de cada um. Abaixo, alguns exemplos:
* Medo de alguém morrer na família e não poder chegar para se despedir;
* Medo de sofrer um acidente em um país estranho e não voltar para casa;
* Medo de morrer e deixar sua família e filhos, sem alguém para cuidar;
* Medo de sofrer um infarto no pernoite e não ser socorrido;
* Idéias repetitivas de morte, imaginando o avião caindo;
* Idéias de suicídio ou acreditar que possa perder o controle e pular da janela do hotel;
* Idéias repetitivas de que algo de grave pode estar ocorrendo a algum familiar;
* Medo de alguém invadir seu quarto;
* Medo de dormir no escuro, permanecendo de luz acesa;
* Ansiedade, na forma de palpitação, taquicardia e falta de ar ou inquietação/agitação;
* Crises de choro durante o vôo ou nos pernoites;
* Intolerância com o passageiro ou estado de irritabilidade constante;
* Sensação das pessoas ao redor perceberem seu estado emocional, apesar da tentativa de esconder seus sentimentos;
* Sentimento de solidão e desamparo no vôo e nos pernoites;
* Necessidade de arrumar o quarto de hotel para passar o tempo;
* Dificuldade para conciliar o sono nos pernoites, por não conseguir “se desligar”;
* Falta de atenção ou atrapalhar-se em procedimentos do vôo ou ser desastroso em tarefas que antes exercia com facilidade;
* Muitos outros.
Aonde a profissão pega
Os motivos para o adoecimento podem ser vários: problemas financeiros, morte de algum familiar, conflitos conjugais e familiares, um filho pequeno sem ter alguém para cuidar, traumas, estresse crônico, etc. Porém, na aviação existem particularidades que ajudam a perpetuar e agravar alguns sintomas psíquicos.
O medo da morte
Todos os comissários e pilotos passaram por treinamentos e têm consciência do risco que correm. Apesar das medidas rigorosas de segurança e da aeronave ser um dos meios de transporte mais seguro, todos lidam com o medo inconsciente de um incidente ou acidente aéreo. Eles escutam, nos treinamentos, que é preciso estarem preparados para quando acontecer. Esse medo não pode ser negligenciado. Ele pode não interferir com as obrigações em vôo (e de fato não deve), mas na presença de qualquer infortúnio, ele vem à tona com toda a força.
O medo real de morte traz experiências psicológicas e somáticas traumatizantes. Muitos aeronautas ficam em estado de estresse pós-traumático após incidentes aéreos e têm dificuldade para retornar ao trabalho. Desenvolvem o que chamamos de fobia do vôo. Esse estado de fobia é caracterizado pelo medo de entrar no avião, precedido ou não por sintomas de ansiedade, como falta de ar, palpitação, taquicardia, sensação de abafamento ou crença de que o avião poderá cair.
Outros aeronautas desenvolvem a fobia sem a experiência de um incidente aéreo. Eles convivem por um tempo com sensações do tipo pânico quando estão em vôo e têm um risco maior de vivenciar situações normais de vôo como traumáticas. Uma turbulência mais forte pode vir acompanhada por uma sensação de que a aeronave está caindo, levando à experiência psicológica de morte.
O que conta para um estado de estresse pós-traumático ou para uma fobia do vôo, portanto, é a experiência psicológica individual de morte que cada um poderá ter em situações específicas. Quanto maior a ansiedade e o medo do profissional, menor a gravidade da situação necessária para desencadear o quadro. Por isso, pilotos estão menos suscetíveis do que comissários, pois eles têm um treinamento mais rigoroso, contam com mais informações e estão à frente da condução da aeronave.
Essa convivência com o medo subliminar da morte e do acidente/incidente aéreo também pode ser aguçada na presença de maior fragilidade emocional. Comissárias que se tornam mãe, p.ex., passam a temer mais por suas vidas, quando estão voando, pelo medo de abandonar seus filhos.
O confinamento
Trabalhar numa cabine fechada e pressurizada também traz conseqüências para a saúde do aeronauta. Algumas são bem conhecidas, como o barotrauma de orelha causado por despressurizações da cabine nos pousos das aeronaves. Porém, os efeitos psicológicos do confinamento são subestimados e só podem ser percebidos naqueles pacientes que relatam seu incômodo com o ambiente físico de trabalho.
Alguns aeronautas, principalmente comissários, sentem-se incomodados de estarem presos num local fechado, de onde não podem sair, restritos em seus movimentos e, algumas vezes, com sensação de abafamento. Isso é tão pior, quanto mais tempo durar o vôo. Esse incômodo pode gerar sintomas de ansiedade, como falta de ar ou sensação de “ar rarefeito”, inquietação, com necessidade de andar, sudorese, taquicardia e, em casos extremos, ataques de pânico. O confinamento também pode produzir, em algumas pessoas, claustrofobia, com dificuldade para permanecer também em outros ambientes fechados, como elevadores e túneis.
O confinamento também pode levar a fobia do vôo, afastando o aeronauta do seu trabalho. Nos pernoites, alguns hotéis possuem janelas que não abrem, mantendo a sensação de enclausuramento mesmo depois de deixada a aeronave, aumentando o tempo de convívio com esse tipo de ambiente. Alguns comissários desenvolvem a fobia do quarto de hotel, tendo mais dificuldades nos pernoites do que nos vôos propriamente.
O fuso horário e a privação de sono
Esse aspecto atinge a todos que trabalham em vôo, independente das características psicológicas. Como reagirão ao fuso horário dependerá da sensibilidade de cada aeronauta.
O fuso horário altera os ritmos biológicos e interfere com o sono, geralmente causando insônia. A insônia durante longo período leva à privação de sono, que coloca nosso organismo sob o risco de uma série de doenças físicas e mentais. Hormônios são secretados de acordo com ritmos circadianos e a privação do sono pode levar a desordens metabólicas. A memória é aprimorada durante o sono e a insônia crônica pode acarretar problemas de memória. Em pessoas saudáveis, a privação do sono gera irritabilidade, desatenção, ansiedade, impulsividade, dificuldade na tomada de decisões, cansaço, desânimo, entre outros sintomas. Em pessoas predispostas (com passado de algum distúrbio psiquiátrico ou com história familiar de doença mental), pode acarretar quadros ansiosos e depressivos graves, sem que haja um evento causal externo identificável.
A relação com o passageiro
Algumas pesquisas na área da medicina do trabalho concluíram que profissões de contato direto com o público têm um risco maior de adoecimento psíquico do que profissões em ambientes de escritório. É o exemplo dos bancários, que apresentam um nível elevado de doenças psiquiátricas, como depressão e transtornos ansiosos. As profissões na área de saúde também possuem um alto risco de adoecimento psíquico pelo contato direto com o público. Quanto mais exigente for o perfil das pessoas que utilizam os serviços, maior o risco de estresse entre os trabalhadores.
No caso da aviação, comissários estão mais predispostos ao adoecimento do que pilotos, por terem um contato direto e contínuo com o passageiro. É freqüente o comissário queixar-se de desentendimentos com o passageiro, principalmente quando o grau de exigência do passageiro é alto. Alguns preferem trabalhar na classe econômica ao invés da primeira classe pela diferença nesse padrão de exigência.
O comissário é o representante direto da empresa, a quem o passageiro recorre para fazer reclamações e elogios. Mas nem sempre o passageiro tem a capacidade de distinguir entre problemas da empresa e os que são da alçada do comissário, muitas vezes fazendo exigências que não estão ao alcance do profissional. Nesses casos, o comissário é pára-raio das deficiências da empresa, que interferem com o vôo.
No momento de dificuldade, as cobranças dos passageiros e o nível de estresse entre os comissários crescem à medida que a crise da companhia atinge a eficiência do vôo. Isso leva a um risco maior de adoecimento por estresse entre os profissionais. O maior número de afastamentos pela psiquiatria pode ser, portanto, reflexo da crise pela qual a empresa está passando, como também pode decorrer de medidas administrativas, como corte de pessoal, escalas mais apertadas, programações mais extensas e vôos mais longos.
A relação com a empresa
Existe uma síndrome em psiquiatria do trabalho chamada "Burnout", equivalente à síndrome de esgotamento emocional do trabalho. Isso ocorre quando as condições de trabalho e a relação entre trabalhador e empresa estão ruins. O funcionário sente-se estressado e sobrecarregado por não ter condições razoáveis para exercer sua função e percebe que não está sendo valorizado como profissional por sua chefia e pela empresa. Isso leva a um sentimento de revolta e, em última instância, à perda da identidade profissional e do prazer pelo trabalho.
Muitos que procuram a psiquiatria estão desiludidos com a profissão, alguns sequer desejam retornar ao vôo. Isso pode decorrer de motivos clínicos, como sintomas que se contrapõem à atividade aérea. Entretanto, em outros casos, a falta de desejo de voar decorre de uma desmotivação e da perda do prazer, por perceber que o trabalho e as relações profissionais estão deturpados e não mais possuem o encantamento de antes. Esse sentimento leva à perda da identidade profissional, quando o funcionário não se reconhece mais naquela função.
O "Burnout" pode levar a sintomas ansiosos e depressivos, insônia, irritabilidade, intolerância no ambiente de trabalho, baixa auto-estima e sentimento de fracasso, e pode repercutir nas relações sociais e familiares do profissional. A pessoa que passa por sintomas desse tipo e que desconfia serem provenientes do estresse no trabalho deve procurar um médico para uma avaliação. Em muitos casos, o "Burnout" se confunde com outras síndromes psiquiátricas ou pode coexistir com uma depressão, p.ex., requerendo, desta forma, tratamento especializado.
Os principais distúrbios psiquiátricos em aeronautas
As síndromes depressivas estão no topo da lista. É freqüente a queixa de tristeza, desânimo, falta de prazer nas atividades diárias, baixa auto-estima, conflitos pessoais e familiares, falta de perspectivas de mudança ou de melhora em curto ou médio prazo. A síndrome depressiva é normalmente de leve a moderada e não impede o exercício profissional. Entretanto, ela contribui para um estado de estresse permanente, que conduz a uma intolerância generalizada que não mais se restringe ao ambiente de trabalho e que passa a prejudicar a vida social e familiar do aeronauta. A depressão pode se agravar com o tempo, surgindo idéias de morte e suicídio.
A ansiedade pode aparecer de forma isolada ou em conjunto com a síndrome depressiva. O profissional fica insone, inquieto, com pensamentos negativos que trazem angústia, muitas vezes sem concentração e com problemas de memória que passam a interferir com suas atividades. Sintomas tipo pânico ou fobias são comuns, com sensações físicas desagradáveis, como taquicardia, falta de ar, sudorese, tremores, tonteiras, dormências e com dificuldade de permanecer em ambientes fechados, como na aeronave e no quarto de hotel. Em alguns casos ocorre descontrole de impulsos, tornando a pessoa agressiva na maneira de se relacionar com os outros.
Sintomas obsessivos e compulsivos também ocorrem com certa freqüência. Podem envolver o medo constante de sofrer algum acidente/incidente aéreo, pensamentos repetitivos e involuntários envolvendo tragédias com a própria pessoa ou algum familiar, pensamentos estranhos e repetitivos de suicídio ou morte e manias, como de limpeza, arrumação, checagem ou simetria. Alguns relatam dificuldades na hora de fazer as malas ou se arrumar por perderem muito tempo com rituais repetitivos.
O abuso de substâncias, como álcool, café, tranqüilizantes, cigarros e outras drogas tem a intenção inicial de aliviar os sintomas, mas pode predispor o profissional ao desenvolvimento de dependência, agravando os sintomas mais antigos ou gerando doenças mais graves.
Um transtorno comum entre comissárias é a depressão pós-parto. Ela surge após o nascimento do bebê, mas a maioria das mulheres só procura a psiquiatria na época em que precisa retornar ao trabalho. Isso decorre da necessidade de distanciar-se do filho, o que é experimentado com forte angústia e ansiedade. O padrão de relacionamento anterior com o filho é de preocupação excessiva, dificuldade de distanciamento, sentimento de insuficiência como mãe, intolerância, obsessões e medos infundados, além de tristeza e ansiedade.
O transtorno de estresse agudo ou pós-traumático também é comum, quando ocorre alguma situação traumática, como um incidente aéreo, um problema durante um pernoite ou quando algo acontece em casa e o profissional está distante, sem poder participar ou ajudar.
Conclusão
A psiquiatria é a primeira causa de afastamento por doença entre aeronautas e isso não é por acaso. Características da profissão e a demora em procurar ajuda colocam aeronautas sob um risco elevado de adoecimento psíquico. Por outro lado, as empresas parecem não ter despertado para esse grave problema e não desenvolvem políticas de prevenção e conscientização. Os aeronautas expõem-se cada vez mais ao risco de adoecimento psíquico, principalmente diante das difíceis condições de trabalho e da sobrecarga no setor. Os hábitos de vida, a falta de rotina e horários e o distanciamento da família contribuem para o aumento dessa vulnerabilidade.
Alertar os profissionais de vôo para que possam procurar ajuda e se preservar, sem comprometer demais sua saúde e bem-estar sócio-familiar, é o mínimo que se pode fazer diante da difícil realidade que é trabalhar na aviação comercial nos tempos atuais.
Mitos e Verdades sobre a Psiquiatria: Orientações Gerais para Pacientes em Início de Tratamento.
O que é Psiquiatria?
A psiquiatria é a especialidade médica que se dedica a compreender e tratar as doenças emocionais e do comportamento.
Antigamente a psiquiatria tratava somente das pessoas com doenças psíquicas graves, consideradas pela sociedade como "loucas", como a esquizofrenia e a PMD - psicose maníaco-depressiva (hoje conhecida como Transtorno Bipolar). Os recursos para tratamento na época eram escassos, com medicamentos que possuíam muitos efeitos colaterais, deixando o paciente sonolento e incapaz de exercer suas atividades cotidianas. O psiquiatra somente era procurado quando a doença tornava a convivência do paciente com sua família insustentável. O número de internações psiquiátricas era muito superior aos dias de hoje, justamente pela escassez de recursos (p.ex. as poucas alternativas de medicamentos) e pela gravidade a que se deixavam chegar os pacientes que antes se recusavam ou não eram levados a tratamento.
A partir da década de 80 uma revolução na medicina transformou a psiquiatria. Houve um grande avanço da especialidade enquanto ciência médica, com pesquisas na área das neurociências permitindo um melhor entendimento do cérebro e das doenças, a ponto da última década do século XX ter sido escolhida pela Organização Mundial de Saúde como a Década do Cérebro, com vários pesquisadores consagrados, inclusive com o Prêmio Nobel.
A psiquiatria aperfeiçoou seu sistema diagnóstico, reconhecendo distúrbios emocionais amplamente presentes na sociedade, mas que antes não eram diagnosticados e nem tratados. Exemplo disso são os Transtornos do Pânico, a Depressão, o Transtorno Obsessivo-compulsivo, a Ansiedade Generalizada, o Transtorno de Estresse Pós-traumático e as formas mais leves do Transtorno Bipolar, que se tornaram mais conhecidos a partir dos anos 80.
Também na década de 80 um boom da indústria farmacêutica permitiu o desenvolvimento de medicações mais eficazes e com melhor perfil de tolerabilidade para o tratamento das doenças psíquicas. O Prozac foi o maior exemplo disso. Ele foi desenvolvido por um laboratório norte-americano com o objetivo de ser um antidepressivo com boa tolerância e aceitação por parte dos pacientes que não conseguiam se adaptar aos antidepressivos mais antigos. Pacientes deprimidos que não eram tratados passaram a contar com um tratamento efetivo e seguro, retomando sua qualidade de vida. O Prozac inspirou livros e mudou a maneira da sociedade encarar o sofrimento emocional, passando a enxergar a cura em males antes considerados "puramente psicológicos e, portanto, sem a necessidade de tratamento médico".
A psiquiatria conquistou mais espaço na sociedade enquanto especialidade médica que busca melhorar a qualidade de vida das pessoas com sofrimento emocional e compreender melhor o comportamento e as atitudes daqueles que vivem na sociedade. Bem diferente daquela especialidade do início do século XX, a psiquiatria do século XXI oferece melhor qualidade de vida a seus pacientes e familiares, tratando efetivamente e com poucos efeitos colaterais sintomas do grau mais leve ao mais intenso, como ansiedade, irritabilidade, angústia, tristeza, obsessões, compulsões, delírios, alucinações e as mais diversas manifestações da mente humana que interfira com o bem estar do indivíduo.
O psiquiatra procura tratar dos sintomas e ajudar seus pacientes a recuperar a auto-estima, a autonomia e a capacidade de planejar e executar seus objetivos, a resgatar as relações pessoais e familiares e, desta forma, contribuir para a melhoria na sua qualidade de vida. Ainda que não seja capaz de curar sempre, o objetivo primordial do tratamento psiquiátrico é o de tranqüilizar e zelar pela estabilidade emocional, evitando o desgaste pessoal e familiar.
Por que procurar um psiquiatra?
Se alguém tem um problema cardíaco, procura um cardiologista, se tem um problema de estômago, um gastroenterologista, e assim por diante. Essa lógica também serve para a psiquiatria. O psiquiatra é o único médico que foi treinado e que tem a prática de tratar dos problemas e conflitos emocionais das pessoas. Faz parte de sua rotina observar comportamentos, sentimentos, pensamentos, atitudes e avaliá-los com base na sua experiência clínica, tomando a decisão correta sobre que medicação usar e qual tratamento seguir.
A psiquiatria é uma das mais complexas especialidades médicas, pois lida o tempo todo com o subjetivo das pessoas, na fronteira entre o normal e o patológico, sem métodos complementares de aferição que possam revelar o diagnóstico exato. O psiquiatra precisa conhecer todas as variáveis que possam influenciar o psiquismo da pessoa, como os fatores físicos e relacionados à saúde do organismo, os fatores psicológicos relativos a relacionamentos e estilos de vida e os fatores sociais que podem trazer sobrecarga ou traumas.
O psiquiatra deve acompanhar e compreender a evolução da sociedade para perceber novos fatores sociais capazes de gerar reações até então desconhecidas na população. Nos EUA, p.ex., após os atentados de 11 de Setembro de 2001, várias pessoas desenvolveram síndromes pós-traumáticas por assistirem a queda das Torres Gêmeas. Continuamente somos apresentados a novos hábitos e estilos de vida impulsionados pelo desenvolvimento da sociedade e pelo avanço de novas tecnologias, que interagem com nosso psiquismo e que podem desencadear novos distúrbios. Exemplos disso são a dependência da internet, a dependência de novas drogas (como o ecstasy) e as síndromes pós-traumáticas desencadeadas pela violência urbana, entre outras.
A psiquiatria necessita do contato constante com as demais especialidades médicas para reconhecer distúrbios psíquicos causados por doenças físicas, como as doenças metabólicas (Diabetes, Hipo- ou Hipertireoidismo), neurológicas (Epilepsia, AVE, Demências) e infecciosas (AIDS, encefalites).
O psiquiatra precisa, portanto, ter uma formação holística, baseada no modelo biopsicosocial do adoecimento, entendendo o homem sob seus pilares biológico, psicológico e social.
Qual a diferença entre a Psiquiatria e a Neurologia?
Muitos confundem a área de atuação da neurologia com a da psiquiatria e, não raro, pacientes preferem procurar um neurologista a um psiquiatra na ilusão de que seu problema é mais simples e, portanto, dispensa o psiquiatra, “que cuida de casos mais graves".
O neurologista trata de doenças neurológicas que acometem o cérebro, a medula espinhal e os nervos periféricos, causando prejuízos para a coordenação motora, força muscular, movimentos e sensibilidade do corpo ou cursando com perda da consciência, crises convulsivas, cefaléias, entre outros sintomas. Trata ainda das infecções do SNC (meningites, encefalites), dos tumores, das doenças isquêmicas e hemorrágicas (como AVE).
A psiquiatria sempre se encarregou do tratamento das desordens emocionais e do comportamento, que também ocorrem no cérebro, numa área especializada em emoção denominada Sistema Límbico. Atualmente o conceito de Sistema Límbico está obsoleto, pois outras áreas fora desse sistema também estão envolvidas no processamento das emoções e do comportamento, como os lobos frontais, parietais e temporais.
O avanço no campo das neurociências permitiu um melhor entendimento do funcionamento de nossa mente e estreitou sua relação com o restante do cérebro, aproximando a psiquiatria da neurologia. Nesse processo, quem mais avançou sua fronteira foi a psiquiatria, passando a ter uma abordagem mais biológica.
A neuropsiquiatria é o ramo da psiquiatria que procura incorporar conhecimentos da neurologia e tratar doenças neurológicas com manifestações psiquiátricas, como alterações do comportamento, do humor, da percepção e do pensamento. É o caso dos acidentes vasculares encefálicos (AVE) que cursam com depressão, impulsividade/agressividade, alucinações e delírios. Outras doenças neurológicas que costumam apresentar complicações psiquiátricas são as Demências (inclusive a Doença de Alzheimer e as demências vasculares), a Esclerose Múltipla, a Epilepsia e os Tumores cerebrais.
Os métodos de imagem cerebral, como a Tomografia Computadorizada e a Ressonância Magnética, também contribuíram para o avanço dessa compreensão neurológica dos distúrbios emocionais e do comportamento. Quadros que antigamente eram considerados puramente psicológicos, como a depressão da terceira idade p.ex., hoje são melhor investigados. Sabe-se, no caso da depressão do idoso, que ela pode ser indicativa de um processo degenerativo inicial ou secundária à doença vascular cerebral.
A psiquiatria passou, então, a incorporar exames da neurologia, como a Tomografia Computadorizada, a Ressonância Magnética, a Cintilografia de Perfusão Cerebral e a Tomografia por Emissão de Pósitrons para o estudo das doenças da mente.
O tratamento psicológico (psicoterapia) substitui a avaliação e/ou o tratamento psiquiátrico?
A pessoa que esteja passando por dificuldades emocionais ou que apresente alterações de comportamento deve procurar um psiquiatra, ao menos para uma avaliação. O psicólogo não é médico e não possui treinamento e formação para diagnosticar doenças. Ele também não pode solicitar exames que não sejam psicológicos e tampouco prescrever medicamentos.
O psiquiatra é o profissional capacitado para avaliar sintomas psíquicos sob as vertentes biológica e psicológica, fazer diagnósticos e traçar a conduta terapêutica mais apropriada. Em muitos casos a psicoterapia é aconselhável e faz parte do tratamento, complementando os efeitos da medicação. Em quadros mais leves ou quando não existe um transtorno psiquiátrico, a psicoterapia pode ser o principal tratamento indicado.
O psiquiatra deve colher a história completa da pessoa, procurando entender os motivos e circunstâncias do adoecimento, solicitar os exames necessários para descartar causas orgânicas ou para complementar a hipótese diagnóstica inicial e, somente então, propor o plano terapêutico, incluindo a prescrição de medicações e a psicoterapia. O psiquiatra pode indicar o método psicoterápico mais aconselhável para o caso, já que existem inúmeras técnicas de psicoterapia com eficácia distinta para cada diagnóstico.
Portanto, a decisão de procurar uma psicoterapia para tratamento não deve ser tomada exclusivamente pelo paciente sem uma avaliação médica prévia.
Quais os principais distúrbios tratados pela Psiquiatria?
A psiquiatria trata de todas as doenças que cursam com manifestações do comportamento e das emoções, sejam elas estritamente psiquiátricas ou não. No caso das doenças orgânicas que acometem o psiquismo, o psiquiatra pode auxiliar demais especialistas, como clínicos gerais, cardiologistas e endocrinologistas, a tratarem das intercorrências psiquiátricas causadas pela doença de base.
1) Doenças orgânicas
Entre as principais doenças orgânicas que podem apresentar manifestações psiquiátricas estão:
- Hiper- e hipotireoidismo
- Diabetes Mellitus
- Adenomas Hipofisários
- Doença das Adrenais
- Lúpus Eritematoso Sistêmico
- Fibromialgia
- Hipertensão Arterial Sistêmica e suas complicações
- Insuficiência Renal Crônica
- Insuficiência Hepática (Encefalopatia hepática)
- Acidentes Vasculares Encefálicos (AVE)
- Epilepsias
- Esclerose Múltipla
- Doença de Parkinson
- HIV
- Meningites, Encefalites e outras infecções do SNC
- Tumores do SNC
- Demências (Alzheimer, demências vasculares, microangiopatia aterosclerótica difusa, demência de Pick, demência de Corpos de Lewy, demências por carências vitamínicas, por hipotireoidismo, entre outras).
- Traumatismo Cranioencefálico (TCE) e Concussão Cerebral
- Câncer e Síndromes Paraneoplásicas
- Infecções sistêmicas
- Distúrbios metabólicos e do equilíbrio ácido-base
2) Transtornos relacionados ao uso de substâncias
- Álcool
- Maconha
- Cocaína e similares (Crack)
- Heroína
- LSD, Ecstasy e outras drogas sintéticas.
- Anfetaminas
- Tranqüilizantes
- Cafeína
3) Psicoses
- Esquizofrenia
- Transtorno Esquizoafetivo
- Transtorno delirante (paranóia)
- Transtornos psicóticos transitórios
4) Transtornos de Humor
- Depressão unipolar
- Depressão bipolar
- Mania/hipomania
- Episódios Mistos do Humor (Disforia)
- Ciclotimia
- Distimia
5) Transtornos de Ansiedade
- Ansiedade Generalizada
- Transtorno do Pânico
- Fobias específicas
- Fobia Social
-Transtorno Obsessivo Compulsivo (TOC)
- Reações agudas ao estresse e Transtorno de Estresse Pós-traumático
-Transtornos dissociativos e somatoformes (conversão, somatizacão, distúrbio neurovegetativo, hipocondria, entre outros).
6) Transtornos Alimentares
- Anorexia nervosa
- Bulimia nervosa
- Transtorno de Compulsão Alimentar periódica
- Obesidade mórbida
7) Transtornos do Sono
- Insônia/hipersonia
- Alteração do ciclo sono-vigília
- Sonambulismo
- Terror noturno
- Pesadelos
8) Disfunção Sexual
- Redução ou perda do desejo sexual
- Anorgasmia
- Ejaculação precoce
- Disfunção erétil
- Apetite sexual excessivo
9) Transtornos associados ao puerpério
- Depressão pós-parto
- Psicose pós-parto
10) Transtornos de Personalidade
11) Transtornos dos Hábitos e dos Impulsos
- Cleptomania (roubo patológico)
- Tricotilomania (impulsos de arrancar os cabelos)
- Jogo patológico
- Piromania (impulsos de por fogo em objetos e bens)
12) Oligofrenia ou retardo mental com alterações de comportamento
13) Transtornos da Infância
- Autismo
- Síndrome de Asperger
- Ansiedade de Separação
- Transtorno de Déficit de Atenção e Hiperatividade
- Transtornos da Fala e da Linguagem
- Transtorno de Aprendizagem
- Transtorno de Conduta e Desafiador-Opositivo
- Transtornos de Tiques
- Enurese e Encoprese
- Outros
Quais os principais medicamentos utilizados no tratamento?
Os medicamentos psiquiátricos, chamados de psicofármacos, são agrupados em classes de acordo com suas propriedades terapêuticas:
1) Ansiolíticos e Hipnóticos – conhecidos popularmente como tranqüilizantes, agem nos sintomas de ansiedade (inclusive na síndrome do pânico) e na insônia. São exemplos os ansiolíticos benzodiazepínicos (porque agem em receptores benzodiazepínicos do cérebro), como diazepam (Valium), clonazepam (Rivotril), alprazolam (Frontal), lorazepam (Lorax), bromazepam (Lexotan), cloxazolam (Olcadil), midazolam (Dormonid), entre outros, e os hipnóticos não-benzodiazepínicos, como zolpidem (Stilnox) e zolpiclona (Imovane).
2) Antidepressivos - como sugere o nome, são medicamentos com ação na depressão. Contudo, os antidepressivos podem ser usados em vários outros transtornos, inclusive na Ansiedade Generalizada, no Transtorno do Pânico, no TOC (Transtorno Obsessivo-compulsivo), na Fobia Social, no Transtorno de Estresse Pós-traumático, nos Transtornos Alimentares (anorexia, bulimia e compulsão alimentar periódica), entre outros diagnósticos. Por isso é uma classe extremamente útil para a psiquiatria. Ela pode ser sub-dividida em:
- Antidepressivos Tricíclicos - os mais antigos, ainda utilizados e com boa eficácia, apesar dos efeitos colaterais mais desagradáveis: amitriptilina (Tryptanol), imipramina (Tofranil), nortriptilina (Pamelor), maprotilina (Survector), entre outros.
- IMAO (inibidores da monoamino-oxidase) - inibem uma enzima chamada MAO, que metaboliza a serotonina e noradrenalina. São indicados em depressões graves e refratárias e exigem cuidados especiais, como restrições dietéticas pelo risco de efeitos adversos graves (crise hipertensiva): tranilcipromina (Parnate).
- ISRS (inibidores seletivos da recaptação de serotonina) - agem aumentando os níveis de serotonina e são os mais utilizados por serem eficientes e bem tolerados: fluoxetina (Prozac), paroxetina (Aropax), sertralina (Zoloft), citalopram (Cipramil), fluvoxamina (Luvox) e escitalopram (Lexapro); outros antidepressivos com ação principal sobre receptores de serotonina: trazodona (Donaren), nefazodona (Serzone).
- Antidepressivos Duais (com duplo mecanismo de ação) - os mais modernos, considerados de última geração, têm a vantagem do duplo mecanismo de atuação (sobre serotonina e noradrenalina) e, por isso, são mais eficazes nos casos mais graves ou que não responderam aos ISRS: venlafaxina (Efexor), mirtazapina (Remeron), duloxetina (Cymbalta).
3) Estabilizadores de Humor - são medicamentos com propriedades estabilizadoras do humor, agindo nos casos em que as flutuações de humor, para euforia, irritabilidade ou depressão, são marcantes. Destacamos duas sub-classes:
- Anticonvulsivantes - alguns medicamentos utilizados para epilepsia (convulsões) têm comprovadamente ação estabilizadora do humor: carbamazepina (Tegretol), divalproato de sódio (Depkote), lamotrigina (Lamictal), oxacarbazepina (Trileptal).
- Carbonato de Lítio (Carbolitium) - é considerado o padrão-ouro para o tratamento da mania/hipomania no Transtorno Bipolar, sendo útil como estabilizador do humor e no tratamento adjuvante da depressão, potencializando o efeito do antidepressivo.
4) Antipsicóticos - essa classe mereceria outro nome (p.ex. moduladores da dopamina), pois age sobre receptores de dopamina, outro neurotransmissor importante. Antigamente eles eram usados exclusivamente no tratamento das psicoses, mas hoje são cada vez mais empregados para o tratamento de outros transtornos, como depressão, Transtorno Bipolar, TOC, etc. Com o desenvolvimento dos antipsicóticos de segunda geração, com atuação sobre dopamina e serotonina e melhor tolerados sob o ponto de vista de seus efeitos colaterais, essa classe tem sido cada vez mais utilizada com propriedades antidepressivas, antimaníacas e estabilizadoras de humor. Divido a seguir os principais de acordo com suas propriedades terapêuticas:
- Antipsicose (no tratamento de delírios, alucinações e desorganização do comportamento e do pensamento):
- Primeira geração: haloperidol (Haldol), pimozida (Orap), flufenazina (Flufenan), trifluoperazina (Stelazine), penfluridol (Semap), zuclopentixol (Clopixol), sulpirida (Dogmatil), clorpromazina (Amplictil), levomepromazina (Neozine, Levozine), tioridazina (Melleril).
- Segunda geração: risperidona (Risperdal), amisulprida (Socian), olanzapina (Zyprexa), ziprasidona (Geodon), quetiapina (Seroquel), clozapina (Leponex), aripiprazol (Abilify).
- Antimania (no tratamento dos quadros eufóricos ou disfóricos - com irritabilidade e agressividade) - todos os de segunda geração, exceto amisulprida (Socian).
- Antidepressão (principalmente nas depressões graves, crônicas ou na depressão bipolar, com ou sem associação de um antidepressivo) - sulpirida (Dogmatil), amisulprida (Socian), ziprasidona (Geodon), quetiapina (Seroquel), clozapina (Leponex), olanzapina (Zyprexa), aripiprazol (Abilify).
- Estabilizadores de Humor (prevenção de recaídas maníacas, disfóricas ou depressivas e para maior estabilidade do humor a longo prazo) - olanzapina (Zyprexa), quetiapina (Seroquel), clozapina (Leponex), ziprasidona (Geodon), aripiprazol (Abilify).
5) Outros medicamentos para transtornos específicos:
- Transtorno de Déficit de Atenção e Hiperatividade - metilfenidato (Ritalina, Ritalina LA e Concerta).
- Compulsão Alimentar - topiramato (Topamax) e antidepressivos ISRS.
- Obesidade - topiramato (Topamax), sibutramina (Reductil ou Plenty).
- Alcoolismo - naltrexona (Revia).
- Jogo Patológico e outras compulsões - topiramato (Topamax) e antidepressivos ISRS.
- Tabagismo - bupropiona (Zyban).
- Demências (Demência de Alzheimer, demência vascular e outras) - donepezila (Eranz), rivastigmina (Exelon), galantamina (Reminyl ER), memantina (Ebix), piracetam (Nootron, Nootropil).
É comum a necessidade de mais de um medicamento ou isso significa que meu caso é grave?
Em psiquiatria freqüentemente são necessários mais de um medicamento para o tratamento. Isso ocorre porque as medicações têm alvos terapêuticos diferentes. Por exemplo, pode ser necessária a associação de um antidepressivo e um ansiolítico para tratar uma depressão com ansiedade, ou então, um estabilizador de humor e um antipsicótico para tratar um quadro eufórico com impulsividade e agitação. Nem sempre um medicamento atende a todas as particularidades do caso, p.ex um antidepressivo que não é sedativo pode não ser suficiente num primeiro momento para tratar um quadro depressivo com insônia, fazendo-se necessário um hipnótico.
Como a maior parte dos medicamentos psiquiátricos demora a alcançar os efeitos terapêuticos esperados (em torno de 4 semanas), associações medicamentosas são bem vindas para aliviar rapidamente os sintomas mais desagradáveis. Outrossim, alguns transtornos necessitam de associações medicamentosas para seu tratamento, como é a maioria dos casos de Transtorno Bipolar, Transtornos de Ansiedade e Psicoses. Existem ainda maneiras de potencializar o efeito de um medicamento através da associação com outro para uma melhor resposta terapêutica.
A associação de medicações na psiquiatria é, portanto, uma prática comum e não significa necessariamente maior gravidade de doença.
O que fazer nos casos de efeitos colaterais ou de intolerância medicamentosa?
Mantenha seu médico sempre informado dos sintomas e reações que você sinta após o início da medicação. Relate tudo, mesmo aquilo que você julga não ser proveniente do medicamento. O psicofármaco age no SNC e pode provocar efeitos colaterais físicos (p.ex. náuseas, vômitos, sonolência, insônia, urticária, tremores, tonteiras, cefaléia, entre outros) e psíquicos (p.ex. ansiedade, inquietação, desânimo, pessimismo, irritabilidade, tristeza, entre outros). Somente o psiquiatra terá condições para julgar se os sintomas são ou não decorrentes do tratamento, já que muitos efeitos colaterais podem se confundir com os sintomas da doença que está sendo tratada.
Não se assuste com os sintomas descritos nas bulas, procure conversar com seu psiquiatra sobre a sua experiência com aquele medicamento para ver se os efeitos relatados na bula são ou não comuns na prática. A bula contém todas as informações sobre o produto, inclusive aquelas raras e que ocorreram na freqüência menor do que 1%.
Não interrompa o medicamento sem antes falar com seu médico. Geralmente os efeitos colaterais são leves e transitórios, ocorrendo no início do tratamento e desaparecendo após 1 semana de uso, pois é o tempo que o organismo leva para se acostumar com a ação do medicamento. Converse com seu médico sobre medicações paliativas que possam ser utilizadas no caso de efeitos adversos, como analgésicos, antieméticos e protetores da mucosa gástrica. Na maioria dos casos esses medicamentos podem ser usados, mas não é recomendável que o paciente faça uso de qualquer medicação sem obter antes a orientação de seu psiquiatra.
Os medicamentos psiquiátricos causam dependência?
Esse é outro preconceito que muitas vezes afasta o paciente do tratamento. O leigo confunde as medicações que agem no SNC com os tranqüilizantes de “tarja preta”. Estes são apenas uma classe de medicamentos que agem no cérebro. Todavia, a maioria das medicações utilizadas pela psiquiatria é de “tarja vermelha”, como os antidepressivos, antipsicóticos e estabilizadores de humor. Esses medicamentos não possuem nenhum risco de dependência física. Eles são vendidos com uma receita branca controlada que fica retida na farmácia, apenas porque são medicamentos que atuam no SNC e o governo entende que sua venda precisa ser controlada.
Já os tranqüilizantes, vendidos com a receita azul, podem levar à dependência se utilizados de forma abusiva ou sem um controle médico. O psiquiatra é o médico que mais está acostumado a lidar com pacientes dependentes de tranqüilizantes, mesmo porque é o especialista indicado nos casos em que a pessoa desenvolve esse tipo de dependência e precisa ser tratada. Por esse motivo, o psiquiatra é o especialista que mais toma cuidado na prescrição desses fármacos.
Atualmente contamos com uma diversidade grande de medicamentos, modernos e eficazes e sem risco de dependência, que substituem os tranqüilizantes na maioria dos casos. Se o tranqüilizante for imprescindível, ele poderá ser usado por um período curto e com um risco baixo de dependência, pois ela ocorre somente após 6 meses de uso contínuo. O uso esporádico (SOS) ou em dias alternados também reduz o risco do paciente se tornar dependente dele.
Por quanto tempo é necessário fazer o tratamento?
O tratamento psiquiátrico tem eficácia de médio a longo prazo, pois as medicações demoram geralmente de 4 a 8 semanas para alcançarem seus efeitos terapêuticos plenos. Isto porque a ação medicamentosa depende de alterações nas membranas dos neurônios e nos receptores das substâncias estimuladas, o que demora mais a acontecer. Portanto, o uso regular e contínuo da medicação prescrita é de fundamental importância para o início e manutenção da resposta terapêutica.
O tratamento de manutenção depende de cada caso e do diagnóstico, mas via de regra o tratamento psiquiátrico precisa ser mantido por 1 a 3 anos para prevenir recidivas e sedimentar os ganhos que o paciente obteve com o tratamento. Nos casos crônicos e mais graves o tratamento é mantido por período indeterminado, até que o médico avalie ser possível uma redução ou a suspensão da medicação, sem prejuízos para a saúde do paciente.
Quais os riscos de uma interrupção precoce do tratamento?
O tratamento não deve ser interrompido sem um plano de descontinuação gradual da medicação pelo psiquiatra. Em primeiro lugar, porque alguns medicamentos provocam sintomas de retirada quando são interrompidos bruscamente. Os sintomas em geral são físicos, como tonteira, visão turva, náuseas, tremores, mal estar geral, insônia, mas também podem ser psíquicos, como ansiedade, inquietacao e irritabilidade. Em segundo lugar, a interrupção precoce pode fazer retornar os sintomas que a medicação pretendia tratar, muitas vezes de maneira mais intensa do que aquela anterior ao início do tratamento.
O recomendável é que o paciente estabeleça com seu psiquiatra uma relação de confiança e, se for do seu desejo interromper o tratamento, que converse antes com ele para se informar melhor sobre as reações de descontinuação, solicitando-lhe um plano de retirada gradual dos medicamentos.
Orientações Complementares
1) Estabeleça uma boa relação com seu psiquiatra e sinta-se à vontade para fazer comentários e esclarecer suas dúvidas.
2) Jamais se automedique ou interrompa o tratamento sem a orientação do seu médico.
3) Utilize a medicação conforme prescrita, procurando manter uma regularidade em relação aos horários de tomada. A medicação psiquiátrica não tem rigidez de horário, mas variações grandes podem prejudicar o tratamento e levar ao esquecimento de uma ou outra tomada.
4) Consulte seu médico sobre se é possível tomar as medicações uma vez ao dia e no mesmo horário, caso julgue ser mais conveniente e confortável.
5) As bulas dos psicofármacos são mais difíceis de compreender do que as das medicações de uso comum. Isto porque as indicações contidas nas bulas nem sempre são aquelas para as quais a medicação foi prescrita. Em psiquiatria as medicações não são sempre específicas para as doenças e podem ser utilizadas em transtornos diferentes, dependendo da particularidade de cada caso. Por isso, consulte seu médico se surgir alguma dúvida a respeito da indicação de sua medicação.
6) No caso de efeitos adversos, consulte seu psiquiatra sobre que medicações poderá usar para aliviar os efeitos colaterais até que seu organismo se adapte ao medicamento. Não o descontinue sem antes falar com seu médico.
7) Se for a outro médico e precisar usar um outro medicamento (antibióticos, antiinflamatórios, etc), consulte seu psiquiatra para saber se não existem interações medicamentosas entre as substâncias prescritas.
8) Mantenha hábitos de vida saudáveis, evitando o uso de bebidas alcoólicas, alimentando-se em horários regulares e praticando atividades físicas, pois isso ajudará no seu tratamento. Procure manter também um horário regular para o sono.
9) Evite uso de substâncias estimulantes, como café, chá-mate, coca-cola, guaraná em pó ou natural e outras drogas psicoestimulantes.
10) Se for fumante, procure reduzir a carga tabágica, pois a nicotina pode interferir no metabolismo das medicações prescritas.
11) Não se force a nada que você não se sinta preparado para enfrentar e tenha paciência para aguardar os efeitos do tratamento, pois o ânimo, a segurança e a disposição virão com naturalidade.
12) Evite situações estressantes e a sobrecarga do dia-a-dia, principalmente se notar que sua capacidade de tolerância não está boa.
13) Evite tomar decisões importantes da sua vida se notar que suas capacidades de julgamento e de tomada de decisão estão comprometidas. Aguarde a evolução do tratamento e discuta com seu médico sobre o melhor momento de tomá-las.
14) Converse em casa com seus familiares sobre o que está lhe acontecendo e peça apoio e compreensão. Um bom ambiente familiar é fundamental para uma boa evolução do tratamento.
15) Zele pela sua intimidade e privacidade. Nem todos precisam saber o que está lhe acontecendo. Escolha criteriosamente aqueles que merecem sua confiança e evite comentários sobre sua vida particular com pessoas estranhas ou com as quais não se sinta à vontade. Mesmo nos dias de hoje ainda existe preconceito por parte de uma minoria ignorante e insensível em relação aos que padecem de algum distúrbio psíquico.
Texto de autoria do Dr. Leonardo Figueiredo Palmeira.
Enxaqueca e Bipolaridade: Atualização.
Quem sofre de enxaqueca sabe o quanto incapacitante é uma crise forte de dor de cabeça e como ela pode alterar o humor e o comportamento da pessoa. Irritabilidade, intolerância extrema, tristeza, ansiedade, agressividade, entre outras reações não são tão incomuns em pacientes que sofrem desse mal.
A enxaqueca é uma dor de cabeça forte que pode durar de 4 a 72 horas, pode ocorrer muito raramente, como uma vez por ano, mas pode ser freqüente, como uma ou mais vezes por semana. Não raramente a enxaqueca se associa a cefaléias de padrão crônico, que ocorrem quase diariamente.
Ela acomete até 18% das mulheres e 6% dos homens na idade adulta, com seu ápice em torno da terceira ou quarta década de vida. A alta prevalência e o acometimento de uma faixa-etária produtiva dá a dimensão do problema de saúde pública que a enxaqueca representa. Pior ainda quando ela está associada com problemas emocionais, como depressão, transtorno do pânico, distúrbios do sono, entre outros. O nível de incapacitação dessas pessoas para o trabalho, para suas atividades sociais e para o convívio familiar pode ser enorme e trazer complicações maiores por um efeito somatório do estresse que essa doença provoca.
A causa exata ainda permanece obscura, mas acredita-se que haja fatores genéticos e metabólicos envolvidos, como distúrbios do metabolismo da serotonina, dopamina, glutamato e noradrenalina no cérebro.
Recentemente pesquisadores vêm encontrando associações entre a enxaqueca e outros diagnósticos, como o Transtorno Bipolar do Humor (TBH). Um estudo do Canadá com 37 mil pessoas encontrou no grupo de pessoas com TBH uma frequência de enxaqueca até três vezes maior do que na população sem TBH. 15% dos homens e 34,7% das mulheres com diagnóstico de TBH tinham enxaqueca, enquanto ela só ocorria em 5,8% dos homens e 14,7% das mulheres sem o transtorno.
A enxaqueca parece ainda ter um efeito negativo em termos prognósticos para o TBH, com cursos mais graves e maior prejuízos para o trabalho e vida cotidiana. A ligação entre as duas doenças ainda não é conhecida, mas pesquisadores desconfiam que essa comorbidade possa identificar um sub-grupo de pacientes bipolares, com mais sintomas ansiosos, sintomas afetivos crônicos e tendência à auto-medicação.
Diante da alta prevalência de enxaqueca entre pacientes com TBH, passa a ser de fundamental importância uma avaliação criteriosa quanto à presença de TBH em pacientes atendidos inicialmente por enxaqueca. Mesmo porquê, a melhora clínica está relacionada ao tratamento combinado da enxaqueca e do TBH nesses pacientes, com pouca resposta terapêutica quando o diagnóstico de TBH não é contemplado.
Por Dr. Leonardo Figueiredo Palmeira
Depressão Pós-Parto - Estudos sobre a Interação Mãe-Bebê na Depressão Pós-parto
Um artigo publicado em janeiro de 2006 em uma revista da área de Neurociência dedicada ao estudo do desenvolvimento cognitivo-emocional, chamada Developmental Review, faz uma revisão da literatura científica sobre as relações mãe-bebê na depressão pós-parto e traz revelações surpreendentes que nós clínicos desconfiávamos existir na interação de uma mãe deprimida com seu filho.
Os dados que apresento a seguir são do Departamento de Pediatria da Escola de Medicina da Universidade de Miami, EUA, e publicados por Tiffany Field, Maria Hernandez-Reif e Miguel Diego, resultados de mais de uma década de estudo nessa área.
Mães deprimidas são descritas como tendo dois padrões diferentes de comportamento durante suas interações com seus bebês:
Comportamento retraído ou desestimulante - mães que ficam cerca de 80% do tempo distantes de seus bebês e não respondem quando eles estão aflitos, incluindo pouca verbalização com a criança, pouco contato físico, dificuldade em olhar o bebê e atitudes negligentes.
Comportamento intruso ou super-estimulante - mães que cuidam de seus bebês de forma áspera e os tratam de maneira irritadiça ou agressiva em cerca de 40% do tempo, incluindo brincadeiras brutas, cutucões, puxões e beliscões.
Por sua vez, bebês de mães retraídas protestam até 30% do tempo e prestam atenção em suas mães em menos do que 5% do tempo, enquanto bebês de mães intrusas protestam apenas 5% do tempo, mas passam até 55% do tempo evitando suas mães. Portanto, existe uma resposta do bebê ao comportamento da mãe, o que tem sido foco de alguns estudos.
Estudos do Perfil Fisiológico e Bioquímico das Mães Deprimidas e seus Bebês
Num primeiro estudo os autores gravaram em vídeo as interações entre mães intrusas e retraídas e seus respectivos bebês aos 3 e 6 meses de idade e submeteram-nos nesses períodos a exames de Eletroencefalograma (EEG) e urina. As interações foram classificadas de acordo com escalas pré-validadas para a mãe e o bebê que avaliam diversos aspectos da interação, como atividade física, olhar, expressões faciais, vocalizações, nervosismo, dentre outros.
Mães intrusas demonstraram mais expressões de raiva e menos expressões de ansiedade, enquanto que mães retraídas mostraram menos expressões faciais em geral e obtiveram escores inferiores de interação com seus bebês. Os bebês de mães retraídas mostraram também menos expressões faciais, menor atenção dirigida às suas mães e escores de interação mais baixos do que os bebês de mães intrusas.
No terceiro e sexto mês mães intrusas tiveram maior ativação frontal esquerda pelo EEG e mães retraídas maior ativação frontal direita. Outros estudos relacionaram a ativação frontal esquerda ao comportamento de aproximação em adultos e a ativação frontal direita ao comportamento retraído. Já os bebês, tanto os de mães retraídas como intrusas, aos 3 meses apresentaram maior ativação frontal direita pelo EEG e, aos 6 meses, os bebês de mães intrusas mudaram o padrão de ativação para maior ativação frontal esquerda.
Os exames de urina avaliaram os níveis de adrenalina, noradrenalina, dopamina, serotonina e cortisol aos 3 e 6 meses. Ambos os grupos de bebês tiveram níveis aumentados de cortisol e dopamina aos 3 meses, mas aos 6 meses bebês de mães intrusas mostraram níveis mais elevados de dopamina do que bebês de mães retraídas, que apresentaram queda nos níveis de dopamina. Os níveis maiores de dopamina estão relacionados à mudança da ativação frontal direita para a esquerda no EEG em bebês de mães intrusas. Esse achado é consistente com a literatura que sugere que a dopamina é um neurotransmissor estimulatório e que níveis altos de dopamina estão associados com características como extroversão e aumento de energia, enquanto que níveis baixos com comportamento inibido, depressivo ou ansioso.
Com um ano de idade, bebês de mães intrusas são mais exploratórios e tem melhor desempenho em escalas de desenvolvimento mental do que as crianças de mães retraídas. Com um ano, mães intrusas têm menos sintomas depressivos do que mães com comportamento retraído.
Estudos do Toque de Mães Deprimidas com seus Bebês
A maioria dos estudos tem focado as expressões faciais e vocalizações das mães com seus filhos, demonstrando que mães deprimidas têm menor entonação e as expressões faciais mudam relativamente pouco em relação às mães saudáveis. O toque da mãe com o bebê tem sido menos estudado, mas é um dos comportamentos que mais diferenciam as mães intrusas das retraídas.
O toque positivo é um estímulo reconfortante. Em estudos que pediram para as mães fazerem uma cara inexpressiva para seus bebês, eles reagiram com mais ansiedade e desconforto do que no grupo em que as mães, além de fazerem a cara sem expressão, tocaram seus filhos. Isto é, bebês de mães deprimidas ficam menos aflitos quando são tocados pela mãe.
Um estudo que comparou 88 mães intrusas e retraídas, através de interações mãe-bebê filmadas, demonstrou que mães intrusas tocam seus filhos quase duas vezes mais do que mães retraídas (80% x 52%). Também houve maior incidência de toque negativo (p.ex. cutucar, puxar, rebocar) entre as mães intrusas (76% x 22%) e menor incidência de toques positivos (p.ex. brincadeiras gentis, carinho) do que em mães retraídas (4% x 30%). Portanto, mães deprimidas intrusas tocam mais seus filhos, mas de forma negativa, do que mães deprimidas retraídas.
A Percepção da Mãe em Relação ao seu Comportamento e ao Bebê
Um achado surpreendente na literatura é de que mães deprimidas percebem seus bebês mais negativamente do que as mães saudáveis, mas percebem seu próprio comportamento mais positivamente do que as mães saudáveis.
O resultado de um estudo com 30 mães deprimidas e seus bebês de 3-6 meses de idade revelou que mães intrusas reconheceram seu comportamento super-estimulante, mas já mães retraídas subestimaram seu comportamento quando confrontadas com gravações de mães igualmente retraídas, sugerindo que as mães retraídas tenham dificuldade em reconhecer o seu próprio comportamento desestimulante, apesar de reconhecerem esse comportamento em outras mães.
Em relação aos bebês, mães intrusas e retraídas julgaram seus bebês mais descontraídos e menos tímidos do que na avaliação dos observadores do estudo, mostrando que ambas têm dificuldade e resistência em avaliar seus filhos negativamente.
No mesmo estudo mães foram apresentadas a videos com crianças chorando. As mães intrusas demonstraram impaciência e raiva e mães retraídas ficaram mais aflitas, porém respondendo de forma desinteressada. O mesmo padrão de empatia pode ser demonstrado em filhos de mães deprimidas em idade pré-escolar. Um estudo gravou a resposta emocional de crianças de 3 anos quando suas mães fingiam ter se machucado. Novamente dois padrões principais de empatia foram observados, um impaciente-irritado e outro incomodado, mas desinteressado, sugerindo que as crianças possam imitar as respostas emocionais de suas mães.
Mães Deprimidas com Boa Interação com o Bebê e que não são Classificadas como Intrusas ou Retraídas
Algumas mães deprimidas não podem ser classificadas como intrusas ou retraídas por terem uma boa interação com seus bebês. Num estudo de acompanhamento por 1 ano o grupo de pesquisa da Universidade de Miami classificou o grupo de mães deprimidas da seguinte forma: 41% eram intrusas, 38% retraídas e 21% tinham boa interação com o bebê.
Nesse estudo eles compararam as mães deprimidas com boa relação com aquelas intrusas e retraídas. Essas mães tiveram escores melhores nas escalas de aproximação e inibição do que mães intrusas e retraídas respectivamente, reafirmando a superioridade qualitativa da interação com seus bebês.
Entretanto, o perfil bioquímico das mães deprimidas com boa interação foi semelhante às demais, com aumento de níveis de noradrenalina, e seus filhos também foram semelhantes aos filhos de mães intrusas e retraídas, com aumento dos níveis de cortisol e diminuição dos níveis de dopamina no período neonatal.
Filhos de mães deprimidas com boa interação não mostraram os altos índices de sono indeterminado como os bebês de mães retraídas ou intrusas, tiveram menor ativação frontal direita no EEG, obtiveram bom escores em escalas de desenvolvimento (semelhante a bebês de mães saudáveis), porém tiveram mais sintomas depressivos do que bebês de mães saudáveis. Isso sugere que bebês de mães com boa interação são menos desregulados do que bebês de mães intrusas ou retraídas, o que pode contribuir para que a mãe continue tendo um bom padrão de interação. Esse grupo de crianças também está menos sujeito a atrasos do desenvolvimento.
Conclusões
Esse artigo traz dados contundentes para refletirmos sobre a importância de prevenir a depressão pós-parto e, quando desencadeada, tratá-la efetivamente o quanto antes. Inúmeros trabalhos já chamaram a atenção para a importância das fases precoces do desenvolvimento da criança para a sua saúde psíquica, da necessidade da interação mãe-bebê para o desenvolvimento de nossa cognição, de nossas reações emocionais, entre outras funções essenciais. O desenvolvimento da linguagem, p.ex., está intimamente ligado à capacidade da mãe estimular a criança com conversas ou estórias.
Os primeiros anos na vida de uma criança são cruciais na formação das funções essenciais para a fase adulta e problemas da infância podem trazer prejuízos tardios ainda pouco conhecidos e explorados (leia a minha palestra sobre os Mecanismos de Adoecimento Psíquico publicada neste blog em 26/04/06).
Portanto, identificar ainda durante a gestação sinais de depressão é importante para uma intervenção mais precoce. Os obstetras precisam estar atentos aos aspectos emocionais da gestante, bem como os pediatras precisam observar a mãe e sua interação com o bebê, para encaminhá-las ao especialista no primeiro sinal de depressão (leia mais sobre depressão pós-parto no meu artigo sobre Depressão e Transtorno Bipolar publicado neste blog em 10/05/06).
A maioria dos casos de depressão pós-parto chegam ao psiquiatra com 6 meses ou 1 ano de atraso, quando já há muitos prejuízos para a mãe e seu bebê, quando as relações disfuncionais estão cristalizadas.
O tratamento da depressão pós-parto envolve medicação e terapia. Os antidepressivos são os medicamentos de escolha, havendo antidepressivos que podem ser tomados sem prejuízos à amamentação, preocupação que muitas vezes afasta a mãe do tratamento, por medo de ter que interromper o aleitamento. A terapia deve focar aspectos emocionais e preocupações da mãe, produzindo reflexões e estimulando a auto-crítica em relação aos padrões de comportamento na interação com o bebê, valorizando o contato positivo. Algumas técnicas como treinamento de interações mãe-bebê em sessões conjuntas e o uso da música como intervenção mostraram-se eficazes em alguns estudos.
Depressão e Transtorno Bipolar em Foco - Do Sintoma à Doença
As Diferentes Apresentações da Depressão e a Relação com a Bipolaridade.
A depressão é a síndrome mental mais comum e está presente em até 25% da população ao longo da vida, o que significa que 1/4 das pessoas experimentará um episódio depressivo ao longo de sua história.
Por ser muito comum, o entendimento do que é depressão difere entre o público leigo e os médicos. Hoje em dia, uma tristeza passageira ou uma reação de luto pela perda de uma pessoa querida são logo definidas como depressão pelo público. A depressão tem sido relacionada pela mídia a uma reação natural das pessoas à modernidade, às dificuldades sócio-econômicas, às mudanças nas relações humanas e trabalhistas, como se o psiquismo de cada um respondesse da mesma maneira às condições adversas da vida.
Mas será que todos os estados que comumente definimos como depressão são considerados pela medicina como a mesma doença? Todas as formas de depressão são iguais e tratadas da mesma forma? Como diferenciar os estados depressivos bipolares e unipolares? Esse artigo é direcionado ao público em geral e pretende, através de uma linguagem acessível, explicar as variadas formas de depressão e seus tratamentos.
A seguir apresento os dois tipos principais de depressão atualmente aceitos pelos Manuais Diagnósticos de Psiquiatria.
A depressão melancólica ou clássica
Na década de 70 havia uma diferenciação entre depressão “endógena” e “exógena”. A “endógena” era considerada como um estado melancólico, de tristeza profunda, que "vinha de dentro" (por isso endógena), sem causa externa aparente. A depressão “exógena” era considerada reativa, deflagrada por traumas, perdas, separações, etc, e representava a maioria dos casos. Essa conceituação dividiu as depressões em reativas e não-reativas e era comum ouvir que a depressão verdadeira era aquela em que a pessoa não sabia o motivo da tristeza. Com a evolução dos estudos sobre a depressão e suas causas, essa classificação caiu por terra, reconhecendo-se que seja qual for a causa da depressão, tenha ela uma causa identificada (exógena) ou não (endógena), isso não era determinante para a sua gravidade, curso e prognóstico. Portanto, a maneira como cada um responderá ao ambiente, seja qual for a intensidade ou a qualidade do fator desencadeante, dependerá das características individuais de temperamento, personalidade, capacidade de solução de problemas e de superação das dificuldades.
Os pesquisadores passaram então a valorizar mais a apresentação sintomática das depressões do que propriamente suas causas, descrevendo com detalhes os sintomas depressivos, como a tristeza profunda, a apatia, o desânimo, o retardo psicomotor, a falta de vontade por vezes até para as atividades essenciais, como se alimentar, cuidar de sua higiene, arrumar-se, etc.
A depressão clássica é considerada pelos seguintes sintomas, com duração superior a duas semanas consecutivas, trazendo prejuízos para a vida familiar, social ou laborativa:
Tristeza durante a maior parte do dia e num grau que cause algum prejuízo para as atividades: pacientes que choram com facilidade ou a maior parte do tempo, que têm um olhar e uma fisionomia triste, que são melancólicos, pessimistas, derrotistas. Em geral os pacientes se queixam de uma tristeza mais forte pela manhã, aliviando um pouco ao longo do dia e à noite. Em casos graves, o paciente pode estar tão triste que desenvolve o que chamamos de “sentimento de falta de sentimento”, ou seja, o paciente está tão deprimido, que não consegue sequer experimentar tristeza.
Desânimo: falta de vontade que pode se estender a tudo, inclusive falta de vontade de se alimentar, de tomar banho, de trocar de roupa, de arrumar-se, de sair de casa, de limpar a casa ou de fazer qualquer tarefa. O desânimo pode evoluir para total apatia, quando o paciente quase não fala, interage pouco com a família, tem um olhar vago e perdido, fica muito tempo parado numa mesma posição, totalmente desmotivado.
Anedonia ou falta de prazer: quando o paciente não tem prazer nas atividades das quais antes gostava, como exercícios, músicas, filmes, leituras, teatros, bate-papos, saídas com amigos, etc. O paciente deixa de se envolver em atividades prazerosas por não ser mais capaz de sentir prazer.
Pensamentos negativos, niilistas, de culpa, ideação suicida, baixa auto-estima: o pensamento na depressão está sempre afetado. O paciente pode pensar negativo, ser pessimista, achar que tudo vai dar errado, acreditar que não sirva mais para nada, culpando-se excessivamente, com baixa auto-estima, sem autoconfiança, julgando-se incapaz para tudo, e em casos graves pode ter delírios, em geral com conteúdos negativos, como, p.ex., achar que é culpado pela miséria do mundo, pela fome, pelas guerras, achar que tem uma doença grave ou que seus órgãos estão podres e sem funcionar (essa última conhecida como Síndrome de Cotard). O pensamento pode ficar lento, o paciente pode ter dificuldade em se expressar, em encadear suas idéias, ter a sensação de estar com a cabeça vazia, sem pensamentos.
Sensopercepção: o paciente pode perceber o mundo ao seu redor “preto e branco”, sem vida, achar as pessoas diferentes, etc. Em casos mais graves pode ter alucinações.
Motricidade: os movimentos podem estar lentos, assim como a fala. O paciente pode passar a maior parte do dia deitado ou sentado numa mesma posição. Em casos graves pode ocorrer a Catatonia, quando há ausência de resposta motora ou verbal ao meio, apesar do paciente estar acordado.
Sintomas neurovegetativos: pode ocorrer insônia, em geral insônia terminal, aquela em que o paciente dorme, mas acorda precocemente, às três ou 4h da manhã e não consegue dormir mais, vendo o dia clarear. Ocorre comumente inapetência ou perda do apetite, com conseqüente emagrecimento. Não é incomum pacientes graves darem entrada no hospital por desnutrição e serem diagnosticados como deprimidos graves somente nesse estágio. Outros sintomas como desidratação, constipação ou diarréia, perda de cabelo, lesões de pele, entre outras podem ser conseqüências dos sintomas depressivos anteriormente descritos.
Crítica de morbidade: o paciente pode não ter completa consciência do seu estado de saúde, pode recusar-se a ir ao médico ou menosprezar seus sintomas, pode recusar a medicação e atuar contra o tratamento, numa atitude para perpetuar a depressão, seja por questões suicidas ou por falta de vontade de melhorar.
Déficits cognitivos: a capacidade de concentração e a memória são as funções cognitivas mais comumente afetadas na depressão. O paciente pode ter dificuldade em manter o foco da atenção em atividades como leituras, produção de textos e cálculos, dificuldade para lembrar-se de fatos recentes (déficit de codificação de informações novas na memória) ou remotos (déficit de evocação de informações já armazenadas na memória). Entretanto, acometimentos mais extensos da memória, que podem se assemelhar a quadros demenciais, são raros e ocorrem apenas em depressões graves (chamamos de “pseudodemência”). Nesses casos, o paciente pode ficar desorientado no tempo e espaço, esquecer completamente de fatos recentes e ter dificuldade para aprender informações novas. O estado nutricional (p.ex. hipovitaminoses) pode contribuir para a deterioração cognitiva.
A Depressão Atípica
A depressão clássica e a atípica têm alguns sintomas em comum (tristeza, desânimo, anedonia, déficits cognitivos, etc), mas a atípica possui alguns sintomas opostos aos da depressão clássica: a característica central da depressão atípica é a oscilação do humor, conhecida por reatividade do humor. A reatividade do humor é a capacidade do paciente mudar seu humor, positiva ou negativamente, frente aos acontecimentos do dia-a-dia. Enquanto que na depressão clássica o humor varia pouco com fatos positivos e prazerosos, na depressão atípica o paciente pode ter uma melhora instantânea do humor diante de fatos positivos e o mesmo vale no caso dos fatos negativos, agravando o humor para o pólo depressivo. Outras características que definem a depressão atípica são a hipersonia, que é a necessidade aumentada de sono, com sonolência ao longo do dia ou vontade de ficar na cama "cochilando", e a hiperfagia, que é o aumento do apetite, podendo ocorrer generalizadamente ou seletivamente para doces ou através de compulsões alimentares periódicas. Por isso, pacientes com depressão atípica têm uma tendência a ganhar peso. Outro aspecto é a hipersensibilidade à rejeição, quando o paciente responde muito negativamente, com raiva ou isolamento, a fatos cotidianos que lhe desagradam ou decepcionam, com pouca flexibilidade em aceitar outras alternativas além daquelas esperadas. Sensação de peso nas pernas (como se as pernas fossem de chumbo) também tem sido associada à depressão atípica. Clinicamente esses pacientes parecem "menos deprimidos" do que os deprimidos clássicos e muitas vezes têm dificuldade em reconhecer-se como deprimidos. Apesar do grande sofrimento (são mais ansiosos do que os deprimidos típicos), demoram a procurar ajuda médica e têm um curso mais crônico.
Outras Apresentações de Depressão
As depressões descritas a seguir não são classificações contidas nos Manuais Diagnósticos atuais, mas são tipos comumente encontrados na população e merecem ao meu ver uma consideração à parte. Além dos sintomas depressivos descritos anteriormente, elas cursam com sintomas adicionais que estão presentes em outras condições psiquiátricas e que modificam a apresentação clínica da depressão, muitas vezes dificultando o diagnóstico e alterando o curso evolutivo da doença. Na sua maioria, os sintomas depressivos que mais encontramos nesses subtipos são os que ocorrem na depressão atípica.
Depressão com Sintomas Obsessivo-compulsivos
Alguns pacientes adquirem, durante o episódio depressivo, compulsões, que são rituais repetitivos para descarregar a ansiedade, em geral provocada por pensamentos intrusivos e desagradáveis que chamamos de obsessões. Compulsões como de limpeza (lavar as mãos diversas vezes ao dia, tomar vários banhos, mania de limpar a casa, etc) por preocupação exagerada com a sujeira ou contaminação por germes da rua, compulsões de checagem, desenvolvendo o hábito de checar o gás para ver se ele está fechado, a porta de casa para ver se está trancada ou sair de casa e retornar diversas vezes para ver se a fechou direito, entre outras checagens, compulsões de arrumação e simetria, com fixação em arrumar a casa, armários, quartos, pertences pessoais ou dispor as coisas simetricamente, estão entre as compulsões mais comuns. O que difere esses pacientes daqueles com Transtorno Obsessivo-Compulsivo (TOC) é que as compulsões ocorrem exclusivamente durante o episódio depressivo. Em geral, esses pacientes livram-se completamente das compulsões com o tratamento e a remissão da depressão.
Depressão Ansiosa
A depressão é freqüentemente acompanhada por ansiedade, que pode se expressar de maneiras diversas no organismo, através de somatizações (dores, dormências, paralisias, desmaios), crises de pânico ou ansiedade generalizada (sudorese, taquicardia, tremores). Por vezes, a ansiedade é mais incômoda do que a própria depressão. Os pacientes com depressão ansiosa são muitas vezes inquietos e estão sob um risco maior de suicídio pela gravidade de seus sintomas ansiosos. Vale ressaltar subtipos que vemos com mais freqüência na população, como a Depressão com Ataques de Pânico, em que pacientes sem história prévia de Transtorno do Pânico desenvolvem ataques de pânico quando na fase depressiva, e a Depressão Fóbica, em que pacientes desenvolvem fobias variadas (como medo de sair na rua sozinho, medo de lugares fechados ou de transportes coletivos, fobia social, etc) como parte da depressão.
Depressão com Ataques de Raiva
A depressão pode vir acompanhada de ataques de ira e agressividade verbal e física. Nesses casos a família do paciente estranha esses comportamentos violentos, pois eles não eram habituais antes da depressão. A depressão com ataques de raiva freqüentemente vem acompanhada mais por irritabilidade e intolerância do que por humor deprimido propriamente dito, embora esses pacientes se sintam tristes. Cabe ressaltar que o comportamento violento nesses casos desperta depois um forte sentimento de culpa, fazendo com que o paciente se arrependa. Apesar disso, dado o forte componente impulsivo dessa depressão, ele tem dificuldade em se conter em situações que lhe despertem raiva.
Depressão com Compulsão por Comprar
Alguns pacientes têm necessidade de comprar durante a fase depressiva, indo a shoppings e supermercados para comprar objetos não necessariamente caros, como forma de aliviar temporariamente a angústia. Como o alivio é de curta duração, acabam comprando compulsivamente.
Depressão com Aceleração do Pensamento
O paciente fica durante a fase depressiva com muitos pensamentos confundindo a sua mente, às vezes com dificuldade de encadear suas idéias e se expressar, por sentir seus pensamentos acelerados. Costumam ter grande dificuldade de concentração e, conseqüentemente, alterações de memória, com esquecimentos freqüentes. A família percebe o paciente muito falante, mudando rapidamente de assunto, como se estivesse ligado numa tomada de 220 Volts.
Depressão Agitada
É o equivalente motor da depressão anteriormente descrita. Pacientes ficam inquietos, não conseguem ficar parados, andam de um lado a outro da casa, precisam estar sempre em atividade. Nos casos mais graves, os pacientes ficam extremamente agitados, podendo chegar à agressividade física ou a quebrar objetos, rasgar suas roupas, etc.
Depressão com Abuso de Substâncias Psicoativas
Alguns pacientes deprimidos sentem um desejo ou vontade aguçada de usar substâncias estimulantes ou entorpecentes (legais ou ilegais), como álcool, cafeína, anfetamina, maconha, cocaína, entre outras, e acabam fazendo uso abusivo dessas substâncias ao longo do episódio depressivo. Esses pacientes têm um risco maior de se tornarem dependentes de drogas.
Na prática clínica esses sintomas não se agrupam necessariamente dessa forma, sendo comum pacientes apresentarem um ou mais aspectos de diferentes subtipos de depressão. O fundamental é estar atento a sintomas que não são necessariamente depressivos, mas que podem estar presentes nas depressões, causando um sofrimento maior para o paciente e muitas vezes dificultando o diagnóstico e tratamento.
O Conceito de Bipolaridade
O Transtorno Bipolar do Humor (TBH) era conhecido há tempos atrás como transtorno maníaco-depressivo ou mais popularmente como PMD (psicose maníaco-depressiva). Ele foi inicialmente descrito no início do século passado por um psiquiatra alemão chamado Emil Kraepelin. Para entender o conceito novo de Espectro Bipolar, que inclui diferentes apresentações da antiga PMD, é necessário fazer um resgate histórico da descrição de Kraepelin.
Kraepelin considerava o TBH um continuum entre a depressão e a mania. A mania é descrita como um estado de elevação do humor, com euforia, sentimento de grandiosidade, eloqüência, hiper-excitabilidade, aumento de energia e vontade, perda de crítica e comportamento desinibido, diminuição da necessidade de sono, aumento da velocidade da fala e do pensamento, pressão para falar, aumento de libido, entre outros sintomas. Entre os extremos, denominados de pólo maníaco (mania) e pólo depressivo (depressão clássica), Kraepelin considerava estados mais leves de depressão (depressão leve) e de mania (hipomania) e estados mistos de humor (mistura de sintomas depressivos e maníacos ou hipomaníacos).
Os estados mistos de humor são mais difíceis de serem identificados e Kraepelin considerava haver ao menos cinco tipos. Para reconhecê-los, Kraepelin considerava três funções psíquicas centrais: humor, pensamento e psicomotricidade.
Os estados mistos resultariam da discrepância entre essas três funções, quando humor, pensamento e psicomotricidade deixassem de apontar num mesmo sentido. Assim sendo, um quadro com humor deprimido com pensamento e/ou motricidade acelerados seria considerado como estado misto. Veja a tabela a seguir com os 5 tipos mistos de Kraepelin destacados em negrito.
| Tipos | Humor | Pensamento | Psicomotricidade |
|---|---|---|---|
| Mania | elevado | acelerado | acelerada |
| Depressão | deprimido | lentificado | acelerada |
| Mania depressiva | deprimido | acelerado | acelerada |
| Mania irascível | irritado | acelerado | acelerada |
| Mania ansiosa | ansioso | acelerado | acelerada |
| Depressão agitada | deprimido | lentificado | acelerada |
| Depressão com fuga de idéias | deprimido | acelerado | lento |
Esses conceitos vem sendo atualmente trabalhados por pesquisadores como Hagop Akiskal para uma melhor adequação ao espectro bipolar.
Hipomania
Segundo estudos recentes, a hipomania e os estados mistos do humor estariam sendo sub-diagnosticados, inflando a categoria diagnóstica de Depressão Unipolar (aquela que cursa somente com episódios depressivos puros, sem mania, hipomania ou estados mistos). Alguns autores apontam para até 60% de erro diagnóstico, ou seja, numa amostra de pacientes diagnosticados como Depressão Unipolar haveria até 60% de pacientes deprimidos com TBH (depressão bipolar). Isso em grande parte decorre da dificuldade em se fazer um diagnóstico de hipomania ou de estado misto.
A hipomania é mais difícil de reconhecer do que a mania, pois muitos sintomas hipomaníacos podem ser considerados "normais" ou aceitos dentro de um determinado contexto sócio-cultural. Akiskal dividiu, então, aspectos da hipomania em uma parte boa (sunny side) e outra ruim (dark side).
O Lado Azul da Hipomania (Sunny side of Hypomania)
· Menor necessidade de sono;
· Mais energia e desejo;
· Maior autoconfiança;
· Maior motivação para o trabalho;
· Mais atividades sociais;
· Mais atividade física (inclusive no trabalho);
· Mais planos e idéias;
· Menos inibição e menos timidez;
· Mais falante do que o usual;
· Humor extremamente alegre, eufórico;
· Mais trocadilhos, piadas e brincadeiras, rindo mais;
· Pensamento mais ágil.
O Lado Negro da Hipomania (Dark side of Hypomania)
· Mais viagens;
· Direção imprudente;
· Aumento de gastos e/ou compras;
· Comportamento "tolo", infantil, inconseqüênte no trabalho e em investimentos;
· Mais irritável impaciente;
· Muito distraído, com dificuldade de focar a atenção por muito tempo;
· Aumento do desejo e interesse sexual podendo afetar o comportamento sexual(promiscuidade, envolvimentos afetivos desastrosos);
· Aumento do consumo de café e cigarros;
· Aumento do consumo de bebidas alcoólicas.
A hipomania pode durar de dias a semanas, mas alguns pacientes oscilam de humor rapidamente dentro de um mesmo dia, podendo variar de sintomas depressivos a sintomas hipomaníacos em questão de horas. Nos episódios mistos, os sintomas hipomaníacos coincidem com sintomas depressivos. É o caso de um paciente que tem humor deprimido, mas mantém uma vida social agitada, bebe um pouco a mais, tem períodos de alegria ou euforia, não perde a libido, faz gastos excessivos, compra demais, consome muito café e mantém-se ativo.
Episódios Mistos e Temperamento
O aumento da atividade, seja ideativa (através da aceleração do pensamento), seja motora (através da inquietação e hiperatividade), tem sido considerado como aspecto central dos episódios mistos, o qual permite diferenciar a depressão clássica ou "pura", da depressão com algum componente hipomaníaco.
O temperamento da pessoa parece ter uma participação fundamental na forma de apresentação da depressão ou da mania. Kraepelin descreveu 5 temperamentos distintos:
1. Temperamento depressivo - caracterizado por mau-humor preponderante, pessimismo, fatalismo, derrotismo, ou seja, o indivíduo conhecido como "rabugento".
2. Temperamento hipertímico - caracterizado por humor preponderantemente alegre, extrovertido, comunicativo, simpático, com atitude teatral e cativante.
3. Temperamento ciclotímico - caracterizado por mudanças súbitas de humor e imprevisibilidade. A pessoa ora está bem humorada, ora está com mal-humor e irritabilidade.
4. Temperamento irritadiço - caracterizado por humor preponderantemente irritado, que facilmente explode, impaciente, com baixa tolerância à frustração.
5. Temperamento ansioso - caracterizado por humor ansioso, com sensações desagradáveis de ansiedade como tremores, sudorese ou taquicardia, sempre com reações ansiosas em situações específicas (provas, trabalho, entrevistas, situações sociais, etc).
O temperamento é o tônus afetivo que acompanha a pessoa ao longo da vida e certamente existirão outros tipos a serem descritos. Ele é o pano de fundo no qual se inserem os episódios afetivos maiores (p.ex. depressão ou mania). A interação desses dois pode resultar em apresentações diversas. Enquanto, p.ex., uma pessoa com temperamento depressivo (TD) estará mais propensa a desenvolver episódios puros de depressão (depressão+TD=depressão pura) e episódios mistos de mania (mania+TD=mania depressiva), uma pessoa com temperamento hipertímico (TH) tenderá a desenvolver episódios maníacos puros (mania+TH=mania pura) e episódios depressivos mistos (depressão+TH= depressão agitada).
O temperamento não é sinal de doença e nem de que aquela pessoa vá desenvolver um episódio afetivo maior, mas me parece razoável que o temperamento, como algo mais estável do que o humor, tenha um papel crucial na apresentação de uma depressão ou de uma mania naquela pessoa.
Grande parte das depressões consideradas no início desse artigo são depressões mistas ou bipolares, pois existem alguns sintomas que estão em direção oposta à depressão. As depressões agitada e ansiosa, p.ex., cursam com aumento da psicomotricidade, inquietação, ou mesmo agitação. As depressões com sintomas obsessivo-compulsivos ou com aceleração do pensamento cursam com aumento do trânsito de pensamentos ou mesmo com aceleração de idéias. As depressões com compulsão por comprar, com interesse maior em sexo ou com abuso de substâncias caracterizam-se por aumento do desejo canalizado para alguma atividade, o que não é habitual nas depressões clássicas. Nesses casos é importante pesquisarmos se há história de hipomania (o que com freqüência encontramos) ou mesmo mania, bem como entendermos o temperamento daquela pessoa para compreender que influências ele tem sobre os sintomas.
Depressão Bipolar
A depressão bipolar é caracterizada por sintomas depressivos, que geralmente são atípicos (reatividade do humor, hipersonia, hiperfagia), mas que também podem ser típicos ou clássicos (melancolia, lentificação do pensamento e da psicomotricidade, insônia, inapetência), pela presença ou não de sintomas mistos (não-depressivos), como p.ex. aceleração do pensamento, aumento de libido, aumento de gastos, aumento da atividade, e geralmente por uma história prévia de episódios hipomaníacos (mais freqüente) ou maníacos.
Contudo, é importante lembrar que a maioria dos transtornos bipolares do humor inicia-se por episódios depressivos e, dependendo do momento do diagnóstico, alguns pacientes não terão história prévia de episódios hipomaníacos ou maníacos. Nesses casos, o diagnóstico deve ser feito com base nos sintomas do episódio depressivo somente, o que pode ser particularmente difícil. Mas é fundamental um diagnóstico correto nessa fase, pois o uso de antidepressivos pode agravar o quadro ou mesmo desencadear um episódio maníaco indesejado. As apresentações depressivas descritas anteriormente são uma boa pista para o diagnóstico de depressão bipolar. Outra dica boa é a consideração de Kraepelin sobre estados mistos e estar atento aos aspectos mistos do humor num episodio depressivo (tristeza com aceleração do comportamento e/ou do pensamento). Na dúvida, a recomendação de pesquisadores como Akiskal é sempre "pensar bipolar", principalmente se houver durante a depressão sinais de:
. Sintomas tipo pânico (taquicardia, falta de ar, sudorese, sensação de desmaio);
. Sintomas alimentares (compulsão alimentar, bulimia);
. Descontrole de impulsos (p.ex. agressividade, jogo patologico, cleptomania, comprar compulsivo);
. Sintomas obsessivo-compulsivos (compulsões - limpeza, checagem, simetria, etc, e obsessões);
. Ideação suicida intensa ou tentativas de suicídio;
. Fobias (medos injustificados, como de sair à rua sozinho, de freqüentar lugares fechados ou cheios, fobia social, etc);
. Sintomas psicóticos (alucinações, delírios, desorganização do pensamento e do comportamento);
. Abuso de substâncias estimulantes e/ou álcool;
. Presença de déficits cognitivos - alterações de atenção e memória, sem sintomas depressivos importantes que os justifiquem (dissociação cognitivo-psicopatológica).
São sinais de alerta para o diagnóstico de Transtorno Bipolar (independente do episódio atual ser depressivo, hipomaníaco ou maníaco):
. Início precoce (infância, adolescência ou idade adulto jovem);
. História familiar de bipolaridade;
. História familiar de alcoolismo, dependência química, suicídio, psicose;
. Abuso de substâncias (álcool, drogas ilícitas, anfetaminas);
. Transtornos de Ansiedade quando complexos, graves, atípicos ou difíceis de tratar (incluindo Pânico Transtorno Obsessivo-compulsivo - TOC, Fobia Social, Ansiedade Generalizada, Dismorfofobia, e outros como Bulimia e Transtornos do Impulso);
. Regra dos "3 ou mais": 3 antidepressivos, 3 médicos, 3 diagnósticos/3 transtornos ansiosos, 3 casamentos, 3 trabalhos, 3 talentos, etc.
Depressão e TBH na Mulher
A depressão é duas vezes mais freqüente na mulher do que no homem e pode ocorrer sob influências dos hormônios femininos (estrogênio). São exemplos o Transtorno Disfórico Pré-menstrual (TDPM), a Depressão Puerperal ou Pós-parto e a Depressão na Perimenopausa ou Menopausa.
O TBH também é mais comum entre mulheres e as mulheres têm mais episódios depressivos e hipomaníacos do que os homens, com episódios maníacos equivalentes entre os sexos. Portanto, mulheres bipolares têm mais diagnósticos de depressão e usam mais antidepressivos. Essa talvez seja uma das razoes para as altas taxas de ciclagem rápida (mudança rápida de um pólo depressivo a um pólo maníaco/hipomaníaco e vice-versa) entre as mulheres (70% versus 20%).
As mulheres com TBH têm também maior comorbidade com doenças da tireóide, enxaquecas, obesidade e alcoolismo.
Transtorno Disfórico Pré-Menstrual (TDPM)
O TDPM, vulgarmente conhecido como TPM, é sub-diagnosticado por ser uma condição de saúde pouco reconhecida como doença. Por motivos culturais, muitas mulheres aceitam os sintomas como "naturais" de seu ciclo hormonal.
O TDPM é um distúrbio do humor caracterizado por irritabilidade/intolerância, tristeza, ansiedade, maior sensibilidade e choro fácil, cansaço físico ou hipersonia, hiperfagia (geralmente para doces), que ocorre de dias a semanas antes da menstruação. Algumas mulheres têm a síndrome incompleta, de forma mais branda e poucos dias antes, não justificando um tratamento. Porém outras têm intenso sofrimento, até duas semanas antes da menstruação, com prejuízos para as suas relações pessoais e de trabalho, necessitando de tratamento.
O TDPM está associado a um risco maior da mulher desenvolver episódios afetivos ao longo da vida, particularmente depressivos. No Transtorno Bipolar do Humor o TDPM está presente em até 1/4 das mulheres. É comum mulheres com TDPM relatarem períodos em que se sentem numa "eterna TPM", o que deve servir de alerta para um diagnóstico de episódio depressivo distinto.
Depressão Pós-parto
A depressão pós-parto ocorre em 10% das puérperas e tem início dias após o parto, podendo ocorrer mais tardiamente, dentro de um período de 6 meses. Ela deve ser diferenciada da tristeza pós-parto, muito mais freqüente.
Algumas particularidades da depressão pós-parto, para além dos sintomas depressivos gerais, são:
. Sentimento de fracasso e incompetência materna e sentimentos de culpa;
. Preocupações excessivas com a saúde e bem-estar do bebê, desenvolvendo gradativamente uma atitude superprotetora e cerceadora;
. Dependência emocional em relação ao bebê, com dificuldade de distanciar-se dele, de sair sozinha de casa, em casos graves não suportando ficar muito tempo em outro cômodo da casa que não seja na companhia dele;
. Desenvolve hábitos repetitivos (compulsivos), como de ir diversas vezes ao quarto do bebê para ver se está tudo bem, de tirar a temperatura, de examinar as fraldas, etc.
. Torna-se facilmente impaciente e pode ter reações agressivas e perder o controle com o bebê;
. Pode desenvolver crenças de que o bebê está doente, é frágil e que pode morrer.
Conseqüências principais:
. O bebê desenvolve um apego excessivo à mãe, com maior dificuldade para o desmame e adaptação a outros ambientes (p.ex. creche);
. O bebê fica mais ansioso e inquieto, dorme mal, chora mais;
. Prejuízos para o casamento, distanciamento do esposo, mudança qualitativa na relação homem-mulher;
. Dificuldade maior de retorno ao trabalho, com prolongamento da licença maternidade.
A depressão pós-parto pode agravar-se por idéias de suicídio da parte da mãe ou idéias de matar o bebê e se matar. Embora mais raro, podem ocorrer delírios e alucinações, evoluindo para uma Psicose Pós-parto.
A depressão pós-parto pode ser um episódio dentro de um transtorno do humor. Até 40% das mulheres com TBH tem o início do transtorno através de um episódio depressivo pós-parto e mais de 50% das pacientes com TBH tem recaídas por ocasião da gravidez e do parto. Ela pode ser crônica, com duração de até 1 ano, e até 70% das mulheres pode ter recaídas ao longo da vida, principalmente se a depressão pós-parto for um episódio de um TBH.
Depressão na Menopausa
A perimenopausa e a menopausa estão freqüentemente associadas à depressão. Essa aceitação também faz com que mulheres não procurem tratamento especializado, acreditando que a depressão é "natural e passageira", o que é um equívoco. A depressão na menopausa pode ser crônica, incapacitante e está associada a um risco maior de suicídio. Os sintomas vasomotores da menopausa (fogachos, p.ex.) também são mais freqüentes entre mulheres deprimidas do que naquelas que passam pela menopausa sem depressão.
A depressão na menopausa também é mais comum em mulheres com história de depressão ou de TBH, época em que pode ocorrer uma piora dos sintomas. Depressão passada e uso de antidepressivos estão associados a um risco maior de menopausa precoce.
Tratamento
O tratamento dos episódios depressivos é em geral com medicamentos antidepressivos. Entretanto, em se tratando de um TBH, existe o risco do antidepressivo piorar os sintomas e a evolução da depressão, tornando-a crônica ou mesmo desencadeando um quadro oposto à depressão, como um quadro maníaco ou hipomaníaco (o que denominamos "virada maníaca"). Num paciente bipolar, o antidepressivo pode deixá-lo mais agressivo, impulsivo ou ansioso, pode piorar a ideação suicida e precipitar uma tentativa e esses sintomas devem servir de alerta para uma mudança no tratamento.
Os medicamentos que atualmente tratam com segurança e eficácia o TBH e a depressão bipolar são os estabilizadores de humor. Os mais conhecidos são: Carbonato de Lítio (Carbolitium), Ácido Valpróico (Depakote), Lamotrigina (Lamictal), Oxacarbazepina (Trileptal) e Carbamazepina (Tegretol). Cada um deles tem suas especificidades, efeitos colaterais e atuação diferenciada nas fases do TBH.
Outra classe de medicamentos que mais recentemente vem sendo indicada no tratamento do TBH é a dos antipsicóticos atípicos. Os principais são a Risperidona (Risperdal), a Olanzapina (Zyprexa), a Quetiapina (Seroquel), a Ziprasidona (Geodon), a Clozapina (Leponex) e o Aripiprazol (Abilify).
O tratamento do TBH freqüentemente necessita de associações de medicamentos para tratar os episódios e prevenir as recaídas. O antidepressivo pode ser necessário em associação com o estabilizador de humor para episódios depressivos mais graves. Associações de estabilizadores e antipsicóticos podem ser necessários para quadros maníacos, hipomaníacos, mistos ou com ciclagem rápida.
Casos refratários, ou seja, aqueles que não responderam às diferentes associações medicamentosas, devem ser elegíveis para a Eletroconvulsoterapia (ECT), popularmente conhecido como eletro-choque. O ECT é um procedimento médico, seguro, com bases científicas e eficácia reconhecida ao longo de décadas no tratamento de quadros psiquiátricos resistentes às medicações. Apesar do estigma e do preconceito criado em torno desse tratamento, hoje esse procedimento é feito sob anestesia, com supervisão de um psiquiatra e um anestesista, em clínicas preparadas para possíveis intercorrências clínicas, que são raras quando o tratamento é criteriosamente indicado. As principais entidades médicas internacionais, como a Organização Mundial de Saúde (OMS), e nacionais, como o Conselho Federal de Medicina (CFM) e a Associação Brasileira de Psiquiatria (ABP), regulamentaram o ECT como parte do arsenal terapêutico da psiquiatria. Na prática, vemos pacientes que não responderam aos tratamentos convencionais tendo seu sofrimento aliviado, permitindo uma melhor qualidade de vida para si e seus familiares.
O TBH pode ser um transtorno de boa evolução quando tratado adequadamente. Os principais fatores que contribuem para um pior prognóstico são:
. Ausência de crítica do paciente em relação à doença;
. Recusa em fazer o tratamento e tomar a medicação;
. Diagnóstico tardio;
. Demora em buscar um tratamento adequado;
. Uso de antidepressivos ao longo da vida;
. Uso de anfetaminas, álcool ou outras drogas;
. Ausência de suporte familiar e presença de ambiente familiar conflituoso;
. Ausência de uma psicoterapia adjuvante à medicação.
Da Hiperatividade à Doença Mental: O Desenvolvimento da Criança e os Mecanismos de Adoecimento Psíquico.
Bom dia. Gostaria de agradecer o convite para falar de um assunto tão instigante, novo e controverso como a Psiquiatria Infantil. Como o tema de nosso encontro é o Déficit de Atenção e Hiperatividade, utilizarei esse tema como gancho para falar de algo que acredito ser mais relevante para quem trabalha com educação, que é como entender as manifestações variadas de comportamento da criança sob a perspectiva de seu desenvolvimento, sem criar rótulos ou diagnósticos prontos, mas procurando compreender o contexto no qual aquela criança com comportamento deturpado se insere e que conseqüências isso pode ter para seu desenvolvimento até a fase adulta.

O Transtorno de Déficit de Atenção e Hiperatividade (TDAH) é conceituado como tal apenas pelo Manual Diagnóstico Norte-americano (DSM-IV), que prevê 3 tipos: Desatento, Hiperativo-Impulsivo e Combinado, dependendo da predominância dos sintomas de Desatenção e Hiperatividade. Já no Código Internacional de Doenças da OMS, o CID-X, o transtorno hipercinético (relativo à hiperatividade) e o transtorno da atividade e atenção são conceituados em separado. Isso significa que o diagnóstico de TDAH, nos moldes utilizados hoje, só pode ser diagnosticado levando-se em conta o DSM-IV.

Então, vamos aos critérios diagnósticos do TDAH segundo a DSM-IV, para que os senhores possam ter uma idéia dos conceitos de Desatenção, Hiperatividade e Impulsividade.

A Desatenção, para que seja considerada como TDAH, deve ter no mínimo 6 das seguintes apresentações, por mais de 6 meses, portanto de caráter duradouro, e deve ter prejuízos para o funcionamento da criança. As crianças desatentas em geral são muito dispersas, cometem erros por descuidos, não conseguem manter por muito tempo a atenção, mesmo em atividades lúdicas, podem não responder, porquê não escutaram, ou são desobedientes, porquê não prestam a devida atenção às ordens, não concluem atividades que começaram, não conseguem se organizar, evitam tarefas que exijam esforço mental (como leituras, deveres, mas adoram TV, jogos), perdem seus objetos na escola e em casa, esquecem facilmente (pode acontecer da criança esquecer de responder p.ex. uma questão de prova, ou porquê não viu, ou porquê pulou e depois esqueceu de voltar).

Da mesma forma, a Hiperatividade e a Impulsividade precisam ser duradouras, ter grande influência na vida da criança e ter ao menos seis das seguintes apresentações: crianças que são inquietas, agitam as mãos e pés, não conseguem ficar paradas, abandonando suas cadeiras em sala de aula, têm brincadeiras arriscadas, predileção por brincadeiras perigosas, como escalar, saltar, ficam "a mil", falam muito e alto, gritam, etc. Em relacção à impulsividade, a criança costuma dar respostas precipitadas antes das perguntas terem sido completamente formuladas, não conseguem aguardar sua vez, são precipitadas, interrompem ou se metem em conversas ou assuntos dos outros, sendo consideradas mal-educadas e sem limites.

É importante frisar que esses sintomas devem ocorrer precocemente, antes dos 7 anos de idade, devem trazer prejuízos a dois ou mais contextos, p.ex. o escolar e familiar, e deve haver prejuízos mensuráveis, como notas baixas, dificuldades de aprendizado, de relacionamento com seus pares, de obediência aos pais, etc. É fundamental, como veremos mais adiante, excluir outros transtornos que possam cursar com sintomas de desatenção, hiperatividade e impulsividade.

Uma questão que se coloca, e os senhores devem estar se perguntando como fazer um diagnóstico baseado em sintomas tão comuns em crianças, é se esses sintomas possuem algum grau de especificidade que nos permita dizer com assertividade que essa ou aquela criança tem TDAH. De fato isso é complicado, pois a desatenção e a hiperatividade são sintomas que podem ser comuns a diferentes distúrbios psíquicos e médicos.

A hiperatividade, p.ex., pode estar presente em condições clínicas como o hipertireoidismo, doenças neurológicas, como a epilepsia, reações psicológicas comuns da infância, como a ansiedade de separação da criança em relação aos pais, reações a traumas ou ao estresse e transtornos mentais diversos, que vão da psicose e da esquizofrenia até os transtornos afetivos, como o transtorno bipolar, os transtornos ansiosos, o TOC, entre outros. Portanto, a hiperatividade é um sintomas comum, bastante difícil de ser avaliado e que exige do médico um amplo entendimento do contexto no qual aquela criança se insere.

O mesmo ocorre na desatenção. Talvez até mais difícil de avaliar do que a hiperatividade, a desatenção é um sintoma subjetivo que se traduz em dificuldades de aprendizado, esquecimentos, perdas de objetos, etc. A rigor, a desatenção só pode ser diretamente avaliada por testes neuropsicológicos capazes de medir a atenção. Portanto, quando dizemos que uma criança tem dificuldade de aprendizado por desatenção, essa é uma inferência empírica, por ser provavelmente a única explicação que encontramos no momento, a menos que se faça uma testagem neuropsicológica e isso fique comprovado. A desatenção está comumente presente nas psicoses, nos transtornos afetivos, na ansiedade e em outras condições de saúde.
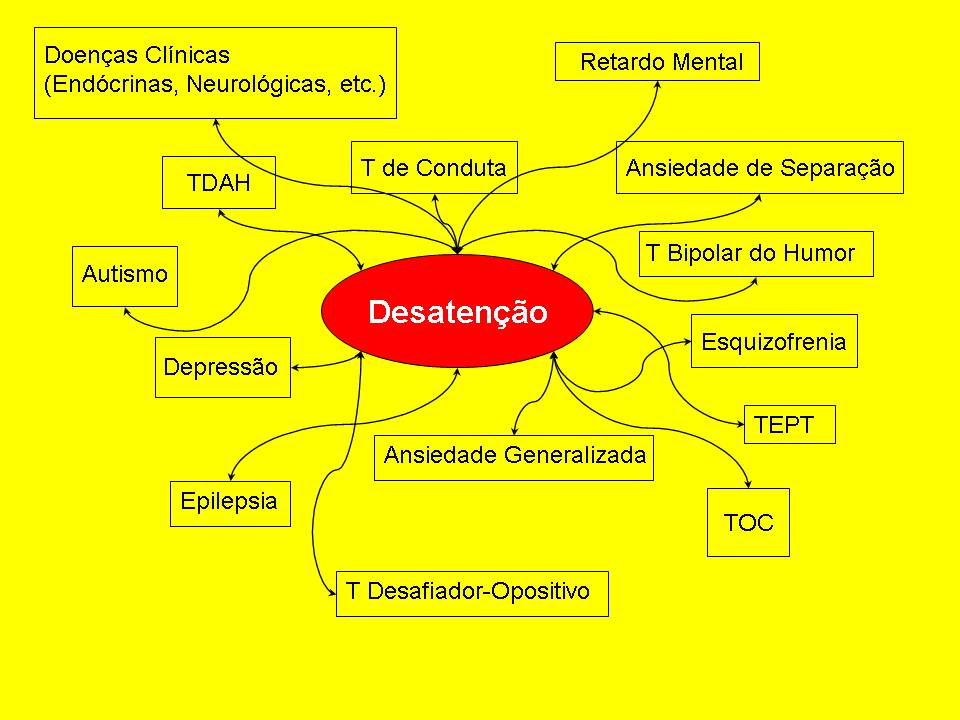
Essas considerações a respeito da desatenção e hiperatividade são paradigmáticas e servem de exemplo para alguns dos principais dilemas da psiquiatria. Qual o limite entre sintoma e doença? Em que momento consideramos que a freqüência e a intensidade dos sintomas passam a configurar um distúrbio? Isso pode ser algo arbitrário. Uns vão argumentar que depende do nível de mal-adaptação funcional e social do indivíduo, mas o que pode ser mal-adaptado para uns, não é para outros. Comparemos, p.ex., duas escolas, uma particular de classe rica e outra pública. Qual será a diferença do ponto de corte entre o que é normal e o que passa a ser patológico de uma para outra? Acredito que haja um consenso de que haverá diferenças. Portanto, definir estado de doença por lista de sintomas não é a melhor solução, mas isso nos remete a outro dilema da psiquiatria: quando falamos em doença mental, estamos falando de uma doença definida, ou seja, com fisiopatologia conhecida? Conhecemos seus mecanismos biológicos? Não, por isso mesmo evitamos em Psiquiatria falar em Doença e preferimos chamar de Transtorno. Como não conhecemos inteiramente a fisiopatologia, não sabemos se trata-se de uma doença definida ou se no grupo de doentes temos indivíduos que possivelmente tenham doenças distintas com apresentações muito semelhantes. Esse dilema persegue a psiquiatria desde sua origem, pois as doenças psiquiátricas são inicialmente definidas através dos sintomas e do comportamento. Todas as descobertas sobre a fisiopatologia, p.ex. da esquizofrenia, que melhor conhecemos, partiu do sintoma em direção à biologia, procurando entender as manifestações do comportamento sob o ponto de vista da neurociência. O terceiro dilema é conseqüência do segundo: se desconhecemos o exato mecanismo fisiopatológico, será que os tratamentos que utilizamos agem na questão central, ou, alternativamente, apenas tratam o sintoma? Será que estamos realmente influindo no curso da doença quando usamos precocemente o Metilfenidato (Ritalina), p.ex., ou estamos apenas melhorando a atenção e reduzindo o grau de hiperatividade? É claro que devemos tratar os transtornos, pois na pior das hipóteses estamos controlando sintomas que podem prejudicar a vida de uma pessoa, mas às vezes percebo que as promessas vão além disso. A verdade é que ainda conhecemos muito pouco para sairmos por aí com "verdades absolutas", por isso a necessidade de ouvirmos diferentes correntes de pensamento e sermos abertos a outros saberes sobre a doença mental, obviamente sem abrir mão da questão médica, que deve nos nortear.

Os objetivos desta palestra são que os senhores saiam daqui capazes de compreender que o adoecimento psíquico é um processo evolutivo multi-fatorial, com influências biológicas, psicológicas, familiares, sócio-econômicas e culturais. Portanto, é fundamental estar aberto a todos os aspectos que fazem parte do mundo de uma criança. Gostaria também que compreendessem um pouco o processo de desenvolvimento cerebral e a relação entre mente e cérebro, pois isso tem implicações para a origem das doenças mentais. E, ao final, apresentarei um modelo desenvolvido por uma célebre neurocientista, uma das maiores dos nossos tempos, a Dra Nancy Andreasen, sobre a causa dos transtornos mentais, baseado numa abordagem bio-psico-social, integrando biologia, psicologia e sociedade.

Preocupo-me muito com certas dicotomias criadas, talvez a partir de equívocos históricos da psiquiatria, mas também conseqüências dos dilemas que antes mencionei. Essas dicotomias, falsas dicotomias, dificultam e complicam a vida daqueles que sofrem de uma doença mental.

Elas podem decorrer de um entendimento empobrecido do que seja adoecimento psíquico, em parte por uma visão reducionista dos manuais diagnósticos. Quando comecei minha residência de psiquiatria no Instituto Philippe Pinel e fui apresentado ao CID-X e DSM-IV, passei a achar que tudo o que havia aprendido na faculdade sobre psicopatologia corria o risco de se reduzir a uma simples "receita de bolo", através da qual qualquer pessoa poderia fazer um diagnóstico. Pois esse é o maior risco dos manuais diagnósticos. Eles foram criados com o intuito de uniformizar os critérios em diferentes nações e culturas, permitir a pesquisa e contribuir para o avanço da ciência, na medida em que estabelecem uma metodologia menos heterogênea. Entretanto, na prática clínica e trazendo-os para a realidade do indivíduo, corre-se o risco de ser reducionista e concreto. Alerto para o que hoje considero uma “DSMização” da psiquiatria, com médicos muito presos aos critérios diagnósticos e menos atentos ou abertos às demais questões do indivíduo para além do sintoma. Isso pode mergulhar a psiquiatria num abismo, fazendo-a perder seu caráter humano e a capacidade de entender o indivíduo em seu contexto sócio-cultural.

A primeira dicotomia é Mente x Cerebro. O que é considerado cerebral ou neurológico é legítimo, real, já que o que vem da mente é considerado vago, abstrato, menos real. Isso traz um sofrimento grande para aqueles que têm uma doença mental e são obrigados a ouvir "você não tem nada", "é da sua cabeça, vê se acaba com isso" ou "é frescura, falta de ter o que fazer". Desde o período Neolítico a mente é considerada parte do cérebro. Foram encontrados crânios desse período com marcas de trepanação (furos no crânio), feitos para liberar os espíritos diabólicos, tidos como causa das doenças mentais. A mente é parte do cérebro, produto de suas atividades a nível molecular, celular e anatômico. Hipócrates fez a seguinte afirmação, considerando o cérebro como arcabouço de nossas emoções e pensamentos. "O Homem precisa saber que do cérebro, e apenas do cérebro, surgem nossos prazeres, alegrias, gracejos e risadas, bem como nossas tristezas, dores, desgostos e medos. Através dele, em particular, nós pensamos, enchergamos, ouvimos...". Portanto, não faz nenhum sentido separar a mente do cérebro, pois mesmos os limites cerebrais entre emoções, pensamentos e funções mais neurológicas são imprecisas e ainda não totalmente conhecidas. Fala-se, p.ex., que o cerebelo, parte do cérebro tida como responsável pela nossa motricidade, teria uma influência na maneira como encadeamos nossas idéias.

Outra falsa dicotomia é a Farmacoterapia x Psicoterapia. Ela leva a uma outra dicotomia muito mais difícil de ser desfeita, a Biologia x Psicologia. Ela parte de um raciocínio lógico baseada na dicotomia cérebro x mente: se a doença é mental, deve ser tratada com psicoterapia, se é física ou está no cérebro, precisa de medicamentos que atuem no cérebro. Isso representa a dificuldade em reconhecer ou o desconhecimento de que psicoterapias também agem no cérebro, ensinando-o novas formas de resposta e adaptação, que são traduzidas em mudanças na maneira como pensamos, sentimos e agimos. Isso é conseqüência da plasticidade cerebral, que abordaremos mais adiante. Portanto, a psicoterapia é tão biológica quanto as medicações e a responsabilidade dos psicoterapeutas não deve ser menor do que a dos médicos nesse sentido.

A terceira dicotomia, essa desmantelada mais recentemente, é a Gene x Ambiente. A primeira pergunta é se a doença mental é genética ou ambiental. Porquê "ou" e não "e"? Depois é a crença de que sendo a doença genética, pouco temos a fazer, sendo ambiental, podemos tratá-la ou mesmo curá-la. E pior ainda é o pensamento de que o que é genético é físico, biológico, veradeiro. O que é ambiental é porquê a pessoa não foi forte o suficiente para evitar a doença, deve-se a uma fragilidade ou defeito moral ou a uma dificuldade pessoal em lidar com os problemas.

A maior parte das doenças, inclusive as mentais, são causadas por uma combinação de fatores genéticos e ambientais. Isso é mais fácil de entender pegando como exemplo a doença coronariana. Ninguém discute que existe um componente hereditário, mas que hábitos como fumar, sedentarismo, alimentação e estresse influenciam muito no adoecimento. Quando vemos o percentual de concordância de doença entre gêmeos idênticos, que têm o mesmo material genético, vemos que esse percentual é de 40%. Ou seja, 60% são devidos a fatores ambientais. Em geral, gêmeos idênticos têm apenas 50% de concordância para transtornos mentais, ressaltando a importância dos fatores não-genéticos.
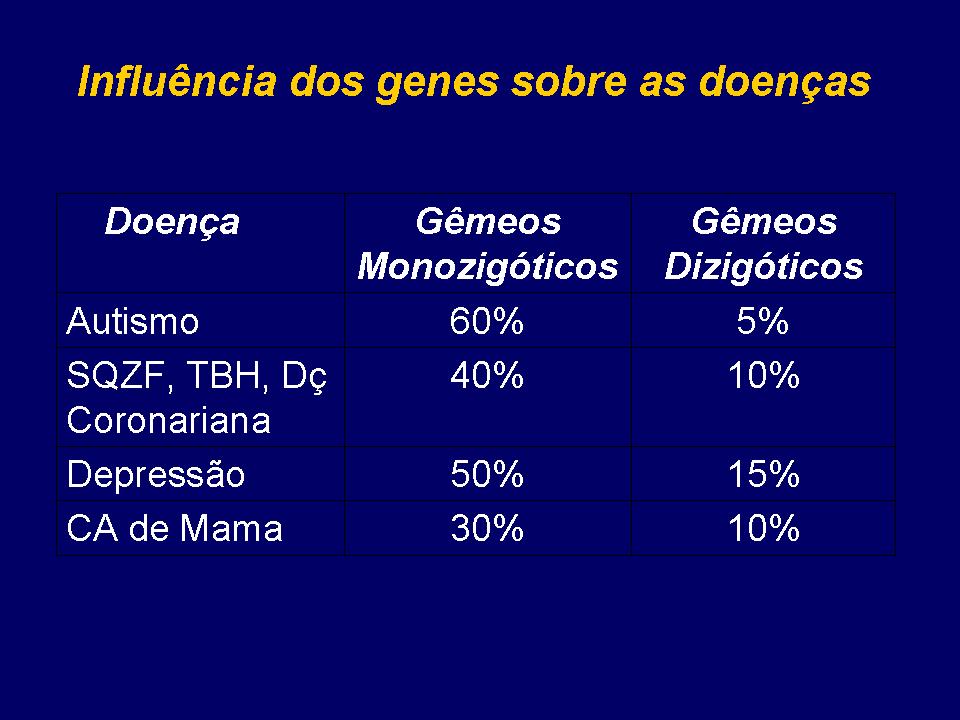
Outro aspecto importante é que os genes, assim como o cérebro, são plásticos, ou seja, podem ser influenciados pelo ambiente a se expressarem mais ou menos. Por exemplo, na vigência de uma medicação que bloqueie alguns receptores, eles podem determinar que a célula produza mais receptores para compensar a inutilidade daqueles que estão bloqueados. Não se sabe exatamente como os genes atuam em resposta ao ambiente, mas sabe-se que o ambiente pode influenciar muito a expressão gênica, o que nos livra do determinismo genético e explica em parte a diferença entre gêmeos idênticos quanto a concordância das doenças.

Para que os senhores compreendam melhor o modelo etiológico das doenças mentais, é necessário abordarmos o Desenvolvimento Cerebral.

Essas são as fases principais do desenvolvimento do Sistema Nervoso Central: formação neuronal, migração neuronal, proliferação de dendritos e axônios, sinaptogênese ou geração das sinapses, mielinização, que é a produção da bainha de mielina, poda das sinapses e apoptose ou morte celular programada. Falarei de cada uma dessas fases.
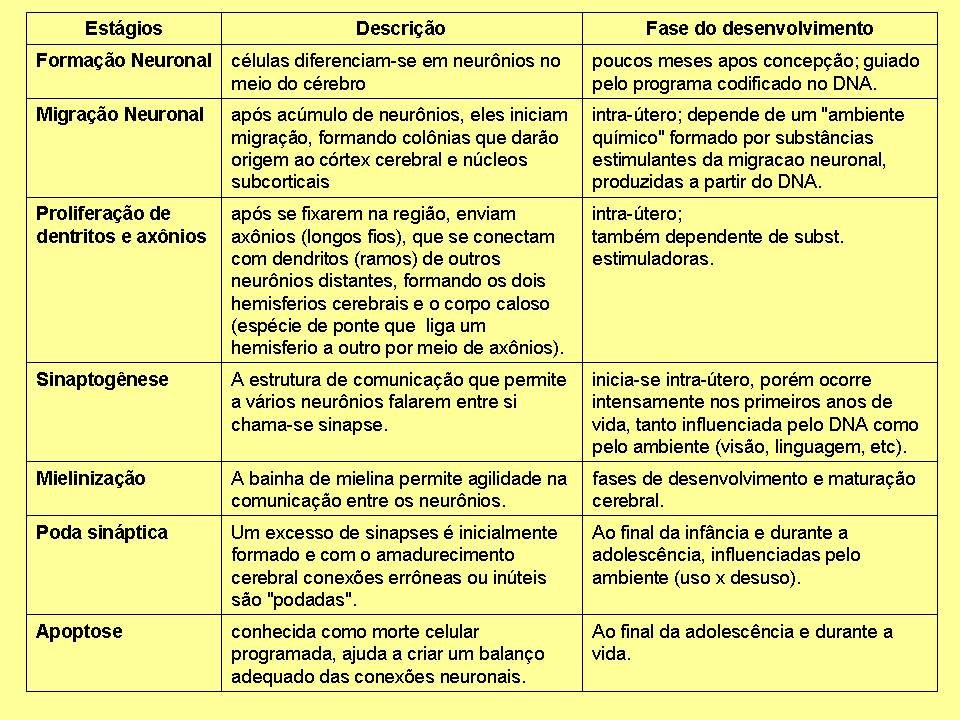
Os neurônios são inicialmente formados no meio do cérebro, através de células-tronco que se diferenciam em neurônios. Após acúmulo de um emaranhado de neurônios, eles iniciam uma migração, formando novas colônias, que lentamente darão origem aos hemisférios cerebrais, córtex cerebral e núcleos da base do cérebro. Esse processo ocorre no desenvolvimento intra-útero, através de substâncias químicas produzidas pelo DNA que estimulam a diferenciação e migração neuronal.
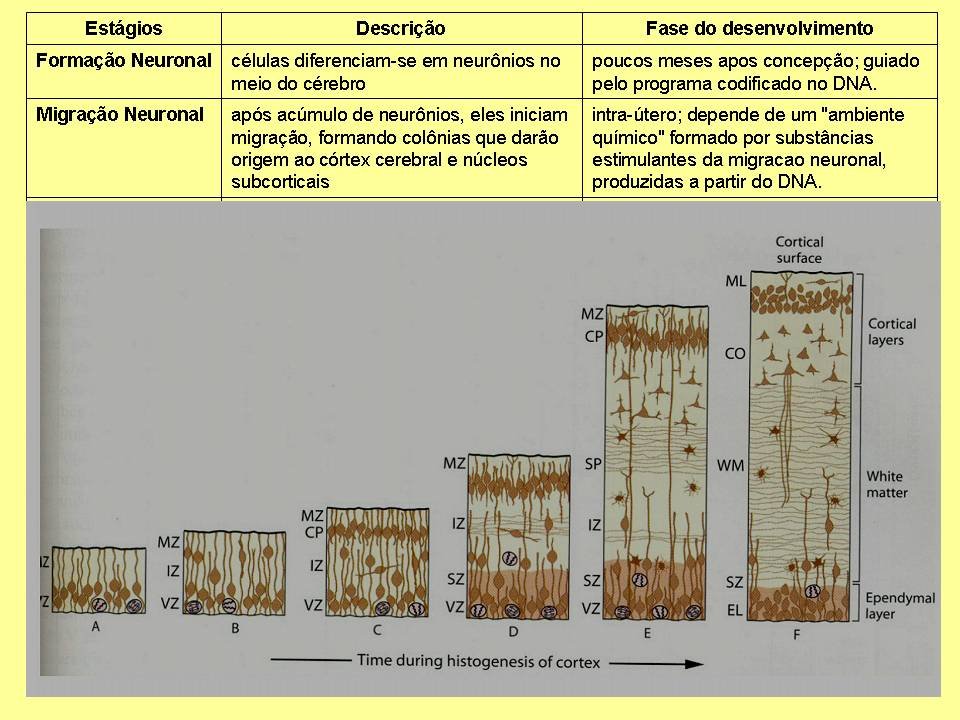
Ainda durante o desenvolvimento intra-útero, após se fixarem, os neurônios enviam longos fios para se conectarem uns aos outros, é o que chamamos de axônios (cada neurônio tem um axônio). Os axônios ligam-se aos dendritos, que são ramificações mais curtas e mais próximas do corpo celular do neurônio. Com a progressão dessas formações axônicas e dendríticas, o cérebro fica repleto de fibras (que são o conjunto de axônios e dendritos), que cruzam o cérebro como grandes rodovias, ligando diferentes regiões e passando de um hemisfério a outro através de uma ponte de ligação conhecida por corpo caloso. É razoável imaginarmos que qualquer interferência nesse processo de desenvolvimento vai acarretar em distúrbios neurológicos graves, já que prejudicará a formação de grande parte da anatomia cerebral.
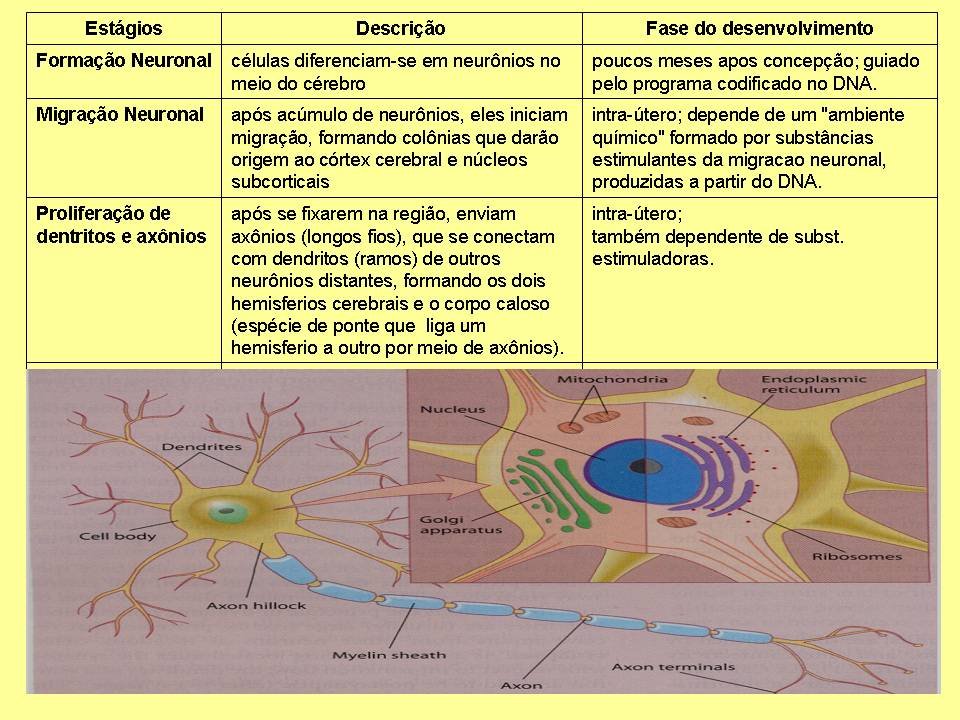
Essa foto é de um neurônio de rato na fase intra-útero, mostrando o corpo celular e suas inúmeras ramificações (dendritos e axônio).
A fase mais importante para a psiquiatria é a sinaptogênese. Ela inicia-se no período intra-útero, mas ocorre profusamente nos primeiros anos de vida, influenciada pelo DNA, mas também pelo ambiente. É o que ocorre durante o desenvolvimento da visão, do tato, da linguagem, etc. Depende muito dos estímulos ambientais para que ocorra de forma saudável. As sinapses são estruturas que permitem um neurônio "conversar" com outro. Como eles não se tocam, a sinapse transforma o estímulo elétrico que chega pelo axônio em estímulo químico, produzindo substâncias que são liberadas na fenda sináptica e são captadas pelos dendritos, dando sequüência a comunicação. A mielinização é a produção da bainha de mielina por células da glia, que possibilitam a transmissão rápida do estímulo elétrico pelo axônio. São capas de mielina que circundam o axônio e deixam um espaço entre elas para que o estímulo elétrico salte de um espaço a outro, acelerando a transmissão.
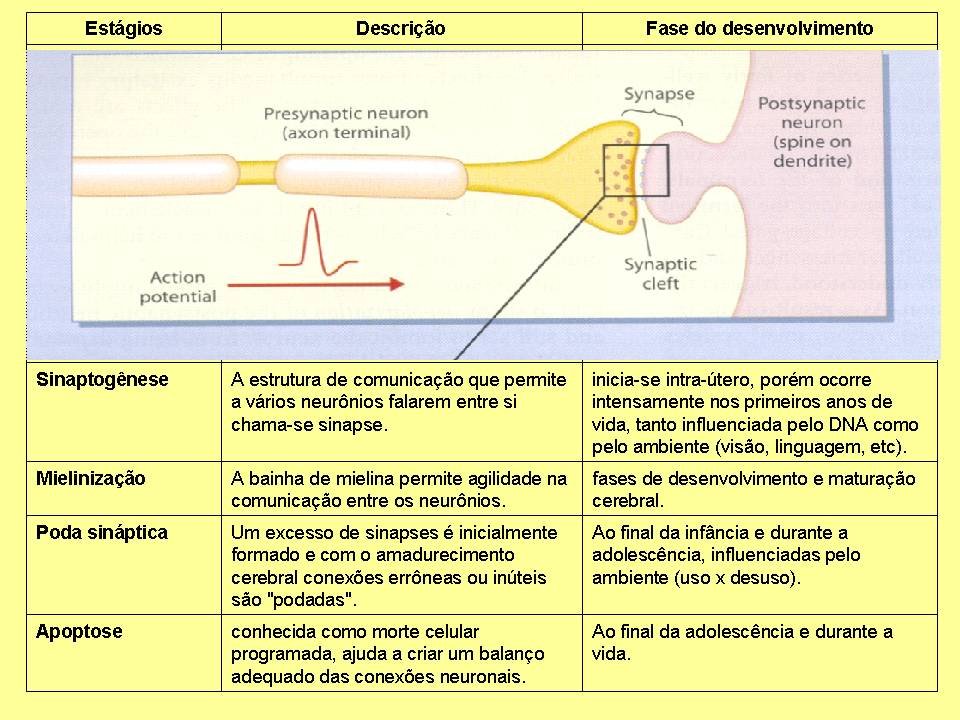
Outra fase de crucial importância para entendermos a origem das doenças mentais é a poda sináptica. Inicialmente há um excesso de produção de sinapses, algumas mostrar-se-ão desnecessárias durante o processo de amadurecimento cerebral e serão podadas. Como uma grande árvore que precisa ser podada para não comprometer outras estruturas. Esse processo de poda ocorre a partir dos 2 anos de idade e se extende até o final da adolescência, aos 21 anos, quando se encerra o processo de desenvolvimento cerebral. Esse processo é altamente influenciado por estímulos ambientais, mais ou menos como a lei do "uso-desuso". Se determinadas sinapses são muito usadas, elas ficam, as que não têm função são podadas. Diferentemente das fases mais precoces do desenvolvimento cerebral, problemas com as fases de sinaptogênese e poda sináptica não vão gerar prejuízos para a anatomia cerebral, mas podem acarretar em alterações das funções cerebrais, ou seja, a maneira como as diferentes regiões cerebrais "conversam" entre si. Como as funções superiores, como a linguagem, o raciocínio, a emoção, os sentimentos, a capacidade de concentração, a memória, entre outras, são as que se desenvolvem mais tardiamente, influências que prejudiquem a formação e poda das sinpses podem prejudicar essas funções na infância, juventude e vida adulta.
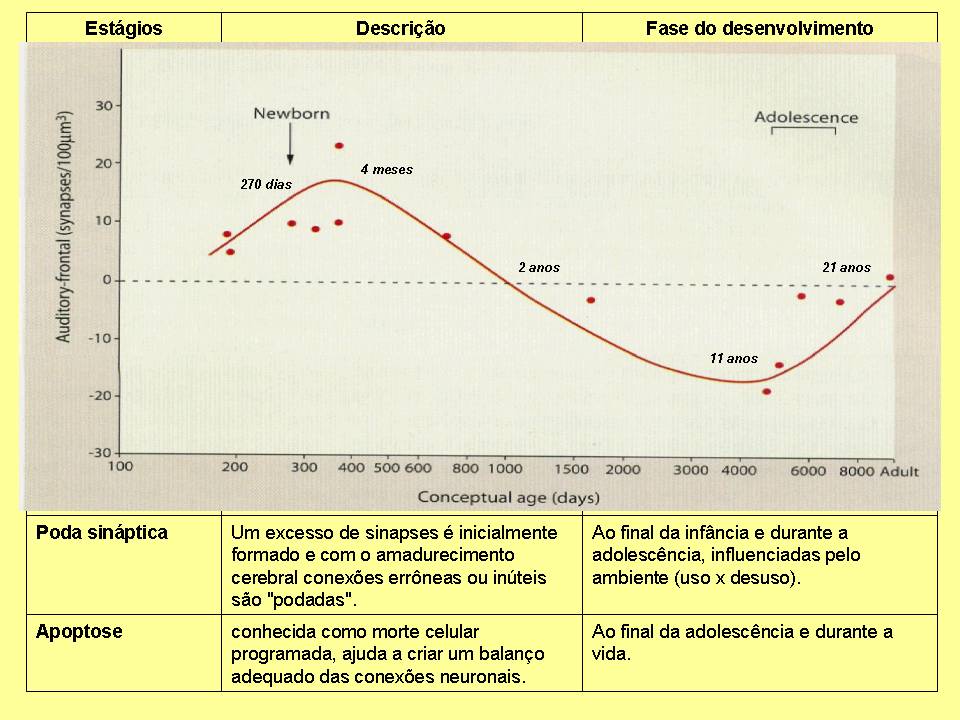
Para exemplificar o processo de poda sináptica, temos uma foto à esquerda de um neurônio de rato em fase intra-útero e à direita na fase adulta. Percebam como o neurônio da esquerda tem mais ramificações, logo mais sinapses, do que o neurônio da direita, já com algumas sinapses podadas e, portanto, com menos ramificações.
Esse processo de sinaptogênese e poda sináptica faz parte do conceito de Plasticidade Cerebral, que é a capacidade dinâmica do cérebro se moldar de acordo com o ambiente e suas experiências, criando mudanças que serão guardadas para uso posterior, tornando o indivíduo progressivamente mais adaptado ao meio. Esse conceito vem desde 1949, após observação feita por Donald Hebb de que a capacidade para aprender novas informações advinha de alterações a nível celular, com fortalecimento das conexões sinápticas. Neurônios que são disparados juntos a partir de um estímulo, permanecem juntos, unidos por conexões mais fortes. Sempre que aquele estímulo aparecer, o cérebro dispara o mesmo conjunto de neurônio, associando assim o estímulo a um "caminho" neuronal já trilhado, permitindo as diversas associações. A memória é o maior exemplo da nossa capacidade de plasticidade cerebral, mesmo após encerrado o desenvolvimento. Mesmo na fase adulta somos capazes de novas memorizações, que são traduzidas a nivel celular em novas conexões sinápticas e fortalecimento das conexões já existentes. Daí a importância de estarmos sempre exercitando nossa memória através de leitura e raciocínio.

Nessa ilustração, um exemplo da capacidade de plasticidade. Quando aprendemos um instrumento, diferentes áreas do cérebro se remodelam e se adaptam, como as áreas responsáveis pela visão, tato, motricidade e audição.

David Hubel e Torstem Wiesel ganharam o prêmio Nobel por adicionar ao conceito de plasticidade cerebral dois conceitos importantes: Período Crítico e Aprendizado Atividade-dependente.

Período Crítico é aquele período crucial, durante o qual o estímulo ambiental é fundamental e tem que existir em quantidade suficiente para o completo desenvolvimento de uma determinada função (p.ex, visão, audição, tato e linguagem precisam do estímulo ambiental para se desenvolverem). Isso explica porquê crianças aprendem línguas mais facilmente do que adultos e porquê adultos, apesar de se esforçarem muito, têm sotaque, enquanto crianças não. O aprendizado nesse caso é possível fora do período crítico, mas algumas qualidades (ausência de sotaque) não serão alcançadas após esse periodo. Um filme fabuloso de Werner Herzog, "O Enigma de Kaspar Hauser", serve de exemplo e é mandatório para aqueles que trabalham com educação e saúde mental. Trata-se de uma história, baseada em fatos reais, de um rapaz que é criado em um porão, sem qualquer estímulo, e solto na vida adulta em uma cidade do interior da Alemanha, virando a atração principal da cidade e sendo criado pelos moradores. Sem conseguir desenvolver direito a linguagem e com dificuldade para experimentar emoções, termina sendo discriminado pela maioria, que o consideram uma aberração humana. Após sua morte, é autopsiado e médicos acreditam ter descoberto a razão anatômica de seu cérebro para aquele comportamento.

Essa figura serve de ilustração para um exemplo que dou a seguir. Uma criança que perde uma visão ao nascer forma, em ambos os hemisférios, áreas de representação visual a partir de um único olho. Caso perca a visão após o período crítico, essa suplência não ocorrerá.
O conceito de Aprendizado Atividade-dependente explica as mudanças que podem ocorrer no cérebro a partir das experiências ambientais, psicológicas ou biológicas. É como atuam os tratamentos farmacológicos e psicoterápicos, p.ex. É como traumas da vida podem gerar memórias irreversíveis.

Portanto, essa frase é verdadeira: "Nós podemos mudar quem e o que somos pelo que vemos, ouvimos e dizemos". Terapias psicológicas ajudam as pessoas a reformular suas respostas emocionais e cognitivas e essa modulação é consequência de processos biológicos no cérebro. Uma medicação, eliminando alguns sintomas, p.ex., a impulsividade, pode ajudar a pessoa a ter outra postura diante da vida e com isso reformular suas atitudes, uma forma de aprendizado atividade-dependente. Esse princípio também explica como injúrias físicas ou psicológicas precoces, durante períodos críticos, podem afetar o cérebro, como, p.ex., a exposição exagerada e precoce à TV e a exposição às cenas de violência.

Essa é na minha opinião a grande relação entre transtorno mental e desenvolvimento e plasticidade cerebral. Na infância e adolescência, momento de maior influência ambiental sobre o desenvolvimento cerebral, a ocorrência de traumas psicológicos, infecções graves do SNC, como meningites e encefalites, traumatismos cranianos, exposição a toxinas ou outros eventos físicos ou psicológicos podem afetar o equilíbrio do desenvolvimento cerebral normal, tornando a criança predisposta a desenvolver algum distúrbio mental no futuro. Os genes de susceptibilidade a uma determinada doença podem ser ativados por eventos ambientais e desencadear um processo de adoecimento.

Um exemplo atual de como o meio pode produzir doença é o Bullying. Bullying é um evento muito comum entre crianças e adolescentes e acontece na maioria das vezes na escola. Trata-se de agressões intencionais praticadas por estudantes que causam humilhação a outros, colocando apelidos, estigmatizando, ofendendo, zoando, excluindo, intimidando, ferindo colegas que em geral apresentam algum sinal de vulnerabilidade (obeso, com acne, ingênuo, infantil, com maior dificuldade de aprendizado). O Bullying envolve, além do agressor (um tipo autoritário, arrogante, acostumado a usar do poder e da intimidação para conseguir vantagens ou simplesmente para se exibir), um expectador, que nem sempre apóia a agressão, mas que indiretamente a estimula. Os agressores podem vir de famílias desestruturadas, com pobre envolvimento afetivo, têm pouca supervisão dos pais e estão acostumados a um ambiente familiar onde o comportamento explosivo ou agressivo é usado para solucionar problemas.

Um estudo em Portugal mostrou que até 22% dos alunos de 6 a 16 anos já foram vítimas de Bullying, a maioria no pátio da escola, já que os agressores sempre procuram os momentos livres de inspetores e professores para agir. Esse tipo de abuso psicológico, e às vezes físico, pode trazer sérias conseqüências para a vítima, desde a queda no rendimento escolar, até a sintomas depressivos, fobia escolar e suicídio.

Esse é o modelo de Nancy Andreasen para o Desenvolvimento das Doenças Mentais. A causa, como já frisamos, é multi-fatorial, envolvendo de aspectos genéticos e expressão gênica até afecções virais, traumas de parto, fatores nutricionais e estressores psicológicos. Esses fatores atuariam de diferentes maneiras sobre a estrutura e função cerebral, afetando o seu desenvolvimento, provocando alterações plásticas ou químicas. As alterações sobre estruturas e funções cerebrais modificariam o funcionamento de funções mentais como a memória, a emoção, a linguagem, a capacidade de atenção e até a consciência. Com algumas de suas funções mentais prejudicadas, a pessoa passaria a agir e responder ao ambiente, dentro de um contexto particular de vida (que é unico), com sintomas e comportamentos diferentes ou desviantes, ora considerados patológicos. A reunião desses sintomas e sinais, que comporão a síndrome mental, poderá servir de diagnóstico para uma doença mental específica (depressão, esquizofrenia, TDAH, etc). Portanto, percebam mais uma vez, que os sintomas na psiquiatria são epifenômenos, produtos de uma interação complexa do meio com as funções mentais alteradas, essas últimas sim, aquelas que darão pistas para a descoberta da fisiopatologia das doenças.

Alguns fatores de risco são conhecidos para algumas doenças mentais, como a esquizofrenia, p.ex., que já conta com estudos de coorte (baseado em uma população definida). Entretanto, muitos desses fatores podem ser relacionados a outras doenças mentais. A lógica é a mesma que apresentei no slide anterior, o fator de risco influenciando as estruturas e as funções cerebrais, através de alterações provocadas durante o desenvolvimento do SNC. Na vida pré-natal, infecções maternas virais ou bacterianas por influenza, rubéola, herpes, entre outras, podem aumentar o risco de doenças mentais. Kinney relacionou em um estudo a experiência de morte do esposo e eventos catastróficos durante a gestação ao risco aumentado de desenvolver esquizofrenia.

No período perinatal e neonatal podem ocorrer complicações da gravidez, crescimento fetal anormal e complicações do parto que são fatores de risco para o desenvolvimento de transtornos mentais ao longo da vida.

Durante o desenvolvimento da criança, pequenas manifestações, que geralmente passam despercebidas pela infância, têm sido associada a esquizofrenia quando presentes em filhos de pais esquizofrênicos, como comprometimento motor fino na primeira infância, déficit de atenção e processamento na segunda infância e déficits cognitivos na adolescência, além de desajuste social e do comportamento. Desajuste emocional e social na infância foram considerados por outro estudo como marcadores mais gerais para vários outros transtornos mentais na idade adulta.

Certamente que genes interagem com o ambiente, mas desconhecemos os mecanismos de ativação genética a partir de experiências ambientais, mas especula-se que fatores ambientais possam "despertar" genes de susceptibilidade a várias doenças.

Diante desses aspectos, é necessário ampliarmos o nosso conceito de vulnerabilidade e aprender a reconhecer os problemas da infância e juventude e entendê-los melhor. Não basta fazer um diagnóstico e prescrever um tratamento, acreditando que esse ou aquele problema vá se resolver. Ele pode evoluir de diferentes maneiras e ainda contar com influências negativas de um tratamento mal-indicado, que futuramente trará mais problemas para a pessoa.

Kim-Cohen publicou um estudo que mostrou que quase 75% dos adultos com algum transtorno psiquiátrico aos 26 anos tinham um transtorno diagnosticável na infância, metade deles entre 11 e 15 anos de idade. Os diagnósticos da infância não necessariamente correspondiam ao da fase adulta. Seria o equivalente ao que ocorria na década de 70, quando criancas, hoje adultos com transtornos diversos (depressão, esquizofrenia, transtorno bipolar), eram diagnosticadas como disrítmicas e eram tratadas com anticonvulsivantes. Uma previsão alarmante feita por Kessler é que até os 16 anos, 40% dos adolescentes terão tido um ou mais transtornos psiquiátricos e que crianças ou adolescentes com história psiquiátrica são 3 vezes mais propensos a serem diagnosticados na idade adulta com algum distúrbio mental do que aqueles sem história prévia.

Para finalizar, gostaria de ressaltar a importância do entendimento abrangente do sintoma psiquiátrico dentro do contexto sócio-familiar, dizer que os instrumentos psiquiátricos, como as classificações e manuais de diagnóstico, são insuficientes para uma boa prática clínica e que os sintomas na criança são mutáveis e não podem ser avaliados transversalmente. Quero dizer aos senhores que o sintoma na psiquiatria não é doença-específico, que delírio e alucinação não significam necessariamente esquizofrenia e hiperatividade e desatenção não significam sempre TDAH.

Os tratamentos precisam ser bem indicados. O que pode ser bom para um, pode não ser para todos. Precisamos individualizar encaminhamentos e tratamentos. Mas não devemos deixar de examinar a situação de uma criança com problemas. Devemos garantir a essa criança uma avaliação ampla, devemos envolver os pais e outros familiares e zelar pelo ambiente dessas crianças, longe de preconceitos, cultivando a boa convivência e a amizade entre seus pares.
Muito obrigado!
Palestra apresentada pelo Dr. Leonardo Figueiredo Palmeira em 26 de Abril de 2006 na Secretaria de Educação de São Gonçalo - Rio de Janeiro.