Programa Sem Censura Especial (01/12/09) - Esquizofrenia e Assistência Psiquiátrica no Brasil.
Fui convidado pela jornalista Leda Nagle para participar de um debate sobre assistência psiquiátrica no Brasil. Ela decidiu dedicar um programa inteiro ao assunto e convidou também o poeta Ferreira Gullar, que tem um filho esquizofrênico e já escreveu diversos artigos sobre o tema em jornais e revistas, o deputado federal Germano Bonow, conhecedor da política de saúde mental e que tem sido uma das poucas vozes a respeito na Câmara dos Deputados, e o artista plástico Vitório Gheno, cuja a filha é esquizofrênica e está internada há vários anos em uma clínica em Porto Alegre com um quadro grave.
É um debate de alto nível, enriquecedor para aqueles que querem conhecer melhor a política de saúde mental do Brasil. Assista!
Short-cuts: maconha afeta fertilidade masculina.
Vejam a matéria que foi publicada na Folha de São Paulo no último dia 19. Mais uma evidência de que a maconha não é uma droga tão inócua como muitos pregam por aí. Já discutimos aqui no blog o papel que a maconha tem na psicose, em particular na esquizofrenia. Este estudo da USP mostra outra consequência danosa à saúde, mesmo para aqueles que usam a droga de forma recreativa. Leiam!
Folha de S Paulo - 19/11/2009
A maconha altera a produção de espermatozoides e tem impacto na fertilidade do homem, aponta uma pesquisa da USP (Universidade de São Paulo) que ainda está em andamento. Os dados preliminares, baseados na análise de 32 homens, foram divulgados durante o Congresso Brasileiro de Urologia, que aconteceu na semana passada em Goiânia.
Segundo o urologista Jorge Hallak, coordenador da Unidade de Toxicologia Reprodutiva e de Andrologia da USP, com o consumo de maconha os espermatozoides mudam de formato e perdem a mobilidade, dificultando a fecundação.
"Basta consumir a droga uma vez por semana para ocorrer a alteração dos gametas", alerta o médico, que acompanha um grupo de usuários de maconha há sete anos.
Uma linha de pesquisa parecida tem sido desenvolvida pela Universidade Queen, de Belfast, na Irlanda do Norte. Os pesquisadores examinaram o efeito da THC -a substância ativa da maconha- no esperma e verificaram que, além de dificultar a chegada do sêmen ao óvulo, a maconha prejudica outras funções do esperma, como a habilidade de romper a camada protetora do óvulo.
Hallak também desenvolve pesquisas sobre o impacto da poluição na produção de espermatozoides, principalmente nos do cromossomo Y. Ele afirma que homens que trabalham nas ruas e inalam muita poluição têm uma maior concentração de radicais livres de oxigênio no sangue, o que também prejudica a fabricação de espermatozoides de qualidade.
De acordo com o médico, é possível amenizar os efeitos da maconha e da poluição nos espermatozoides com antioxidantes. "Vitaminas como a E e a C podem melhorar a qualidade do espermatozoide. Mas o tratamento dura em média sete meses", afirma.
Internação involuntária no Brasil: proibida quando necessária?
Neste último mês assistimos a notícias e debates na mídia sobre a internação involuntária de pacientes psiquiátricos. O caso mais recente, do rapaz viciado em crack que estrangulou a namorada, ficou nacionalmente conhecido depois que o pai do garoto afirmou em entrevistas que tentou diversas vezes interná-lo, mas que as clínicas alegavam impedimento, porque a internação involuntária seria proibida por lei.
A internação involuntária, contra a vontade do paciente, é comum na psiquiatria quando o paciente não possui consciência de sua doença ou do estado de gravidade, mas precisa ser hospitalizado para sua proteção e tratamento. Esta realidade atinge não só dependentes químicos, como também portadores de doenças psiquiátricas, como a esquizofrenia e o transtorno bipolar.
As famílias procuram emergências psiquiátricas ou hospitais gerais sem saber como lidar com o problema e não raro encontram barreiras para uma internação quando o paciente se recusa a ficar. O que muitos desconhecem é que a lei nº 10.216, de 06 de abril de 2001 (Leia a íntegra da lei), prevê três tipos de internação, dentre elas a involuntária:
- Internação voluntária – quando o paciente concorda em ficar internado, devendo assinar um termo de consentimento no ato da admissão.
- Internação involuntária – quando uma terceira pessoa solicita a internação à revelia do paciente, devendo o Ministério Público ser comunicado pelo hospital no prazo de 72 horas.
- Internação compulsória – contra a vontade do paciente e por determinação da Justiça.
A internação psiquiátrica voluntária ou involuntária só pode ser determinada pelo médico devidamente habilitado e registrado no CRM. O médico avaliará, dentre outras coisas, se o estado mental do paciente oferece risco a si próprio ou a terceiros, a principal prerrogativa para uma internação involuntária. Um dos problemas é que a avaliação do risco é subjetiva e depende do julgamento do profissional, que muitas vezes colide com a opinião da família. Podemos especificar três tipos de risco:
Risco iminente à vida – casos em que o paciente é violento contra si próprio (auto-agressão, suicídio, overdose de drogas) ou contra terceiros, quando não aceita se alimentar ou ingerir líquidos ou quando ameaça o lar (atear fogo na casa, destruir móveis, p.ex.).
Risco social – quando o paciente se expõe a situações que levam a riscos potenciais à vida ou à integridade por falta de autocrítica ou de controle do comportamento, como fugas repetidas de casa, frequentar locais violentos, envolver-se com marginais ou traficantes, promiscuidade, brigas ou discussões na rua, etc.
Risco à saúde – quando protelar o tratamento traz consequências negativas para a saúde mental e física do paciente. Todos os pacientes em crise se enquadram neste tipo de risco, pois o prolongamento de sintomas agudos de qualquer doença mental pode prejudicar a recuperação posterior do paciente, trazer complicações médicas e interferir com o funcionamento social e familiar.
O que vemos acontecer na prática é que o SUS não tem condições de absorver a demanda de internações nos três níveis de risco e acaba atendendo somente os casos mais graves, ainda assim com falhas. Muitas famílias precisam recorrer à Justiça para terem assegurado o direito à internação de seu familiar, tornando-a compulsória.
Por outro lado, os dispositivos criados pelo poder público para serem alternativos aos hospitais psiquiátricos, como os CAPS (Centros de Atenção Psicossocial), não oferecem estrutura para lidar com toda a complexidade da crise. Como são serviços abertos e facultativos, dependem da aceitação do paciente. Como fazer com que um paciente, que recusa terminantemente o tratamento, frequente o CAPS?
As famílias sentem-se abandonadas nesses momentos, pois não têm o preparo adequado para lidar com o paciente em crise e não encontram orientação, apoio e tratamento nos serviços especializados. A reforma psiquiátrica trouxe avanços, porém o fechamento de leitos em asilos e manicômios sem a criação de novos leitos em hospitais gerais e psiquiátricos habilitados expõe a vida de pacientes em crise e de sua família e reverbera em falsos mitos como este: de que não é permitido internar alguém contra vontade.
E você, o que pensa a respeito? Participe, deixe aqui seu comentário!
"Entendendo a Esquizofrenia" na Bienal do Livro 2009.
No sábado, 19 de outubro de 2009, estivemos presentes na Bienal do Rio para um bate papo com os leitores do livro "Entendendo a Esquizofrenia - Como a família pode ajudar no tratamento?", lançado em abril deste ano. O encontro aconteceu no stand da editora Interciência. Na foto os autores Leonardo Palmeira e Maria Thereza Geraldes com o diretor da editora Rodrigo Nascimento (ao centro).
Os autores do livro, Ana Beatriz Bezerra, Maria Thereza Geraldes e Leonardo Palmeira, têm muitos motivos para comemorar. O livro aparece como o mais vendido sobre o tema e o Portal Entendendo a Esquizofrenia acumula mais de 10 mil acessos por mês. Estamos conseguindo atingir nosso objetivo de levar informação acessível e de qualidade a um maior número de famílias e pessoas envolvidas com a esquizofrenia.
Os autores com os funcionários da editora Interciência.
E mais funcionários, que sempre nos receberam com muito carinho. Nosso muito obrigado!
Por que pacientes negam a doença e se recusam a fazer o tratamento?
Você sabe o que é insight?
A palavra insight pode ter vários significados. Na teoria psicanalítica ela corresponde ao nível de autoconhecimento da pessoa, de seus desejos e motivações inconscientes. Pessoas com bom insight compreendem melhor seus sentimentos, conhecem melhor as causas de seus problemas e têm maior consciência de como são percebidas pelas outras pessoas. Porém, utilizaremos o significado mais restrito da palavra insight, que é o reconhecimento pelo indivíduo de sua patologia. Pacientes com algum distúrbio psiquiátrico frequentemente negam a sua doença, subestimam a importância dos sintomas e o impacto que eles têm na sua vida e não tomam medidas para sua proteção, recusando o tratamento.
A falta de insight é particularmente comum na esquizofrenia e os motivos para isso ainda não são bem conhecidos. Insight não é uma característica dicotômica (ter ou não ter), mas uma dimensão em que podem existir diferentes graus de insight, entre a negação completa de uma doença até sua total aceitação. Podemos descrever os seguintes estágios:
I. Negação completa da doença, de seus sintomas e da necessidade de tratamento.
II. Negação da doença, mas aceitação de alguns sintomas vagos ou inespecíficos, como nervosismo, mal estar, insônia, com concordância parcial em fazer o tratamento (com o objetivo de aliviar os sintomas reconhecidos).
III. Aceitação da doença e do tratamento, mas subestimando sua importância, o impacto na sua vida e a necessidade de medidas que previnam recaídas e melhorem a qualidade de vida.
IV. Aceitação completa da doença e da necessidade de tratamento, compreendendo suas conseqüências e assumindo posturas coerentes para sua recuperação e melhora da qualidade de vida.
Esta visão dimensional permite separar alguns aspectos do insight que têm comportamento independente, como, por exemplo, o insight relacionado ao tratamento, à consciência da doença e à natureza dos sintomas. Muitos pacientes negam o diagnóstico, não reconhecem a natureza patológica dos sintomas, mas aceitam tomar os medicamentos e fazer a terapia. Um paciente pode, por exemplo, negar a doença, mas aceitar as dificuldades pessoais que ela traz para seus relacionamentos e atividades.
As causas para a falta de insight não são totalmente conhecidas, mas sabe-se que ela sofre influência de diversos fatores envolvidos na sua etiologia:
A. Defesa inconsciente – alguns autores sugerem que a falta de insight seja proveniente de um mecanismo psicológico de defesa e apóiam sua tese em estudos que mostram que a maior consciência de doença está relacionada à maior ocorrência de depressão.
B. Sintomas positivos – a falta de insight seria provocada pelos delírios e alucinações e por um pensamento grandioso de estar em boa saúde (delírio de saúde) e isso corresponderia aos pacientes que aceitam a doença após redução dos sintomas positivos com o tratamento.
C. Sintomas negativos – a falta de insight seria decorrente de um retraimento emocional global, em que o indivíduo não se empenharia para compreender suas experiências de vida, colocando-se indiferente a elas.
D. Desorganização mental – a desorganização dos pensamentos e do psiquismo impediria o raciocínio abstrato necessário para comparar seu funcionamento atual com o anterior à doença ou com o comportamento de alguém saudável, fazendo-o perder o conceito de normalidade.
E. Déficit neurológico ou neuropsicológico – alguns autores comparam a falta de insight na esquizofrenia com a negação da doença em alguns distúrbios neurológicos (chamada de anosognosia). Achados de disfunção da região frontal e parietal do cérebro se correlacionam com a falta de insight na esquizofrenia.
F. Prejuízos da metacognição ou “teoria da mente” – parte de algumas observações de que pacientes demonstram falta de insight quando são entrevistados sobre seus próprios sintomas, mas ganham insight quando a perspectiva é mudada da primeira para a terceira pessoa, mostrando que a consciência da doença do outro ocorre independentemente da sua.
G. Fatores sociais e interpessoais – fatores como educação e classe social parecem influenciar o insight e pesquisadores se apóiam também na evidência de que a terapia pode melhorar o insight, embora isto não explique a causa.
Como se deve agir nestas situações? Reunimos algumas dicas sobre o assunto:
1) É importante que a família compreenda que a falta de insight é parte da doença e que, portanto, deve ser alvo de tratamento. Atitudes como forçar a aceitação do diagnóstico aumentam o estresse, afastam o paciente da convivência familiar e podem reforçar a negação. Familiares não detêm o conhecimento técnico de como proceder nestes casos e devem, portanto, buscar apoio e orientação junto à equipe terapêutica.
2) Existe tratamento capaz de melhorar o insight, através das próprias medicações antipsicóticas, da psicoterapia e da psicoeducação. A família deve contar também com um apoio (grupos ou terapia de família) para rever atitudes que possam interferir no processo de recuperação, do qual a consciência de doença também faz parte.
3) Na maioria das vezes a família se sente perdida, sem saber como agir diante da falta de insight do paciente, e toma atitudes como, por exemplo, dar a medicação escondida na comida ou no suco. É importante compreender que atitudes como esta geram conseqüências negativas adiante, como aumento da desconfiança por parte do paciente, que pode passar a recusar alimentos e líquidos. Ademais, agir desta forma é uma maneira de não trabalhar a consciência de doença, já que o paciente pode melhorar dos sintomas e não perceber que isto se deve aos efeitos do medicamento. A família deve obter orientações com a equipe terapêutica de como pode contribuir no resgate do insight.
4) O insight nem sempre deve ser um objetivo imediato do tratamento. O insight pleno para pacientes que ainda não estão preparados pode levar à maior desorganização e desestruturação psíquica ou à depressão (lembre-se que a negação é uma forma de defesa). Facilitar o insight através da terapia e da psicoeducação, aliadas ao uso da medicação e do suporte à família, pode e deve levar tempo. O principal no início é garantir a adesão ao tratamento, através da aceitação da medicação, que como vimos não requer a consciência plena da doença.
5) O resgate apropriado do insight no momento certo pode fazer com que pacientes sejam capazes de compreender e lidar melhor com seus sintomas, de desenvolver estratégias ou comportamentos adaptativos às suas dificuldades, reduzindo recaídas e melhorando sua qualidade de vida.
Vídeo-conferência: "Esquizofrenia: como a família pode ajudar no tratamento" apresentada no Fórum do CREMERJ.
O CREMERJ realizou em 15 de agosto de 2009 um Fórum sobre Saúde Mental, onde foi abordado o papel da família na esquizofrenia. O psiquiatra Leonardo Palmeira, autor do livro "Entendendo a Esquizofrenia - Como a família pode ajudar no tratamento?", falou do papel da sobrecarga familiar na prevenção de recaídas e na promoção da recuperação dos pacientes com esquizofrenia. Assista aqui à palestra na íntegra.
Gliose: você sabe o que é?
Tenho recebido muitos e-mails com perguntas sobre o significado de gliose e microangiopatia ateroesclerótica. Isto porque é comum este achado em exames de ressonância magnética cerebral em pessoas acima de 50 anos de idade. Já respondi inclusive a um depoimento deixado no blog a respeito, mas como é um assunto recorrente, resolvi abordá-lo melhor aqui.
Gliose é uma alteração da substância branca do cérebro evidenciada na ressonância magnética por lesões hiperintensas (esbranquiçadas) nas sequências FLAIR, geralmente proveniente de microangiopatia cerebral (doença de pequenos vasos do cérebro). Ela é decorrente de doença ateroesclerótica (formação de placas de ateroma na parede das artérias) de pequenos vasos.
Alguns fatores de risco são bem conhecidos, como tabagismo, alcoolismo, colesterol alto, obesidade, sedentarismo, hipertensão, diabetes e outras doenças que acometem vasos (vasculites, doenças reumáticas como Lupus). Existem outras doenças que podem cursar com gliose no SNC: Cadasil, p.ex., é uma doença hereditária (familiar) que cursa com essas alterações em pessoas em idade mais jovem. Estudos têm demonstrado que essas lesões também podem ocorrer com maior freqüência em pessoas portadoras de transtornos psiquiátricos, dentre eles o transtorno bipolar, a esquizofrenia, as depressões crônicas e a dependência química. Outros estudos já associaram também esses achados à enxaqueca.
A maior parte dos casos são assintomáticos, ou seja, a pessoa não sente nada ou o que sente não pode ser relacionado às glioses. Mas a simples presença delas indica a necessidade de algumas medidas preventivas, como combater o sedentarismo, controlar o colesterol, reduzir o uso de substâncias químicas como tabaco e álcool, controlar bem a pressão e os níveis de glicose no sangue, evitar o estresse, dentre outras medidas, como hábitos saudáveis de vida. Isto porque, com o avançar da idade, as glioses podem se transformar em um problema maior.
O número de lesões, sua localização, a idade do paciente e outros fatores relacionados ao envelhecimento cerebral podem predispor o paciente com glioses a uma doença degenerativa cerebral, como a demência vascular (veja a figura). É importante frisar que nem todo o paciente desenvolverá demência e que o diagnóstico de demência deve ser, antes de tudo, clínico. É preciso avaliar as funções cognitivas, como memória e atenção, para saber se aquela pessoa tem ou não demência.
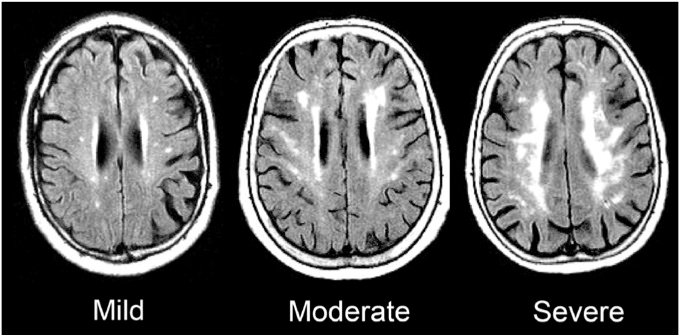
O mais comum, porém, é o paciente com gliose ter alguma perturbação do humor, seja ela pre-existente ou consequência das glioses. Já atendi pacientes que não tinham os fatores de risco que citei, que não tinham doenças clínicas que justificassem as glioses, mas que possuíam uma história de depressão e transtono de humor ao longo da vida.
O termo “depressão vascular” tem sido utilizado para esses casos. Os pacientes podem evoluir com sintomas depressivos e ansiosos (crônicos), irritabilidade, intolerância, com algum grau de impulsividade. Em geral esses pacientes têm glioses na substância branca do lobo frontal em quantidade moderada a alta. O quadro é mais exuberante quando existem glioses nos núcleos da base, como o núcleo caudado. Outros sintomas que podem ocorrer são tremores, perda de equilíbrio e dores de cabeça.
É importante que o paciente procure um psiquiatra para uma avaliação e tratamento. A depressão vascular tem algumas peculiaridades, uma delas o fato de não responder bem a antidepressivos, mas existem outros medicamentos capazes de controlar os sintomas e devolver a qualidade de vida aos pacientes.
Outro aspecto crucial e de caráter preventivo é a preocupação com a neuroproteção, ou seja, estar atento para os riscos de um envelhecimento cerebral mais acelerado e para a ocorrência de demência. O paciente deve ser acompanhado evolutivamente quanto às suas funções cognitivas, como memória e atenção, para iniciar precocemente uso de medicamentos neuroprotetores e anti-oxidantes que o protejam melhor de uma doença degenerativa.
Glioses possuem alguns sinônimos como: microangiopatia isquêmica, ateroesclerose cerebral, doença ateroesclerótica cerebral.
Você sabe o que é psicopatia? Assista a entrevista na WTN
Dr. Leonardo Palmeira fala sobre psicopatia para o jornalista Luiz Santoro no programa WTN Entrevista, da Web TV WTN.
Clique no link e assista: http://www.wtn.com.br/entrevista/index.php?id=1602
Notícias sobre Esquizofrenia - Julho/09
20/07/09 - Esquizofrenia está associada à maior mortalidade por câncer - Pesquisadores da França publicaram um estudo na revista Cancer que alerta sobre um maior risco de mortalidade de câncer entre esquizofrênicos, especialmente de mama nas mulheres e de pulmão nos homens. O estudo avaliou 3470 pacientes desde 1993 e o câncer foi a segunda causa de morte entre esquizofrênicos, com uma taxa de mortalidade quatro vezes maior do que na população geral (14%). Os pesquisadores atribuem a maior mortalidade devido à demora no diagnóstico e, consequentemente, ao tratamento em estágios mais avançados. O estudo deve servir de alerta para a importância de exames periódicos nesta população e derruba o mito de que esquizofrênicos tinham menos câncer do que a população geral. Isto parece ser verdade apenas no caso do câncer de pele, devido à menor exposição solar (CancerConsultants.com)...Leia Mais.
02/07/09 – Estudo mapea variações genéticas da esquizofrenia - Quase meio milhar de pequenas variações genéticas seriam responsáveis por ao menos um terço do risco de desenvolvimento de esquizofrenia. É a conclusão de três estudos publicados ontem pela revista científica britânica "Nature". Uma parte da pesquisa, realizada com cerca de mil pacientes, sugere também a existência de raízes genéticas comuns entre a esquizofrenia e o transtorno maníaco-depressivo, também conhecido como transtorno bipolar. A análise dos resultados dos três trabalhos, que utilizaram conjuntamente uma amostra de 8.014 pessoas com esquizofrenia e outras 19.090 pessoas não acometidas pela doença, ressalta em particular uma área do cromossomo 6 conhecida por ter genes vinculados à imunidade e às infecções. Também foram analisados genes que intervêm no controle da ativação ou desativação dos outros genes. Essa associação poderia explicar como fatores do contexto em que a pessoa vive afetam os riscos de desenvolvimento de esquizofrenia, segundo o Instituto Nacional de Saúde Mental dos Estados Unidos (NIMH). Mais de 450 variações na zona suspeita do cromossomo 6 e uma área do cromossomo 22 figuram entre os locais genéticos que mostram vínculos mais intensos com a esquizofrenia. O grupo SGENE, que também investiga a esquizofrenia, apontou ainda uma associação entre variações em cromossomos para a elucidação científica do déficit de atenção (TDAH) e das falhas de memória (Jornal Estado de São Paulo)...Leia Mais
Órgão norte-americano inicia projeto pioneiro para mudar o curso da esquizofrenia e acabar com as formas crônicas da doença.
Apesar da disponibilidade de tratamentos efetivos, como medicações antipsicóticas e intervenções psicossociais, as pessoas com esquizofrenia muitas vezes não recebem o tratamento adequado até que a doença se instale completamente, com episódios recorrentes de psicose, resultando em muitas hospitalizações e em desajustes que duram por décadas. Desemprego, problemas familiares, falta de moradia e hospitalizações prolongadas fazem da esquizofrenia uma doença custosa para a pessoa, sua família e para a comunidade como um todo.
O início do tratamento parece influenciar muito o prognóstico da esquizofrenia, tanto que estudos de intervenção precoce, preferencialmente antes de um primeiro surto, têm ganhado espaço cada vez maior na comunidade científica. Além de ser importante um diagnóstico rápido, é fundamental que o tratamento inicial seja o mais abrangente e eficaz possível, tendo como alvo a recuperação plena da pessoa, com combate efetivo dos sintomas psicóticos, reabilitação para as atividades sociais e abordagem à família.
Por isso, o Instituto Nacional de Saúde Mental dos EUA (NIMH*) criou o projeto RAISE (“Recovery After na Initial Schizophrenia Episode” – Recuperação após um episódio inicial de esquizofrenia), focado na recuperação após um primeiro episódio. “Esta nova iniciativa ajudará a determinar se intervenções que começam precocemente e são mantidas ao longo do tempo tornam possível que a pessoa com esquizofrenia retorne ao trabalho e à escola”, afirma Dr. Thomas Insel, diretor do NIMH.
O projeto RAISE testará diversas abordagens terapêuticas que envolvem intervenção imediata num primeiro diagnóstico, incorporando sistematicamente as opções hoje disponíveis, como medicamentos, tratamentos psicossociais e reabilitação, incluindo ensinar a pacientes e familiares como manejar a doença. A esperança é que terapias coordenadas façam uma grande diferença na aceitação do tratamento por parte do paciente e na sua eficácia a longo prazo.
Diversas agências e organizações norte-americanas envolvidas no cuidado de pacientes esquizofrênicos, como organizações governamentais, privadas e não-governamentais, participarão da elaboração das intervenções a serem avaliadas pelo projeto. Dois grandes grupos de pesquisa, liderados pelo Dr. John M. Kane, do Feinstein Institute for Medical Research, e pelo Dr. Jeffrey Lieberman, do New York State Psychiatric Institute e da Universidade de Columbia, se encarregarão de desenvolver e testar as potenciais intervenções, que serão aplicadas inicialmente em mais de 30 clínicas espalhadas por todo os EUA.
“Dependendo dos resultados, o projeto RAISE pode representar uma mudança de paradigma na maneira como a esquizofrenia é tratada. Nosso objetivo principal é acabar com a forma crônica, tão custosa e devastadora para a pessoa, para seus familiares e para toda a sociedade”, disse o Dr. Robert Heinssen, um dos diretores do projeto. Está previsto um gasto inicial de 40 milhões de dólares, que será custeado pelo Instituto Nacional de Saúde Mental com o fundo do American Recovery and Reinvestment Act (ARRA).
Sabemos que a recuperação plena da esquizofrenia é hoje uma realidade e que muitos pacientes, que antes desenvolveriam formas crônicas e incapacitantes, conseguem retomar suas vidas graças aos tratamentos existentes. Entretanto, a forma de tratar varia muito caso a caso, nem todos os recursos são utilizados e alguns são pouco disponíveis à população.
Ademais, é imprescindível para a evolução de nossa prática que a concepção da esquizofrenia acompanhe o avanço das pesquisas e que deixemos de lado a idéia de doença degenerativa ou que caminha inexoravelmente para a deterioração psíquica, como se postulou há um século. A mudança de atitude por parte de terapeutas, familiares e pacientes é um primeiro passo para reunir forças visando a recuperação. Iniciativas como a norte-americana são muito bem vindas, pois podem mostrar ao resto do mundo a forma de se organizar um tratamento complexo e multidisciplinar a fim de se absorver o máximo de eficácia e retorno para nossos pacientes.
Enquanto os resultados do projeto RAISE não chegam, reunimos alguns tópicos para reflexão de como o tratamento tem sido conduzido nos dias de hoje:
1) Início do tratamento – ainda se protela muito a busca por um diagnóstico e um tratamento adequado. O ideal seria procurar uma avaliação psiquiátrica logo que surgirem os primeiros sintomas, como isolamento, desinteresse, idéias estranhas, desconfiança, comportamentos bizarros ou não-habituais para a pessoa.
2) Sintomas negativos – são pouco reconhecidos como parte da doença, mas deveriam ser alvo de tratamento tanto quanto os sintomas positivos. Para eles a medicação pode ter pouco efeito, sendo importante terapia de reabilitação e psicoterapia.
3) Família – a família tem pouco apoio e se sente perdida, sem saber como agir ou como resolver os conflitos do dia-a-dia, aumentando a sobrecarga e o estresse no ambiente familiar, fato que se associa muito a recaídas e internações. Há poucos programas de apoio e informação e não existe ainda a cultura de que esta forma de tratamento é tão importante quanto a medicação.
4) Medicação – os medicamentos devem combater com eficácia os sintomas e estabilizar o paciente para que seja possível a retomada de suas atividades. Muitos melhoram apenas parcialmente e permanecem com algum grau de sintoma e disfunção. É necessário avaliar se existe resistência ao medicamento e prosseguir com o objetivo de recuperação plena, utilizando antipsicóticos mais potentes e indicados em caso de refratariedade, se for o caso.
5) Cognição – outro tipo de tratamento pouco difundido entre nós, porém útil a pacientes com déficits cognitivos que interferem no funcionamento da pessoa, é a reabilitação cognitiva, para melhorar funções como atenção, memória, planejamento executivo e raciocínio.
6) Recaída – treinar pacientes e familiares para identificar sinais de recaída, orientando-os a como agir para evitar um novo surto. Pouco se fala de recaída e muitos são pegos desprevenidos.
*O NIMH faz parte do National Institutes of Health (NIH), que inclui 27 institutos e centros e é subordinado ao Departamento de Saúde e Serviços Humanos do governo federal dos EUA (equivalente ao Ministério da Saúde no Brasil).
Notícias sobre Esquizofrenia - Junho/2009
Do Portal Entendendo a Esquizofrenia
18/06/09 - É possível prevenir a esquizofrenia e outras doenças mentais? – Reportagem publicada no site Time.com pergunta a especialistas se é possível prevenir doenças mentais como a esquizofrenia e a depressão. O psiquiatra William McFarlane, da Escola de Medicina de Maine, em Portland, estudioso do assunto desde meados da década de 70 e autor de diversos artigos sobre o tema, afirma que, no caso da esquizofrenia, indivíduos predispostos à doença têm maior chance de surtarem quando há na família dificuldade de comunicação, altos níveis de críticas e de sobrecarga emocional e quando familiares não conseguem lidar bem com os conflitos e problemas do dia-a-dia. “A prevenção começa em identificar casos que apresentam sintomas iniciais da esquizofrenia, o que já é possível predizer com certa segurança a partir dos 16 anos, e em iniciar uma abordagem com a família, reduzindo os níveis de estresse que serão cruciais para um primeiro surto. Não são necessários medicamentos na maioria dos casos, a menos que alguns sintomas típicos da esquizofrenia já estejam ocorrendo, como alucinações, por exemplo”. Segundo o médico, é possível retardar ou mesmo prevenir um primeiro surto, contribuindo para que a pessoa possa estudar, se formar e conseguir um trabalho (Time.com).
11/06/09 – Virose durante a gravidez é fator de risco para a esquizofrenia em pessoas predispostas - A infecção pelo vírus influenza em gestantes é um dos fatores de risco conhecidos para a esquizofrenia em seus filhos. Como o vírus é muito comum, existe grande preocupação dos especialistas com essa associação. Em um estudo publicado este mês na revista Biological Psychiatry, o grupo do Dr. Lauren Ellman verificou que, em crianças que a partir da adolescência desenvolveram a esquizofrenia, a infecção pelo influenza durante a gravidez foi associada a problemas cognitivos aos 7 anos de idade. A cognição não foi afetada em crianças expostas ao vírus durante a gestação, mas que não adoeceram mais tarde. Os resultados da pesquisa foram associados somente à exposição ao influenza do tipo B e não ao tipo A. O estudo faz parte do Projeto Perinatal, que acompanhou mulheres grávidas na década de 50 e 60, coletando sangue durante a gravidez para análise, e que seguiu acompanhando seus filhos até o desfecho ou não do quadro psicótico na fase adulta. Os achados da pesquisa confirmam a existência da ligação entre a genética e fatores ambientais, no caso a infecção pelo influenza B, na esquizofrenia. “A boa notícia é que a maioria dos filhos expostos ao vírus durante a gravidez não desenvolverão a esquizofrenia pela falta da predisposição genética. A má notícia é que esta associação ficou confirmada para quem tem a predisposição”, afirma Dr. John Krystal, editor da revista (ScienceDaily).
08/06/09 - Artigo publicado no jornal O DIA aborda os principais tabus da esquizofrenia - O psiquiatra Leonardo Palmeira aborda estigmas como o da violência, da culpa, das internações prolongadas e da impossibilidade de recuperação que rondam a doença.
Artigo do Dr Leonardo Palmeira publicado no Jornal do Brasil: O Desafio da Família.
Jornal do Brasil - Sociedade Aberta - O desafio da família
O Desafio da Família – Leonardo Palmeira* – Jornal do Brasil
RIO - A novela 'Caminho das Índias' traz para debate na sociedade o tema da esquizofrenia, doença mental que acomete cerca de 2 milhões de brasileiros e envolve outros 8 milhões direta ou indiretamente, entre familiares, amigos e cuidadores. Apesar dos números expressivos, a esquizofrenia é desconhecida pela sociedade e estigmatizada como loucura ou como o que de pior poderia acontecer à saúde de uma pessoa. A novela vem abordando o assunto de forma clara e educativa, expondo os preconceitos que doentes e familiares sofrem com o diagnóstico. Um aspecto central é o papel da família, da identificação do problema até o tratamento e a recuperação da pessoa assunto que merece maior reflexão, pois estudos têm apontado a família como agente fundamental de todo o processo de cuidado na esquizofrenia.
O período inicial da doença é de difícil compreensão e percepção. Os sintomas mais precoces são inespecíficos, confundidos com depressão, ansiedade, crise existencial ou natural da adolescência. O isolamento, a apatia, a interrupção de atividades como trabalho e estudo e os problemas de relacionamento indicam a necessidade de apoio, mas a família se sente perdida em relação a quem recorrer. Acrescenta-se a isso a dificuldade de enxergar o quadro como um problema de saúde, quiçá psiquiátrico, diante da angústia de imaginar alguém querido acometido por uma doença psiquiátrica desconhecida e, por isso mesmo, temida como algo que pode selar negativamente o futuro da pessoa. A negação da doença cega e protela a procura pelo tratamento adequado. Todavia, o quanto antes o diagnóstico e o tratamento, maiores e mais rápidas as chances de recuperação. Como a esquizofrenia atinge a capacidade de autocrítica e determinação da pessoa, este é um desafio crucial para a família, de quem se espera uma atitude.
Com o primeiro surto, os delírios, as alucinações e as alterações de comportamento escancaram aquilo que já não se pode mais negar. É comum, neste momento, que os pais assumam culpas ou culpem um ao outro equivocadamente, querendo assumir ou dirimir responsabilidades que eles não têm. A esquizofrenia é uma doença hereditária que surge de uma relação complexa entre fatores biológicos e ambientais, sobre os quais a família não pode ter controle. Por isso, o sentimento de culpa não deve ser nutrido sob nenhuma hipótese. Traumas de infância, problemas da criação ou descuidos do passado provavelmente não foram determinantes para o adoecimento. A pessoa já trazia consigo uma predisposição.
É fundamental que a família conheça a fundo a doença para compreender as atitudes de seu familiar. Estudos demonstram que pacientes cujas famílias são bem informadas e capazes de solucionar os conflitos com menor grau de estresse têm até 70% menos recaídas do que aqueles que não contam com um ambiente familiar acolhedor e compreensivo. Alguns padrões emocionais são mais comuns nas famílias, como atitude mais crítica, superprotetora ou permissiva. Identificar e melhorar essas atitudes são cruciais. Nesses anos pude perceber o quanto o conhecimento e a reflexão da família são capazes de imprimir mudanças em seus pacientes que antes pareciam impossíveis.
A esquizofrenia é uma doença complexa e, como tal, exige um enfrentamento pluridimensional. A família deve se aliar à equipe terapêutica, acreditando que com o envolvimento de todos a recuperação seja possível. Apesar de não se conhecer uma cura, a pessoa que sofre de esquizofrenia pode ter uma vida normal e produtiva com o tratamento e este deve ser o objetivo comum de pacientes, terapeutas e familiares.
*Leonardo Palmeira é psiquiatra e membro da Associação Brasileira de Psiquiatria e da Sociedade Internacional de Pesquisa em Esquizofrenia.
Programa na Rádio Bandeirantes
Dr. Leonardo Palmeira participa do programa dos âncoras Átila Nunes e Átila Nunes Neto na Rádio Bandeirantes e responde a perguntas sobre saúde mental, abordando as principais doenças psiquiátricas e esclarecendo dúvidas dos ouvintes. Escute a entrevista
Diferenças e semelhanças entre a esquizofrenia e o transtorno bipolar
As descrições da esquizofrenia e do transtorno bipolar (TBH) enquanto doenças mentais datam da mesma época. No final do século XIX, o psiquiatra alemão Emil Kraepelin observou que pacientes até então tratados sob a mesma condição tinham sintomas e evoluções diferentes, permitindo que fossem separados em dois grupos. O primeiro ele chamou de doença maníaco-depressiva (atualmente chamada de transtorno bipolar) e o outro de demência precoce (depois denominada por Bleuler de esquizofrenia). Para Kraepelin, a diferença fundamental entre os dois diagnósticos era que os pacientes com TBH apresentavam uma melhor evolução, com a remissão total dos sintomas e a retomada de suas atividades entre as crises, enquanto que esquizofrênicos mantinham sintomas residuais mesmo nos intervalos das crises, caracterizados principalmente por sintomas negativos, como a perda do interesse, a desmotivação, a apatia e as dificuldades de socialização e relacionamento. Esta diferença era mais marcante naquela época, em que tratamentos medicamentosos ainda não estavam disponíveis.
Com o advento do lítio e dos primeiros antipsicóticos na década de 50, a distância entre o TBH e a esquizofrenia diminuiu substancialmente, a ponto de casos de TBH serem confundidos com esquizofrenia e vice-versa. A resposta à medicação passou a influenciar o diagnóstico, com uma tendência a diagnosticar como bipolares aqueles pacientes que melhor respondessem e que se recuperassem com o tratamento.
A crise aguda do bipolar pode ser semelhante ao surto psicótico de um esquizofrênico, principalmente se também ocorrerem delírios e alucinações, sendo difícil a diferenciação de ambos os diagnósticos nesta fase, o que se torna mais fácil após o período de crise. O bipolar costuma ter uma recuperação melhor e voltar às suas atividades de vida mais rapidamente do que o esquizofrênico, além de não apresentar os sintomas negativos característicos deste último. Os sintomas cognitivos também são menos impactantes no bipolar do que no esquizofrênico.
Embora sintomas de humor, como depressão, euforia, exaltação, raiva e irritabilidade sejam comuns na esquizofrenia, eles são a alteração fundamental do TBH. São as variações do humor que provocam as crises de depressão ou mania e que explicam os principais problemas de comportamento, os delírios e as alucinações dos pacientes bipolares, enquanto o humor, apesar de influenciar o comportamento do esquizofrênico, não é o causador dos principais sintomas da esquizofrenia. Isto fica mais evidente ao final da crise, quando bipolares melhoram dos sintomas com a estabilização do humor e esquizofrênicos permanecem com delírios, alucinações e sintomas negativos, apesar do humor aparentemente melhor.
No TBH, portanto, ocorrem episódios mais claros de humor, como a depressão, a mania (euforia) ou os episódios mistos (mistura de características depressivas com exaltação do humor), enquanto que na esquizofrenia, apesar das alterações de humor, o fio condutor continua sendo as alterações do pensamento e da percepção.
Mas as coincidências entre o TBH e a esquizofrenia não param por aí. Estudos genéticos têm demonstrado que as duas doenças podem ter uma origem comum. Alguns genes de predisposição à esquizofrenia também estão envolvidos na causa do TBH. Já se sabe, há algum tempo, que o TBH é mais comum em familiares de esquizofrênicos. Existiria então uma ligação biológica entre os dois diagnósticos? Estaríamos falando de duas expressões diferentes de uma mesma doença? Os pesquisadores ainda não conseguiram responder a essas questões, mas é possível que haja uma ligação causal comum, com modelos de predisposição semelhantes. Mas as diferenças clínicas e prognósticas (de evolução) são significativas para mantê-los como dois diagnósticos distintos.
Recentemente antipsicóticos de segunda geração, medicações até então específicas para a esquizofrenia, ganharam aprovação para o uso também em pacientes bipolares. As alterações neuroquímicas da esquizofrenia, como o aumento da dopamina e a desregulação da serotonina e do glutamato, também acontecem no TBH. Mas estabilizadores de humor, como o lítio, o ácido valpróico e a carbamazepina, por exemplo, que são eficazes no TBH, não possuem isoladamente efeito na esquizofrenia. Portanto, ainda há muito a ser pesquisado e descoberto nesta área.
Um terceiro diagnóstico, um pouco controverso entre os psiquiatras, aponta para outro transtorno, com características da esquizofrenia e episódios de humor semelhantes ao TBH, como se houvesse uma sobreposição das duas doenças. Estamos falando do transtorno esquizoafetivo, considerado por muitos pesquisadores como parte de um espectro das doenças psicóticas (espectro esquizofrênico), mas que pode representar um continuum entre dois pólos diagnósticos, a esquizofrenia e o TBH. O esquizoafetivo tem um prognóstico melhor do que o esquizofrênico, com menos sintomas negativos, porém pior do que o bipolar. Contudo, na prática, vemos que as possibilidades de recuperação são muito variáveis, independentes do diagnóstico e muito mais pautadas nas qualidades individuais e no ambiente sócio-familiar.
Na tabela abaixo citamos algumas diferenças relativas entre a esquizofrenia e o TBH:
| Características | Esquizofrenia | Transtorno Bipolar |
|---|---|---|
| Início do quadro | Mais lento (insidioso) | Mais rápido (súbito) |
| Delírio | Mais comum o persecutório, não influenciado pelo humor | Mais comum o de grandeza, altamente influenciado pelo humor |
| Alucinação | Comum | Menos comum |
| Sintoma negativo | Comum | Não ocorre |
| Déficit cognitivo | Comum | Menos comum |
| Disfunção social | Comum | Menos comum |
| Tratamento medicamentoso | Antipsicóticos de primeira e segunda geração | Estabilizadores de humor e antipsicóticos de segunda geração |
→ Leia mais sobre Transtorno Bipolar
Entrevista no Programa Sem Censura
Entrevista do Dr. Leonardo Palmeira à jornalista Leda Nagle no Programa Sem Censura da TV Brasil, em 03/07/09, falando sobre a esquizofrenia e o papel da família.
Programa do Jô.
Ser entrevistado pelo Jô foi, além de uma honra, uma grande celebração do nosso trabalho. Quando recebi o convite, foi difícil acreditar que aquele projeto que surgiu em 2000 em uma pequena sala do Centro Psiquiátrico Rio de Janeiro (CPRJ), com apenas cinco famílias, se tornasse tão frutífero e bem sucedido. O livro já era em si uma grande realização, com a possibilidade de ampliar nosso trabalho, que atendeu dezenas de famílias durante sete anos no CPRJ, para um maior número de pessoas em todo país. O Portal Entendendo a Esquizofrenia, inspirado no livro e no programa de psicoeducação, também foi um projeto ousado, já que não existia um site sobre a doença com esse nível de informação na internet. No segundo mês o portal teve mais de mil acessos e, no terceiro, bateu 5 mil visitantes! É muito gratificante saber que a informação está chegando a um número crescente de pessoas, ajudando as famílias e os portadores de esquizofrenia a conviver melhor.
Mas a entrevista no Programa do Jô teve um sabor especial. Pelo seu prestígio, seriedade e alcance público foi para mim a consagração do nosso trabalho. Um grande presente e reconhecimento pelos anos de trabalho e dedicação. Não posso deixar de agradecer a todos os familiares com quem tivemos a sorte de dividir histórias e experiências e que muito nos ensinaram. Sem eles nada disso seria possível. Sou muito grato ao Dr. Alexandre Keusen, diretor do CPRJ até 2008, grande incentivador e orientador de nosso programa, que me presenteou com o trabalho mais gratificante em meus dez anos de psiquiatria. Agradeço também à Dra. Marcia Rozenthal, com quem muito aprendi sobre a esquizofrenia nos sete anos de pesquisa no programa de Esquizofrenia e Cognição do Instituto de Psiquiatria da UFRJ.
Tenho a cada dia a convicção de estarmos prestando um serviço de grande interesse público e social. Meu foco sempre foi o bem estar do paciente e de sua família e, além do que posso fazer como médico, minha missão também é levar o conhecimento e aconselhar as pessoas que hoje se sentem perdidas, sem saber como lidar com a doença. Como diz uma irmã de um paciente, “a família precisa de um pouco de luz para não lidar às cegas com a doença”.