Apresentação para obtenção de grau de Mestre em Psiquiatria pelo IPUB-UFRJ
Bom dia a todas e todos. Inicialmente gostaria de agradecer à minha orientadora, Professora Maria Tavares Cavalcanti, ao meu coorientador, Professor Alexandre Keusen, e aos professores da banca, Pedro Gabriel Delgado e Eduardo Vasconcelos. Esta dissertação de mestrado é motivo de muito orgulho e emoção para mim, pois representa um marco de um trabalho que desenvolvo com uma equipe muito comprometida e unida, da qual aqui presentes estão os meus amigos Elias Carim e Olga Leão, além das famílias e dos usuários que nos dão a honra de sua confiança e convivência. A eles eu dedico esta dissertação e esta defesa.
O objetivo da minha dissertação é analisar o processo de constituição do Programa Entrelaços enquanto uma rede comunitária de apoio e inclusão de pessoas com transtorno mental e de suas famílias na cidade do Rio de Janeiro, que, ao longo dos últimos dez anos, foi se desenvolvendo como resultado deste trabalho.
Apesar de eu mencionar 10 anos, não poderia ignorar todo o trabalho anterior que representa o começo e também o processo que desaguou no que hoje é conhecido como Entrelaços. A importância dos encontros que ocorreram – e que continuarão ocorrendo – é notável. Eles foram e são imprescindíveis para a coconstrução deste projeto, que, como veremos, é resultado da interação entre profissionais, familiares, usuários e outros colaboradores, inclusive os membros desta banca, que nos honraram com suas valiosas contribuições para o amadurecimento da experiência. Como costumo afirmar em outras apresentações sobre este projeto, é sempre um desafio discorrer sobre os componentes e mecanismos que tornaram essa experiência possível, pois nada no Entrelaços é desconectado. Como sugere o próprio nome do programa, tudo está entrelaçado. São como forças vetoriais que afetam suas partes, num constante devir, e que produzem um novo conjunto que jamais volta a ser o que era antes. Portanto, quem pôde vivenciar o programa Entrelaços, e fez parte dele, sabe bem o tamanho deste desafio que hoje eu enfrento. Saibam que eu dei o meu melhor para que este trabalho e esta apresentação pudessem ser apreciados pelos senhores.
Existem momentos que marcam nossas vidas. Eu poderia aqui citar vários: a minha formatura na UFRJ, a residência, meu casamento, o nascimento dos meus filhos. São marcos que funcionam como divisores de água, você sai diferente do que entrou, aquilo lhe ensinou algo diferente que tocou seu coração, mostrou um novo caminho e modificou profundamente, transformando sua prática. Por isso, eu reafirmo que escrever esta dissertação me emocionou em diversos momentos, porque ela foi um presente e uma oportunidade de reflexão sobre toda uma trajetória profissional até aqui, uma vez que o Programa Entrelaços e minha vida estão definitivamente entrelaçados.
Como aluno da UFRJ, fiz o meu internato eletivo aqui no IPUB e tive a Professora Maria como coordenadora. Durante o mestrado, eu fiquei refletindo como isso pôde ter me influenciado a escolher a residência do Pinel ao invés do IPUB, e confesso: não encontrei uma resposta. Mas acredito que a Professora Maria possa ter plantado, sem saber, uma semente da psiquiatria comunitária em mim com seus ensinamentos. O fato foi que fiz minha residência no Pinel, e que este foi um outro marco na minha vida.
Um período difícil, mas riquíssimo, de muitas reflexões e resistências. Sim, resisti ao questionamento de um modelo biomédico que, para um aluno recém-formado em Medicina, soava como um acinte. Tive contato com professores e verdadeiras autoridades na reforma psiquiátrica brasileira, de modo que aquela semente que havia sido plantada pela professora Maria começava a germinar e a incomodar.
Meu primeiro emprego como psiquiatra foi no Hospital-dia do Centro Psiquiátrico Rio de Janeiro, na época dirigido pelo meu coorientador Alexandre Keusen. E, lá no Hospital-dia, então coordenado pelo meu amigo Elias Carim, comecei um grupo de medicação com os usuários. Este grupo logo se desdobrou em um pequeno grupo de psicoeducação com os familiares dos usuários, em que, juntamente com a psicopedagoga Ana Beatriz Bezerra, começamos a desenvolver algumas dinâmicas educativas sobre sintomas, problemas e tratamentos, utilizando cartolinas e pilot.
O professor Alexandre, ao tomar conhecimento do projeto, nos convidou a ampliar a psicoeducação para todos os setores do CPRJ, falando de sua experiência, de seu mestrado e doutorado, e me apresentando a experiência da escola de Pittsburgh, de Carol Anderson, e a de Manchester, de Nicholas Tarrier e Christine Barrowclough, em que eles realizavam seminários (workshops) com as famílias, seguidos de encontros em grupo. Resolvemos então adotar este modelo e a realizar anualmente os seminários no auditório do CPRJ e também grupos mistos, de familiares e pacientes, entre os ciclos de seminários de forma ininterrupta de 2002 a 2008.
Com a saída do professor Alexandre da direção do CPRJ para o Setor de Família do IPUB, fomos convidados por ele a desenvolver um programa de pesquisa e assistência às famílias de pessoas com transtorno mental severo no IPUB. Neste mesmo ano, 2009, lançamos o livro Entendendo a Esquizofrenia e inauguramos o portal de mesmo nome na internet com finalidade psicoeducacional. Ambos eram reivindicações antigas das famílias que atendíamos e traziam os conteúdos que eram ministrados nos seminários.
A vinda para uma instituição universitária representou uma guinada no projeto, com um mergulho mais profundo na literatura sobre os dois pilares que àquela altura já faziam parte, os conceitos de emoção-expressada e de vulnerabilidade ao estresse, e o aprofundamento nos estudos sobre recovery, que na época chegava com força ao Brasil, e o desenvolvimento de metodologias como a terapia de solução de problemas e a entrevista motivacional, através do método LEAP. Esses tornaram-se referenciais teóricos-chaves e também constituíram um conjunto de práticas que na nossa análise contribuíram para o desenvolvimento do Programa Entrelaços.
Uma questão causava-nos certa inquietação. Por que as famílias atendidas no CPRJ não deram continuidade aos encontros depois que deixamos a instituição? Onde falhamos ou o que deixamos de oferecer para que depois de todo o trabalho eles não dessem sequência aos encontros de forma espontânea ou autônoma? Quais as características mais importantes e quais técnicas poderiam ser desenvolvidas para que os grupos se tornassem autossustentáveis? Assim, fomos aos livros e artigos científicos buscar respostas.
Tínhamos clareza que nossa iniciativa, para ser bem-sucedida, precisava estar ancorada na reabilitação psiquiátrica/psicossocial e nas práticas da reforma psiquiátrica brasileira e do recovery. Era preciso desenvolver um método que fosse capaz de compreender a pessoa em sua integralidade, no seu contexto de vida e em seu ambiente, concentrando-se em seus pontos fortes e objetivos pessoais, tratando-a como a verdadeira especialista se nosso objetivo final fosse ampliar as conquistas sociais dessa população, possibilitando a ela uma maior participação da vida comunitária e, com isso, alcançando mudanças culturais na sociedade em relação ao transtorno mental.
Como afirma Benedetto Saraceno, a finalidade da reabilitação é aumentar o poder de contratualidade da pessoa com sua comunidade, com sua casa, com seu trabalho e com sua rede social. Esse é o objetivo maior da reforma psiquiátrica brasileira, a verdadeira transformação social, que os serviços não se tornem local central ou exclusivo das pessoas com transtorno mental.
Esse objetivo representa um enfrentamento da ideologia dominante da psiquiatria, da “terapêutica orientadora”, como nomeia Basaglia, que violenta e oprime a pessoa com transtorno mental por estabelecer a tutela em uma relação hierarquizada do cuidado, centralizada em uma visão biologicista que prioriza o diagnóstico, o sintoma e a medicação em detrimento do sujeito, muitas vezes tratado como cidadão de segunda classe, ao qual é negado o direito de tomar decisões sobre sua vida e de correr riscos. Ora, o que prega a reabilitação psiquiátrica – e é reforçado pelo movimento dos usuários da saúde mental que deu origem ao paradigma do recovery – é justamente a liberdade para tomar decisões, correr riscos e assumir o controle de sua vida, devendo os serviços criar ambientes que permitam à pessoa reconhecer seu próprio domínio e não ensinar modos prescritivos de viver a vida e formar pessoas especialistas em doenças. É crucial, portanto, que um programa de reabilitação seja capaz de desenvolver a prontidão do usuário para encarar o desafio de sua própria recuperação, o que não pode ser alcançado numa relação hierarquizada de poder e tutela.
Isso traz definitivamente para primeiro plano a relação que se estabelece entre os usuários e os serviços e os profissionais de saúde, com implicações profundas e transformadoras para a atitude desses últimos. Como enfatiza Basaglia, antes de qualquer ato terapêutico, precisamos nos conscientizar do nosso papel objetificado de excludentes, no qual somos o tempo todo investidos pela sociedade. A importância do vínculo entre profissional e usuário é central para que as transformações terapêuticas aconteçam, estabelecendo-se uma relação tautológica, ou seja, quanto mais um profissional utiliza estratégias de recovery com o usuário, mais ele desenvolve a prontidão e o senso de recovery em sua jornada de reabilitação.
Para que esta relação se torne possível, precisamos, enquanto profissionais, vivenciar os valores da reabilitação e do recovery, o que implica acreditar no potencial para aprendizado e crescimento de todos os usuários, cultivando a esperança e o otimismo. Não é possível criar uma atmosfera verdadeiramente terapêutica onde reina o “ferimento iatrogênico da desesperança”, na fala de Patricia Deegan, uma das maiores violências que a psiquiatria pode praticar a um ser humano. Para ela, essa atitude provoca “endurecimento de corações” e torna as pessoas desencorajadas a lutar por suas vidas. Portanto, se não é possível a reabilitação sem prontidão, não é possível prontidão sem o desmantelamento da hierarquia e a revolução do cuidado que parte da transformação da relação terapêutica. Como disseca Basaglia, a objetificação do paciente localiza-se no interior dessa relação, que, em última análise, é a relação do usuário com a sociedade que delega ao terapeuta a relação de cura e tutela.
Então, nosso método de trabalho precisava criar uma atmosfera que permitisse desenvolver a prontidão, sem a qual os demais objetivos deste trabalho não poderiam ser alcançados. Mas com o cuidado de não reproduzirmos um otimismo Pollyanna e afastarmos aqueles mais céticos ou mais dominados pela ideologia psiquiátrica vigente. O enquadramento teórico deveria ser capaz de deslocar a concepção organicista, centrada no modelo biomédico, que transmite uma visão fatalista do transtorno mental, para um modelo que priorizasse os aspectos ambientais e sociais, mostrando que a recuperação não é somente possível, mas provável, com a criação de ambientes mais tolerantes, participativos e com maior interação social. O modelo de vulnerabilidade ao estresse de Zubin e Spring já vinha sendo utilizado por nós no CPRJ, mas merecia nosso aprofundamento até mesmo para que a equipe compreendesse melhor e passasse a adotar o modelo como um substituto do modelo clínico kraepeliniano. O modelo de vulnerabilidade é um fio condutor para as demais discussões sobre a emoção-expressada e ambiente familiar, sobre a reabilitação psiquiátrica, sobre o recovery e sobre a reforma psiquiátrica.
Mais recentemente, pesquisadores renomados, como Laurence Kirmayer, professor de psiquiatria social e transcultural da Universidade de McGill, Quebec, Arthur Kleinman, professor de antropologia médica de Harvard, e Rose Birk, professor de sociologia do Kings College em Londres, publicaram livros e artigos que defendem um reengajamento teórico e científico capaz de desconstruir a distinção binária entre biologia e ambiente que possa compreender melhor os processos neurológicos, ecológicos e sociais que constituem a vida humana e as preocupações políticas centrais do nosso campo, como a iniquidade e a injustiça. Um sintoma psiquiátrico não pode ser compreendido como simples resultado de processo fisiopatológico porque ele não pode ser extirpado do ser vivente, que dá sentido ao seu sofrimento e se adapta a ele, e que, na maioria das vezes, é seu conhecimento experiencial e sua resposta pessoal a parte mais importante e a que ele mais valoriza. As intervenções de reabilitação devem contribuir para uma construção social da personalidade, ajudando a reformular as noções do self e as formas de existir a partir de suas próprias práticas e teorias institucionalizadas que formam o sujeito a priori.
A própria Patrícia Deegan, ao dar seu testemunho em primeira pessoa, enfatiza que o sintoma negativo, como o retraimento social e emocional, é reflexo de um sujeito traumatizado pelas consequências ambientais do adoecer e muitas vezes de suas experiências negativas com os serviços de saúde, amedrontado e desencorajado a se expor socialmente de novo. Brown e Wing, responsáveis pelo modelo socioambiental da esquizofrenia, consideravam que não era possível distinguir as “deficiências secundárias” provenientes das consequências sociais e médicas de estar doente, como a perda da autoconfiança, da autoestima, o estigma e o institucionalismo dos sintomas primários.
Esse é o nosso propósito com os referenciais que deslocam para o ambiente as perspectivas terapêuticas, quando reafirmamos que um ambiente mais tolerante, menos opressivo, crítico ou superestimulante, uma família menos intrusiva e mais flexível, capaz de compreender melhor o transtorno, enfrentar melhor os problemas e se comunicar de maneira mais efetiva, um sujeito mais empoderado e consciente de sua situação social e política e uma rede social e comunitária mais inclusiva são capazes de transformar a clínica, promover a recuperação e transformar a realidade social e cultural dominante.
A psiquiatria tornou-se um objeto de poder sobre as necessidades materiais e espirituais das pessoas, afastando-se do seu propósito primário para submeter as pessoas ao controle, à manipulação e à vontade da própria psiquiatria, negando sua essência. Se por um lado isso pode gerar um desconforto e uma insegurança aos que nos procuram – não oferecemos soluções prontas e nem verdades absolutas –, por outro lado, propomos substituir a certeza pela relatividade, o controle pelo empoderamento, a explicação generalizada pela compreensão local, a arrogância pela humildade, compreendendo que somente a coconstrução coletiva de significados e definições a partir da experiência e a corresponsabilização por todas as etapas deste processo são capazes de levantar as pontes de entendimento as quais tanto precisamos, para estabelecer as correlações entre os mecanismos biossociais e as narrativas culturais e históricas para a construção de um movimento de base que consiga de fato as transformações sociais e culturais propostas.
Três técnicas foram desenvolvidas no programa para esse percurso: a entrevista motivacional; a construção de conhecimento; e a terapia de solução de problemas. Elas são utilizadas de forma imbricada, de maneira que todos as vivenciam, aprendem e utilizam com o objetivo de criar e garantir um espaço de fala igual para todos. Um espaço de geração de conhecimento, um espaço para solução de problemas e, finalmente, uma consciência social.
A entrevista motivacional parte de uma atitude inicial por parte da equipe de respeito, empatia, prioridade para a escuta e compreensão. Como uma dança em que você conduz o seu parceiro ou sua parceira pelo salão, sem dirigi-lo, porém amparando-o e guiando-o. Compreende ter uma atitude e um diálogo colaborativo, estabelecendo parcerias em um mesmo nível e tomando decisões conjuntas. Ter uma atitude evocativa, extraindo dos participantes as habilidades e recursos que eles já possuem, acreditando no potencial de realização de cada um, e honrando a autonomia do outro, reconhecendo que todos são capazes de tomar decisões e assumir responsabilidades. Essa forma de comunicação é utilizada desde o acolhimento e ao longo de todo o programa, e é uma adaptação da técnica desenvolvida pelo psicólogo americano Xavier Amador na convivência com seu irmão que foi diagnosticado com esquizofrenia. Também é apresentada aos usuários e seus familiares ao longo dos seminários.
Essa técnica e o exercício constante da escuta, em que todos têm o direito à palavra, permitem um lugar de fala para todos. O lugar de fala possui uma função estratégica primordial na constituição do programa. Como enfatiza Pierre Clastres, a fala demarca uma linha divisória entre as pessoas e o poder. Em sociedades com Estado, a fala aparece atrelada a relações de poder. Quem fala detém antes de tudo o poder de falar. Ela está associada ao direito – o governante tem o direito de falar e seus súditos a obrigação de ouvir. Em sociedades sem Estado, como as tribos ameríndias estudadas por Clastres, em que o poder encontra-se diluído na população, o pajé, considerado o chefe da tribo, tem a fala enquanto dever, pois dele se espera a palavra, porém ela não está atrelada ao direito, as pessoas não são obrigadas a parar para ouvir. E ele sabe que pode ser abandonado por sua tribo se passar ao extremo oposto, visto que a violência é a essência do poder e na tribo o eixo do poder recai sobre o corpo da sociedade, que, por sua vez, não permite o deslocamento de forças que perturbem a ordem social.
Além da igualdade de fala permitir a distribuição de poder entre os participantes e a equipe técnica, é através da fala que ocorre o processo de autoexpressão e autodescoberta, intensificando as relações dentro do grupo. Também é através das relações no grupo que o sujeito pode formar a sua subjetividade. Segundo Merleau-Ponty, a fala é o elemento existencial para a autoexpressão e é através dela que se pode explorar o pensamento dos outros e a habilidade de pensar com os outros, possibilitando uma linguagem nova a ser compartilhada, um senso de coletividade por meio do diálogo. Maturana, na mesma linha, defende que a comunicação através da linguagem produz um conhecimento que é sempre relacional, como se o mundo que enxergamos não fosse um mundo objetivo e estático, mas um mundo num constante devir pela interação e coconstrução com os outros. O nosso ponto de vista torna-se, portanto, resultado de um acoplamento com a experiência do outro, ampliando nossa perspectiva para que o outro tenha lugar, e, juntos, possamos construir um mundo.
Os seminários abordam os conceitos-chaves do programa, procurando desconstruir a lógica psiquiátrica centralizada no modelo médico para uma visão mais socioambiental e política, explorando caminhos de recuperação através da construção coletiva. O conhecimento não é produzido exclusivamente nesta etapa, mas ao longo de todo o percurso, inclusive na etapa de solução de problemas, em que se produz conhecimento experiencial. Como afirma Paulo Freire, “quem ensina aprende ao ensinar e quem aprende ensina ao aprender”, e de fato cada ciclo de seminários do Entrelaços sofre transformações a partir das contribuições de seus participantes. O objetivo desta etapa é cultivar uma curiosidade crítica e uma disponibilidade para reconstruir, reformar o saber existente, ou, como afirma Paulo Freire, “superar a ingenuidade da experiência”, produzindo uma inquietação indagadora que possa provocar um comportamento voltado ao desvelamento, à descoberta de algo novo, que possa abrir portas antes nunca abertas, o que Freire denomina como o “fenômeno vital do aprendizado”. A intenção é que esta etapa produza uma abertura para o desenvolvimento de novas habilidades e de uma nova expertise nos usuários e familiares, convidando-os à etapa seguinte, de solução de problemas.
A terapia de solução de problemas utilizada na etapa de grupos foca na situação social da pessoa mais do que nela própria ou em seus sintomas e busca por soluções de vida real e que ocorram no ambiente natural. Essa compreensão dos problemas ou dos sintomas dentro de sua unidade social requer uma visão sistêmica e um olhar ampliado tanto a nível micro como macrossocial para unidades sociais mais amplas, incluindo o sujeito, sua família, os serviços, os profissionais e sua comunidade. Nesta etapa são debatidos os problemas do dia a dia das famílias, mas também as questões relacionadas aos serviços de saúde, à comunidade e sociedade como um todo, à cultura e à política. De acordo com Silvia Lane, psicóloga responsável pelo desenvolvimento da perspectiva sócio-histórica da psicologia social no Brasil, as transformações sociais requerem um deslocamento do sujeito alinhado, justaposto à sociedade, para que ele passe a se movimentar e a se conscientizar sobre as contradições do processo histórico e possa, portanto, combater e se contrapor às determinações sociais da ideologia dominante.
Segundo a filósofa Judith Butler, o sujeito vive uma ambivalência entre domínio e submissão com a lei e o Estado, que constitui a priori sua subjetividade, como se estivesse apaixonadamente apegado a eles, o que, em última análise, é o apego à sua própria existência. Como afirmou Michel Foucault, o biopoder exercido pelo Estado atua através da disciplina e da regulação criando normas que são internalizadas pelos sujeitos e servem de formas de poder sobre a vida e o corpo tanto na esfera individual como em grupos sociais, sendo um poder que opera a nível de nossas práticas cotidianas e estabelece uma rede de vigilância, não somente de cima para baixo, mas também de baixo para cima e lateralmente, enredando o sujeito como um ente complacente. Mas, como sugere o próprio Foucault, o mesmo sistema que oprime também oferece condições para subvertê-lo, sendo possível desenvolver um discurso reverso em que a normalidade possa ser questionada e reformulada. Da mesma forma que somos constringidos, também somos capacitados, sendo necessário desenvolver um pensamento crítico capaz de distinguir entre as situações de constrição e de capacitação para que seja possível reformar o sujeito e emancipá-lo.
A “arte de não ser governado” está no movimento do sujeito em “questionar a verdade quanto aos seus efeitos de poder e de questionar o poder quanto aos seus discursos de verdade”, cultivando uma atitude criticamente autorreflexiva. Como Butler define, citando Giorgio Agamben, o sujeito deve ter sua existência como potência que não se esgota por nenhuma interpelação particular, inaugurando a possibilidade de um ser mais aberto e mais ético no futuro.
É esse processo dialético, através das reflexões produzidas pelos encontros do Programa Entrelaços, que permitiu que os grupos se constituíssem como grupos autônomos na comunidade. A estrutura dos grupos pode ser compreendida pela microssociologia de Erving Goffman, pela análise do processo grupal proposto por Silvia Lane e pela teoria de habitus e campos de Pierre Bordieu. A estrutura de um grupo é a de um sistema frágil e que tende à dissolução pelas diferentes tensões entre seus integrantes, que possuem diferenças sociais, culturais, ideológicas e que podem formar distintas parcerias dentro do grupo. Contudo, existem elementos estruturais que trabalham a favor de sua manutenção: as personalidades que se formam pelos papéis sociais e pelo processo de identificação, a interação entre os diferentes atores, que se esforçam moralmente para sustentar as relações e seus papéis, e as propriedades do grupo em si, como seus objetivos e propósitos políticos. Quanto mais fortes os elementos estruturais se consolidarem, maiores as chances de sobrevivência do grupo. Os sujeitos interiorizam a experiência do outro e constituem suas identidades a partir desta interação, e, em um processo de “mediação ideológica”, de acordo com Lane, o grupo supera suas individualidades e se conscientiza das suas condições históricas comuns, levando-o a um processo crescente de identificação e atividades conjuntas. Lane chama esse processo de espiral, em que o grupo deixa de ser um grupo objeto, circular, para um grupo-sujeito, um movimento social, em que o próprio grupo se produz e adquire sua autonomia.
Portanto, o grupo perpassa as questões das identidades para questões sociais e políticas que dão corpo a uma ideologia. Neste sentido que Pierre Bordieu afirma existir uma relação dialética de mão dupla entre sujeito e sociedade, em que o habitus individual, representado por um sistema de esquemas estruturantes dos indivíduos pelas pressões e conjunturas sociais, e o campo social se constituem mutuamente. Para Butler, o habitus de Bordieu é o equivalente à ideologia, como ela mesmo afirma: “a reprodução das relações sociais, a reprodução das habilidades é a reprodução da sujeição”. É o que testemunhamos no Entrelaços: à medida em que os grupos evoluem enquanto movimento social, adquirem independência e autonomia institucional e passam a liderar iniciativas sociais, políticas e culturais, como no Trilhando Caminhos e na Locomotiva de Saúde Mental, além de intercâmbios com outros movimentos sociais da cidade, como o Loucura Suburbana.
Gostaria de finalizar esta apresentação com um texto de Ana Pitta que eu pincei de um capítulo de seu livro Reabilitação Psicossocial no Brasil, e que, para mim, merece destaque por sua leveza, sensibilidade poética e profundidade, e por isso quis destacar na abertura da discussão de minha dissertação.

Estou ciente de que esta é mais uma etapa deste caminhar e que ainda temos muito a conquistar. Ter desenvolvido esse conjunto de técnicas e conseguido formar grupos autônomos que hoje se constituem política e socialmente nos coloca um imperativo ético de ampliar essa experiência para um número maior de usuários e familiares, com a possibilidade de entrada no sistema de saúde através dos pares especialistas enquanto integrantes das equipes de saúde mental, podendo levar essa discussão para dentro dos serviços e alcançar um maior número de profissionais, o que verdadeiramente pode transformar a cultura psiquiátrica neste país. Isso implica em muitas conquistas, como redução de medidas coercitivas na psiquiatria e ampliação das garantias de direitos humanos dos usuários, difusão do recovery e maior participação dos usuários e familiares nos serviços e nas políticas públicas e maior participação social e inclusão dos usuários em suas comunidades.
Vou terminar citando o sociólogo Anthony Giddens. Em um mundo cada vez mais globalizado e impessoal, em que a esfera pública é excessivamente institucionalizada e a privada cada vez mais enfraquecida e amorfa, as localidades de relativa pequenez e informalidade que possibilitam novos laços pessoais através da autorrevelação mútua e da busca por reciprocidade e apoio oferecem pontos de acesso para o engajamento contestatório e para oportunidades para o ativismo. A recriação de espaços e a vida comunitária são importantes mecanismos para a subjetividade humana, capazes de formar sujeitos ressurgentes contra a institucionalização excessiva do Estado.
Muito obrigado!
Maior estudo mundial identifica genes específicos na esquizofrenia
O maior estudo genético internacional já realizado até hoje sobre esquizofrenia identificou grande número de genes específicos que poderiam desempenhar papéis importantes nesse transtorno psiquiátrico. Um grupo de centenas de pesquisadores de 45 países analisou o DNA de 76.755 pessoas com esquizofrenia e 243.649 sem ela para entender melhor os genes e os processos biológicos que sustentam a condição.
Esse estudo realizado pelo Consórcio de Genômica Psiquiátrica (do inglês Psychiatric Genomics Consortium, o PGC) foi liderado por cientistas da Universidade de Cardiff – País de Gales (Michael O’Donovan e James Walters) e teve a participação de pesquisadores(as) da Universidade Federal de São Paulo – Unifesp (Sintia Belangero, Ary Gadelha, Rodrigo Bressan, Cristiano Noto, Marcos Santoro e Vanessa Ota) e Santa Casa de Misericórdia de São Paulo (Quirino Cordeiro).
Os(as) pesquisadores(as) encontraram um número muito maior de associações genéticas com a esquizofrenia como nunca antes reportado, e essas associações estão presentes em 287 regiões diferentes do DNA, ‘o código do corpo humano” e, usando métodos avançados, identificaram que dentro dessas regiões 120 genes são capazes de contribuir fortemente para o distúrbio, explica a pesquisadora-líder Sintia Belangero, coautora do artigo Mapping genomic loci implicates genes and synaptic biology in schizophrenia, publicado sobre o tema na última quarta-feira (6/4) na revista Nature, uma das mais importantes e prestigiadas publicações científicas do mundo.
Além disso, os cientistas mostraram que o risco genético da esquizofrenia é visto em genes concentrados em células cerebrais chamadas neurônios, mas não em qualquer outro tipo de tecido ou célula, sugerindo que é o papel biológico dessas células crucial para a esquizofrenia e que esses genes específicos do cérebro podem auxiliar a desenvolver novas terapias para esta grave doença mental.
Os pesquisadores também relatam que este estudo mundial lança a luz mais forte até agora sobre as bases genéticas da esquizofrenia. “Grande parte dos pacientes não respondem bem aos tratamentos atuais, e é fundamental que estudos desse nível sejam realizados para avançarmos na compreensão do transtorno e auxiliar no desenvolvimento de novos alvos terapêuticos”, diz outro coautor do artigo, Ary Gadelha.
“Os resultados revelaram que 24% da origem da doença pode ser atribuída a um tipo de variante genética chamada SNVs (do inglês Single Nucleotide Variants), mas lembrando que outros fatores genéticos podem estar envolvidos como as mutações, além de fatores ambientais também, esclarece a professora Sintia Belangero.
“Pesquisas anteriores já haviam mostrado associações entre a esquizofrenia e sequências anônimas de DNA, mas raramente foi possível vincular as descobertas a genes específicos”, disse o co-líder da pesquisa professor Michael O’Donovan.
“O presente estudo não só aumentou enormemente o número dessas associações genéticas, mas agora também conseguiu associar muitas delas a genes específicos, um passo necessário no que continua sendo uma jornada difícil para entender as causas deste distúrbio e identificar novos tratamentos”, complementa o pesquisador da universidade galesa.
Sobre a esquizofrenia
A esquizofrenia é um distúrbio psiquiátrico grave que afeta aproximadamente 24 milhões de pessoas no mundo e mais de 2 milhões de brasileiros. Isso representa que 1 em 300 pessoas em todo o mundo tem a doença e essa taxa é ainda maior entre adultos (1 em cada 222 pessoas). Ela se inicia mais comumente no final da adolescência ou no início da vida adulta e está frequentemente associada a uma deficiência significativa nas áreas pessoais, familiares, sociais, educacionais e ocupacionais da vida do portador de acordo com a Organização Mundial da Saúde (OMS).
Além de ser o maior estudo desse tipo já realizado, dessa vez os pesquisadores incluíram no levantamento mais de 7.000 pessoas com ancestralidade afro-americana e latina, pessoas normalmente não incluídas em estudos mundiais. Eles dizem que esse é um pequeno passo para garantir que os avanços que vêm dos estudos genéticos possam beneficiar pessoas além daquelas de ancestralidade europeia.
Algumas iniciativas já estão acontecendo para modificar esse cenário e incluir uma maior representatividade de populações africanas e latino-americanas. A principal delas é o projeto Populations Underrepresented in Mental Illnesses Association Studies (PUMAS), que inclui quatro países na África e três na América Latina, incluindo o Brasil. No país, o projeto começou recentemente sua coleta de dados e é liderado pelo professor Ary Gadelha e pela professora Sintia Belangero (Escola Paulista de Medicina – EPM/Unifesp), com a colaboração do mesmo grupo de pesquisadores(as) já citados.
Embora haja grande número de variantes genéticas envolvidas na esquizofrenia, o estudo mostrou que elas estão concentradas em genes expressos em neurônios, apontando estas células como o local mais importante da doença. As descobertas também sugerem que a função anormal dos neurônios na esquizofrenia afeta muitas áreas do cérebro, o que poderia explicar seus diversos sintomas, que podem incluir alucinações, delírios e distorções de pensamento.
Um estudo complementar envolvendo muitos dos mesmos cientistas e liderado pelo Broad Institute of Harvard (EUA), também publicado em paralelo nesta mesma edição da Nature, examinou mutações que, embora muito raras, têm grandes efeitos sobre uma pequena proporção de pessoas que as carregam, revelando que alguns genes e aspectos que se sobrepõe a outras doenças como autismo e doenças de neurodesenvolvimento.
O Consórcio de Genômica Psiquiátrica é financiado pelo Instituto Nacional de Saúde Mental (NIMH) dos EUA e, no Brasil, o estudo foi apoiado pela Fundação de Amparo à Pesquisa do Estado de São Paulo (Fapesp).
O professor Rodrigo Bressan, também coautor do artigo, menciona que “estudos mundiais como este, que são frutos de uma grande colaboração global, são marcos para a compreensão da origem da esquizofrenia”. Sintia Belangero ressalta que ainda há uma longa jornada pela frente após essas descobertas, mas esses resultados vão facilitar os caminhos a serem percorridos.
“Este estudo demonstra a importância e o poder de grandes amostras em estudos genéticos, a fim de construir conjuntos de dados maiores e mais diversificados”, concordam Marcos Santoro e Vanessa Ota, pesquisadores da Unifesp igualmente integrantes das pesquisas.
Fonte: Alexandre Milanetti - Unifesp
Invega Hafyera é aprovado pelo FDA: tratamento para esquizofrenia com duas injeções anuais.
A Janssen Pharmaceutical, braço farmacêutico da Johnson & Johnson, anunciou que o FDA, órgão norte-americano equivalente a ANVISA, aprovou o antipsicótico atípico de longa duração INVEGA HAFYERA ™ (palmitato de paliperidona de 6 meses), o primeiro e único injetável semestral para o tratamento de esquizofrenia em adultos. Antes da transição para INVEGA HAFYERA ™, os pacientes devem ser tratados adequadamente com INVEGA SUSTENNA® (palmitato de paliperidona de 1 mês) por pelo menos quatro meses, ou INVEGA TRINZA® (palmitato de paliperidona de 3 meses) por pelo menos um ciclo de injeção de 3 meses.
A aprovação do FDA de INVEGA HAFYERA ™ é baseada nos resultados de um estudo global de Fase 3, de 12 meses de duração, randomizado, duplo-cego e de não inferioridade que envolveu 702 adultos (idades 18-70) vivendo com esquizofrenia de 20 países diferentes. Os resultados mostraram não inferioridade de INVEGA HAFYERA ™ em comparação com INVEGA TRINZA® no desfecho primário de tempo para a primeira recaída ao final do período de 12 meses. Os resultados descobriram que 92,5 por cento dos pacientes tratados com INVEGA HAFYERA ™ e 95 por cento tratados com INVEGA TRINZA® estavam livres de recidiva em 12 meses. Recaída foi definida como hospitalização psiquiátrica, aumento na pontuação total da Escala de Síndrome Positiva e Negativa (PANSS), aumento em pontuações de itens individuais da PANSS, autolesão, comportamento violento ou ideação suicida / homicida.
O perfil de segurança observado no ensaio foi consistente com estudos anteriores de INVEGA SUSTENNA® e INVEGA TRINZA®, sem o surgimento de novos efeitos colaterais. As reações adversas mais comuns (≥5%) no ensaio clínico INVEGA HAFYERA ™ foram infecção do trato respiratório superior (12%), reação no local da injeção (11%), aumento de peso (9%), dor de cabeça (7%) e parkinsonismo (5%).
Recentemente, o National Council for Mental Wellbeing e a American Psychiatric Association atualizaram suas orientações e diretrizes para o tratamento da esquizofrenia para expandir o uso recomendado de injetáveis de ação prolongada para pacientes adultos que vivem com esquizofrenia.
INVEGA HAFYERA ™ é um tratamento injetável de ação prolongada administrado por um profissional de saúde na região superior das nádegas a cada seis meses. INVEGA HAFYERA ™ dissolve-se lentamente na corrente sanguínea após a injeção, resultando em tratamento contínuo e controle dos sintomas ao longo de seis meses.
“Os tratamentos injetáveis de ação prolongada oferecem uma série de vantagens em comparação com a medicação oral para a esquizofrenia, incluindo o alívio da necessidade de se lembrar de tomar a medicação diariamente, taxas de descontinuação mais baixas e tratamento sustentado por períodos mais longos”, disse Bill Martin, Ph.D., Chefe da área terapêutica global, Neurociência, Janssen Research & Development, LLC. “A aprovação de hoje nos permite repensar como administramos esta doença crônica, oferecendo aos pacientes e cuidadores o potencial para uma vida menos definida pela medicação para esquizofrenia.”
INVEGA HAFYERA ™ começa a ser comercializado nos EUA este ano e tem previsão de chegar ao Brasil em 2023.
Fonte:Janssen Pharmaceutical
Setembro Amarelo - Mês de prevenção do suicídio
Desde 2014, a Associação Brasileira de Psiquiatria – ABP, em parceria com o Conselho Federal de Medicina – CFM, organiza nacionalmente o Setembro Amarelo®. O dia 10 deste mês é, oficialmente, o Dia Mundial de Prevenção ao Suicídio, mas a campanha acontece durante todo o ano.
São registrados mais de 13 mil suicídios todos os anos no Brasil e mais de 01 milhão no mundo. Trata-se de uma triste realidade, que registra cada vez mais casos, principalmente entre os jovens. Cerca de 96,8% dos casos de suicídio estavam relacionados a transtornos mentais. Em primeiro lugar está a depressão, seguida do transtorno bipolar e abuso de substâncias.
Com o objetivo de prevenir e reduzir estes números a campanha Setembro Amarelo® cresceu e hoje conquistamos o Brasil inteiro.
Como resultado de muito esforço, em 2016, garantimos espaços inéditos na imprensa e firmamos muitas parcerias. Conseguimos também iluminar monumentos históricos, pontos turísticos, pela primeira vez o Cristo Redentor, espaços públicos e privados no Brasil inteiro. Centenas de pessoas participaram de caminhadas e ações para a conscientização sobre este importante tema.
Esta é uma página completa com material disponível para auxiliar a todos. Assim sendo, aproveite os materiais e participe da campanha durante todo o ano.
São diversos materiais de uso público: Diretrizes para a Divulgação e Participação da Campanha Setembro Amarelo®, materiais online para download, a Cartilha Suicídio Informando para Prevenir e todo o material para a imprensa.
Participe, divulgue a campanha entre os seus amigos e ajude a salvar vidas!
Acesse: https://www.setembroamarelo.com
Baixe gratuitamente a cartilha posts_2019_guia_prevencao_do_suicidio
OMS lança documento a favor dos direitos humanos e contra as medidas coercitivas na saúde mental
Esta foi uma semana importante para a Saúde Mental mundialmente. A Organização Mundial da Saúde (OMS) lançou em 10 de junho as novas “Orientações sobre serviços de saúde mental comunitários: promoção de abordagens centradas na pessoa e baseadas nos direitos”. Desde a última versão da Convenção sobre os Direitos das Pessoas com Deficiências (CDPD), em 2016, esta é a orientação que trata mais especificamente do direito das pessoas com transtorno mental de serem cuidadas através de abordagens baseadas na sua comunidade e com total respeito aos direitos humanos, não se atendo somente aos cuidados com a saúde mental, mas ampliando o campo de ação para o apoio à vida cotidiana, incluindo questões como moradia, educação e emprego.
Uma preocupação central das novas orientações da OMS é com o abuso dos direitos humanos e com as práticas coercitivas que continuam sendo muito comuns nos serviços psiquiátricos. Apesar de muitos países virem reformando suas leis, políticas e serviços relacionados à saúde mental, até o momento poucos países estabeleceram as estruturas necessárias para atender às exigências internacionais sobre os direitos humanos. As práticas coercitivas, como internação e tratamento forçados, contenção manual, física e química, condições de vida pouco higiênicas e abuso físico e verbal, ainda são muito comuns em países de todos os níveis de renda.
O relatório traz exemplos de serviços de saúde mental baseados na comunidade que demonstraram boas práticas em relação a medidas não coercitivas, inclusão na comunidade e respeito à capacidade legal das pessoas tomarem decisões sobre seu tratamento e sua vida, em países como Brasil, Índia, Quênia, Mianmar, Nova Zelândia, Noruega e Reino Unido, e é complementado por sete cadernos técnicos que trazem orientações para a implantação de novos serviços que respeitem os direitos humanos em diferentes categorias, como serviços comunitários, de crise, hospitais, assistência à moradia e apoio de pares.
No vídeo do lançamento, transmitido AO VIVO para todos os países (assista ao video abaixo), vários convidados de diferentes continentes enfatizaram a importância de reduzir as medidas coercitivas nos serviços de saúde mental, que ferem os direitos das pessoas com transtorno mental de tomar decisões sobre sua vida e restringem a sua liberdade individual, e de repensar os serviços de maneira que eles ofereçam alternativas que respeitem os direitos humanos integralmente.
Norman Lamb, que já foi membro do Parlamento inglês e Ministro de Estado para Assistência e Apoio no Departamento de Saúde, cuidando diretamente das políticas públicas de saúde mental no Reino Unido, teve uma fala muito contundente sobre essas necessidades: “Testemunhei tantas vezes os sistemas de saúde mental falhando com as pessoas. Não fornecendo uma resposta adequada às suas necessidades. Muito frequentemente, os serviços de saúde mental são medicalizados. Eles não abordam as causas sociais que podem estar por trás dos problemas de saúde mental. Lutei contra o tratamento desumano e a desvantagem experimentada por pessoas com problemas de saúde mental. Violações rotineiras dos direitos humanos das pessoas. Testemunhei uma dimensão racial perturbadora nos serviços de saúde mental, onde, em nosso país, se você é jovem e negro, tem muito mais probabilidade de ser detido de acordo com nossa Lei de Saúde Mental”.
Martin Zinkler, psiquiatra alemão, que foi diretor do Hospital de Heidenheim, explicou como foi possível transformar o serviço de psiquiatria do hospital de um serviço tradicional para um serviço que chega à comunidade: “oferecemos à população local uma escolha, a escolha de quatro configurações de tratamento para qualquer problema de saúde mental em adultos. Tratamento em casa com visitas domiciliares diárias, tratamento em hospital-dia e também internação. Cada um desses tratamentos sem tempo de espera. Os usuários do serviço são incentivados a decidir onde querem ser tratados e apoiados. Oferecemos às pessoas uma gama completa de opções de tratamento em qualquer uma dessas configurações, como terapia psicológica, individual ou em grupo, arteterapia, dançaterapia e também apoio social. Pessoas que optam por sair do tratamento são bem-vindas, pessoas que querem parar de tomar a medicação também. Oferecemos uma escolha informada sobre qualquer forma de tratamento. Os objetivos de Heidenheim são eliminar a coerção com várias intervenções, uma política de portas abertas em todas as enfermarias, portanto, não há enfermarias trancadas neste departamento, com tratamento em casa como uma alternativa ao tratamento hospitalar, que pode começar imediatamente com suporte individualizado em momentos de crise e em situações intensas e com atendimentos avançados direcionados e planos conjuntos para situações de crises. Não usamos reclusão”.
Zinkler enfatizou que é necessário monitorar o uso de qualquer intervenção coercitiva e que os dados precisam ser comparados com outros serviços. A taxa de qualquer intervenção coerciva no Hospital de Heidenheim em 2019 foi de 2,1% de todos os pacientes internados, enquanto que no sul da Alemanha, onde esses dados são rotineiramente coletados, a média foi de 6,7%. “Heidenheim não está livre de coerção, mas atingiu taxas de hospitalização que estão entre os mais baixos da Europa. E o mais importante, acreditamos fortemente que o uso de coerção pode ser reduzido ainda mais. Não achamos que haja algo como um mínimo necessário ou absoluto em coerção para serviços de saúde mental”, conclui.
Para Dunja Mijatovic, Comissária do Conselho da Europa para os Direitos Humanos, a nova orientação da OMS é uma “virada de jogo”, fornecendo um impulso muito necessário para as reformas dos serviços de saúde mental na Europa. “A mudança de uma compreensão da saúde mental biomédica para uma mais baseada nos direitos humanos tem sido lenta, lenta mas seguramente evoluindo em nossa região, desde a entrada da CDPD. No entanto, como você sabe melhor do que ninguém, o progresso tem sido muito irregular. E também tem enfrentado muitas resistências, inclusive do meio médico, prevalecendo o velho paradigma em muitos dos nossos Estados membros. Uma posição tão inambígua em favor dos padrões da CDPD, vinda da Organização Mundial da Saúde, certamente terá um grande impacto na redução dessa resistência”, afirma Dunja.
Dunja acredita que a nova orientação da OMS sobre a saúde mental possa reduzir essas resistências e fazer prevalecer a Convenção sobre os Direitos das Pessoas com Deficiências (CDPD) sobre convenções mais antigas e desatualizadas que regiam tratamentos involuntários de pessoas com deficiências psicossociais e que refletiam atitudes dominantes daquela época. “Penso que deveria ser papel do Conselho da Europa não aumentar esta confusão. Acho que apegar-se a leituras desatualizadas dessas convenções mais antigas é uma coisa muito perigosa de se fazer. Acho que é importante alinhar a interpretação delas com a CDPD. Na minha opinião, isso é perfeitamente viável. Tenho pressionado exatamente por isso em nossa organização. E continuarei a fazê-lo. Também posso dizer que não é fácil, mas também posso garantir que não vou desistir. Tenho certeza de que a nova orientação da OMS tornará a tarefa muito mais fácil e sou grata por esse acréscimo tão indispensável em nossa caixa de ferramentas”, conclui.
Como enfatizou Lamb, “acabar com as práticas coercitivas, incluindo reclusão e contenção, internação e tratamentos forçados, e combater a violência, o abuso e a negligência são um imperativo urgente para todos os países e uma prioridade global para os direitos humanos. A orientação da OMS preenche uma lacuna realmente importante, orientando-nos sobre como podemos implementar uma abordagem baseada nos direitos humanos nos serviços de saúde mental e, olhando as orientações, existem estudos de casos maravilhosos que nos ajudam a descobrir como podemos buscar iniciativas próprias. Precisamos ver o fim dos serviços institucionalizados e garantir que nossos serviços de saúde mental baseados na comunidade não reproduzam abordagens das antigas instituições, mas em vez disso, eles realmente impliquem numa abordagem baseada em direitos, abordagem sem coerção, ouvindo e respeitando os desejos das pessoas, abordando suas necessidades reais, atendendo ao que consideram importante na vida, ao invés de simplesmente administrar medicamentos para reduzir os sintomas. Nosso objetivo deve ser dar às pessoas a chance de uma vida boa, uma vida feliz”.
Olga Runciman sabe bem o que isso pode significar na vida de alguém com transtorno mental. Psicóloga e enfermeira psiquiátrica, ela passou pelo sistema de saúde, que a educou e no qual trabalhou, como paciente psiquiátrica. Não bastasse os traumas da infância e da juventude pelos quais passou, como ter sido vítima de bullying, abuso sexual e estupro, Olga sofreu com tratamentos forçados que ela considera como traumas na sua vida: “quando alguém é submetido a tratamento forçado, há muito mais implicações do que muitas pessoas possam perceber, incluindo a equipe. Se devo me tomar como exemplo, estar cercada por um grupo de pessoas em um papel ameaçador é uma reminiscência do bullying no playground ao qual fui submetida. Quando alguém se recusa a tomar o medicamento, apesar da persuasão da equipe, as consequências são terríveis. A pessoa é agarrada e segurada por um grupo de homens e mulheres. Sua roupa íntima é puxada para baixo e você recebe uma injeção de uma substância química. Isso tem toda a semelhanças com ser estuprado. O sentimento é o mesmo. Como costuma acontecer em casos de estupro, a pessoa é levada a se sentir responsável pelo horror do ato negado, sob o pretexto da saúde. Alguém tem que sofrer o insulto de ter que reconhecer que era necessário e bom que este evento tenha ocorrido. Então, assim como com o abuso sexual, as pessoas colocam em prática “cuide da criança, abuse da criança”. E da mesma forma, o sistema implementado para ajudar os aflitos, abusam dos aflitos. Esta é realmente uma grande traição à confiança e impede as possibilidades de criar relacionamentos de confiança, tão necessários para a cura e o entendimento. Imagine só, que em vez de um grupo de funcionários me cercando e insistindo que sabiam o que era bom para mim, uma reminiscência do bullying no pátio da escola, as pessoas se reunissem ao meu redor para me apoiar e ouvir, com curiosidade e interesse. Imagine que, em vez de ser pressionada e injetada à força, eu fosse tratada com dignidade e respeito. Novos caminhos de recuperação se abririam para serem explorados. Imagine que, em vez de ter que me subjugar e dizer que a ajuda forçada era necessária e boa para mim, houvesse um interesse genuíno em avaliar o que funcionava para que as práticas pudessem continuar a crescer e evoluir para lugares onde os pacientes não precisassem temê-las. Apenas imagine”.
Assista ao vídeo do lançamento!
https://youtu.be/Rl_Ad-Cfm_M
Ilha Fiscal é iluminada em lilás pelo Dia da Conscientização da Esquizofrenia
Dia 24 de Maio é o Dia Mundial da Conscientização da Esquizofrenia e, pelo quarto ano seguido, esse dia é lembrado em vários estados brasileiros, dentre eles o Rio de Janeiro, que em 2018 iluminou o Cristo Redentor. Este ano foi a vez da Ilha Fiscal, um dos principais cartões postais da cidade, na Baia de Guanabara e próximo a outro símbolo da cidade, a Ponte Rio-Niterói (Assista à reportagem do Bom Dia Rio - TV Globo).
O Castelo da Ilha Fiscal foi construído pelo Imperador Pedro II em estilo gótico-provençal para ser um Château da família real, onde foram realizados bailes, inclusive o último antes da Proclamação da República. Atualmente o castelo abriga o Museu Histórico-Cultural, subordinado à Marinha do Brasil, e é aberto à visitação.
No Rio de Janeiro outros prédios públicos foram iluminados, como o edifício do Ministério Público do Rio de Janeiro e o Laboratório Farmacêutico da Marinha (fotos).
Essas ações foram organizadas pelos Grupos de Ajuda-Mútua que integram o Programa Entrelaços da UFRJ/IPUB, que no dia 24 de Maio contribuíram com dois eventos online que você pode assistir aqui no Portal: Live Descomplicando a Esquizofrenia e o Monólogo "Normalidade, Esquizofrenia e Espiritualidade"


24 de Maio, Dia da Conscientização sobre a Esquizofrenia
Pelo quarto ano seguido comemora-se o dia 24 de Maio como o Dia da Conscientização da Esquizofrenia no Brasil (foto: primeiro ano, em 2018, no Rio de Janeiro). Vários estados organizaram eventos online devido à pandemia da COVID-19, a exemplo do que aconteceu no ano passado (veja os eventos em nossa TIMELINE).
O objetivo desse dia é chamar a atenção para a esquizofrenia, uma doença cercada de estigmas, tabus e muito preconceito, que afeta até 1% da população brasileira e envolve toda a família, que necessita de muita informação e apoio para lidar da melhor maneira possível com a doença.
A informação e o debate em torno da doença são fundamentais no combate ao estigma e ao preconceito que existe na sociedade e também auxiliam pacientes e familiares na busca de melhores condições de saúde e qualidade de vida.
Compreender a esquizofrenia e o papel da família como parceira do cuidado possibilitam resolver melhor os conflitos, expandir mais a rede social de suporte, desfocar da doença e focar na pessoa e auxiliá-la nos desafios e obstáculos da vida para além dos efeitos da doença mental.
Maior conscientização ajuda na adesão aos tratamentos médicos e psicossociais, no combate ao auto-estigma (vergonha que a própria pessoa tem por ter sido diagnosticada com a doença), numa postura mais altiva e otimista diante dos sintomas e das dificuldades, aumentando a esperança na recuperação e promovendo maior autodeterminação na busca por dias melhores e pela superação das dificuldades.
A união de todos os envolvidos no processo de cuidado, como pacientes, familiares e profissionais de saúde, através dos serviços, de movimentos sociais e associações de pacientes e familiares, é a chave na busca de melhores condições de atendimento, de direitos e de cidadania. Juntos é a melhor forma de combatermos o estigma!
Aproveitem a semana de 23 a 29 de Maio para conversar sobre a esquizofrenia, compartilhar as lives em suas redes sociais, divulgar a informação entre amigos e familiares e em sua comunidade, respeitando as regras sanitárias de distanciamento social, e passar a mensagem de que a esquizofrenia tem tratamento e as pessoas conseguem se recuperar e levar uma vida digna e satisfatória como qualquer outra pessoa.
Abaixo algumas mensagens que podem ser repassadas em suas redes sociais:
#Diga não ao adjetivo “esquizofrênico”. A esquizofrenia não define quem a pessoa é, é tão somente uma doença, que tem tratamento e afeta apenas uma parte do psiquismo de uma pessoa.
#Pessoas com esquizofrenia não são perigosas, pelo contrário, são com maior frequência vítimas de violência.
#O estigma e a desinformação sobre a esquizofrenia são os principais obstáculos à recuperação, tanto para pacientes como para familiares.
#A liberdade das pessoas com esquizofrenia é urgente e necessária, para que sejam sujeitos livres na sociedade, com seus direitos e sua livre circulação garantidos como todo cidadão comum.
#A esquizofrenia requer tratamento multidisciplinar através de uma atenção comunitária, com tratamentos próximos às suas residências e articulados com outros setores, como educação, esporte, cultura, lazer e trabalho.
#Pessoas com esquizofrenia têm maior risco de morrer pela COVID-19, independentemente de outras doenças. Vacinação já para pessoas com esquizofrenia!
#Toda pessoa com esquizofrenia tem direito e capacidade de se recuperar da doença. Ela precisa de apoio, legitimidade, escuta e respeito.
#Diga não ao uso da palavra esquizofrenia quando ela não se refere à doença. Esquizofrenia não serve para adjetivar nada. É tão somente uma doença. O termo esquizofrenia quando mal empregado reforça o estigma e o preconceito.
Por que o 18 de Maio é importante?
O mês de maio é um mês comemorativo para quem convive com a esquizofrenia. É um mês para falar de esquizofrenia, difundir a informação, combater o estigma, mostrar como pacientes e familiares estão se recuperando, fazer suas vozes ecoarem na sociedade, mostrando que a esquizofrenia é uma doença tratável e da qual pacientes e familiares conseguem se recuperar e viver uma vida digna e com realizações.
Mas nem sempre foi assim!
É verdade que é o quarto ano em que comemoramos o Dia da Conscientização da Esquizofrenia no Brasil, o dia 24 de Maio. Mas antes disso, é comemorado o dia 18 de Maio. Você sabe o porquê?
O dia 18 de Maio foi escolhido para ser o Dia da Luta Antimanicomial. Um dia para lembrar a luta do movimento social que mudou a assistência à saúde mental no Brasil, que deslocou dos hospitais para a comunidade o foco do tratamento, movimento este conhecido como Reforma Psiquiátrica. Graças a este movimento surgiram dispositivos que hoje são fundamentais na comunidade para os cuidados aos transtornos mentais e na luta contra o estigma: os CAPS, as Residências Terapêuticas, o Programa de Volta para Casa, o Matriciamento na Atenção Básica (equipes de saúde mental responsáveis pelo atendimento primário), o Programa de Inclusão Social pelo Trabalho, os Centros de Convivência e Cultura, o Programa Nacional de Atenção Comunitária Integrada aos Usuários de Álcool e outras Drogas, os CAPSad e os CAPSi (para a população infanto-juvenil), dentre outros.
Antes da Reforma Psiquiátrica, que se iniciou no final dos anos 1970 e início dos anos 1980, a assistência psiquiátrica era quase exclusivamente realizada em hospitais. Somente 4% das verbas para a saúde mental eram destinadas para tratamentos comunitários, a maioria restrita a ambulatórios. A maioria dos hospitais era privado, pois o Estado, ainda no Governo Militar, havia decidido terceirizar os serviços de saúde, que expandiram seus leitos para a internação de um número cada vez maior de pacientes, chegando a 7 mil pacientes em “leito-chão”, tempo médio de 7 meses de internação e mortalidade de pacientes crônicos (que residiam em hospitais) 6 vezes maior do que em hospitais de outras especialidades. Um escândalo que fez muitos considerarem a assistência à saúde mental uma “indústria da loucura” (Fonte: Luiz Cerqueira. “Psiquiatria social — problemas brasileiros de saúde mental”, Atheneu, 1984).
A Reforma Psiquiátrica foi impulsionada pelo Movimento pela Redemocratização do país e pela necessidade da reforma sanitária do Sistema Público de Saúde (antigo INPS). Em 1978 um movimento iniciado por trabalhadores de saúde mental e unido aos pacientes e familiares usuários da saúde mental se juntou ao movimento pela reformulação do sistema nacional de saúde, que daria origem ao SUS na Assembéia Constituinte. Neste ano, no II Encontro Nacional dos Trabalhadores em Saúde Mental, trabalhadores de saúde mental, pacientes e seus familiares instituíram o dia 18 de maio como o Dia da Luta Antimanicomial, com o lema “Por uma Sociedade sem Manicômios”.
Em 1989, o deputado federal Paulo Delgado (PT-MG) apresentou um projeto de lei que viria a ser conhecido como a Lei da Reforma Psiquiátrica, sendo aprovado somente 12 anos depois, em 2001, no Governo Fernando Henrique Cardoso (Lei 10.216). Apesar da demora na aprovação e das alterações sofridas ao longo dos anos, a Lei é considerada um marco da assistência psiquiátrica no país e o projeto de lei, além de ter mobilizado o movimento de Reforma Psiquiátrica em diferentes estados, suscitou, até sua aprovação, outras leis estaduais que ajudaram a substituir o manicômio regionalmente.
Essa data e esse movimento fazem parte de uma mudança de rumo histórica da assistência psiquiátrica e da compreensão do transtorno mental para a sociedade em todo o mundo, pois outros países também enfrentaram o mesmo processo. É a partir deste movimento que pacientes passaram a ser tratados na comunidade, por serviços que realizam tratamentos psicossociais e a reabilitação dos pacientes, com projetos terapêuticos individualizados que priorizam seus objetivos e sua inclusão na sociedade como cidadãos, lutando pelo mesmo direito e acesso aos mesmos dispositivos culturais, de lazer, saúde e educação que o restante da população.
Foi a Reforma Psiquiátrica que possibilitou a mudança do paradigma da recuperação em saúde mental (Recovery) conforme a visão do paciente e de sua família, norteando as políticas de saúde mental em diversos países, que passaram a incluir o indivíduo com transtorno mental e sua família no centro dos cuidados e o sujeito como participante ativo das decisões sobre sua vida e seu tratamento. Afinal foi a mudança para a comunidade que estimulou a criação de associações, de grupos de suporte de pares e de pares especialistas em serviços de saúde mental, dentre outras ações que são hoje responsáveis em difundir o Recovery.
Hoje já não é mais possível pensar o tratamento da esquizofrenia com o paciente distante de sua família, sem os dispositivos comunitários e sem a participação social que o incluem na sua comunidade e permitem sua reabilitação. Portanto, o dia 18 de Maio deve ser comemorado e lembrado por todos.
Conheça a Memória da Reforma Psiquiátrica no Brasil!
Live Intervenção Familiar na Esquizofrenia.
Transmissão 11 de Maio de 2021, 20:30h.
https://youtu.be/JBmZlEClzCs
A esquizofrenia é um transtorno mental grave que atinge cerca de 2 milhões de brasileiros, segundo dados do Ministério da Saúde, e que traz consigo significativos prejuízos no funcionamento pessoal, social e familiar. Entre os sintomas mais comuns estão delírios, alucinações, alterações de pensamentos e também a alterações na afetividade.
Portadores deste transtorno precisam também de cuidados pois apresentam sobrecargas físicas e emocionais que são ocasionadas pela dedicação de tempo destinada ao familiar doente. A esquizofrenia ainda desperta muito preconceito na sociedade e isso demanda mais proteção e cuidados à pessoa que sofre com a esquizofrenia.
Como podemos cuidar de quem cuida? Qual o primeiro passo que o indivíduo deve dar ao descobrir que alguém do seu núcleo familiar padece de esquizofrenia? Estas e outras perguntas serão respondidas agora no ABP TV pelos Drs. Alfredo Minervino, Leonardo Palmeira e pela presidente da Associação Mãos de Mães de Pessoas com Esquizofrenia, Sarah Nicolleli.
Conheça melhor os convidados abaixo:
👨⚕️ Alfredo Minervino - Professor da Universidade Federal da Paraíba. Chefe da Residência em Psiquiatria da Universidade Federal da Paraíba, membro da câmara técnica de bioética do Crm-PB, membro da câmara técnica de psiquiatria Crm - PB
👨⚕️ Leonardo Palmeira - Psiquiatra do Programa Entrelaços do Setor de Terapia de Família do Instituto de Psiquiatria da UFRJ (IPUB), autor do livro de psicoeducação Entendendo a Esquizofrenia e editor do portal Entendendo a Esquizofrenia
👩💼 Sarah Nicolleli - Presidente da Associação Mãos de Mães de Pessoas com Esquizofrenia - AMME
🕑 Essa transmissão acontece toda terça-feira, 20h30, horário de Brasília. Você pode assistir no YouTube ou no Facebook. Participe dos debates ao vivo mandando suas perguntas no espaço de comentários da Live! 🔔 Clique em definir lembrete pra ser notificado sempre.
👨💼 Apresentação: Lucas Veloso
📡 Direção de TV: Diego Schueng
🎥 Transmissão ao vivo: RecPlay Produtora
🎬 Produção: Departamento de Comunicação da ABP
👔 Realização: Associação Brasileira de Psiquiatria - ABP
Rio de Janeiro começa a vacinar pessoas com esquizofrenia.
A prefeitura do Rio de Janeiro divulgou hoje que vai iniciar a vacinação de pessoas com deficiência, incluindo a deficiência psicossocial, quando o paciente possui limitações psicológicas e sociais em função de algum transtorno mental. Esse quadro inclui transtornos como esquizofrenia, transtorno esquizoafetivo, transtorno bipolar tipo I e transtornos do espectro autista, dentre outros que cursam com graves limitações de autonomia do paciente.
Estudos já demonstraram que pessoas com esquizofrenia possuem um risco maior de mortalidade pela COVID-19, independente de outras comorbidades.
Para ter direito à vacinação, os pacientes devem comparecer aos postos de saúde com sua identidade e um laudo médico que comprove a sua condição de saúde, mencionando o tipo de deficiência, no caso a deficiência psicossocial. Deve ser respeitado o dia de acordo com a idade do paciente, já que a ordem continua sendo por idade, desta vez contemplando pessoas com comorbidades ou deficiências.
O Conselho Nacional de Saúde (CNS) já defendeu a inclusão de pessoas com deficiência entre os prioritários na vacinação contra a Covid-19, então é possível que outras prefeituras incluam esse público como prioritário na vacinação. Informe-se na Secretária Municipal de Saúde de sua cidade.

Faixa etária
A vacinação dos grupos prioritários vai começar pela seguinte ordem na semana que vem:
26/04 (segunda-feira): Mulheres com 59 anos
27/04 (terça-feira): Homens com 59 anos
28/04 (quarta-feira): Mulheres com 58 anos
29/04 (quinta-feira): Homens com 58 anos
30/04 (sexta-feira): Mulheres com 57 anos
01/05 (sábado): Homens com 57 anos
Pessoas que estão dentro dessas faixas etárias mas não fazem parte dos grupos prioritários, não devem buscar os postos de vacinação.
Uso de maconha na adolescência é associado à queda no QI.
Pesquisadores irlandeses constataram uma relação entre o uso frequente da maconha durante a adolescência com um declínio do QI (Quociente de Inteligência) ao longo dos anos.
Em estudo publicado na Psychological Medicine, cientistas da Universidade RCSI afirmam que jovens usuários de cannabis tiveram queda de aproximadamente dois pontos de QI comparados àqueles que nunca haviam consumido o psicotrópico. Uma análise posterior sugeriu que essa redução estava relacionada ao QI verbal, um efeito parecido ao observado em jovens com esquizofrenia ou expostos a toxinas como chumbo durante a infância.
A pesquisa envolveu uma revisão sistemática e análise estatística em sete estudos com 808 jovens que usaram cannabis pelo menos uma vez por semana por um período mínimo de seis meses, e 5.308 jovens que jamais haviam consumido. Para ser incluído na análise, cada estudo deveria contar com dados de QI antes e depois do uso da maconha pelos jovens. Os participantes foram acompanhados, em média, até os 18 anos, embora um dos estudos tenha seguido os jovens até os 38 anos.
"Pesquisas anteriores nos dizem que os jovens que usam cannabis com frequência têm resultados piores na vida, além de estarem sob maior risco de doenças mentais graves, como a esquizofrenia. A perda de QI no início da vida pode ter efeitos significativos no desempenho escolar, universitário e, posteriormente, nas perspectivas de emprego", comentou a autora sênior do artigo, Mary Cannon, professora de Epidemiologia Psiquiátrica e Saúde Mental Juvenil da universidade irlandesa.
No artigo, os autores afirmam que os achados são semelhantes à perda pré-mórbida de inteligência na esquizofrenia. Eles citam que em homens que são posteriormente diagnosticados com o distúrbio, o QI verbal diminui em aproximadamente seis pontos entre 13 e 17 anos de idade. O efeito observado também se assemelha ao visto na exposição ao chumbo na infância.
"O uso de cannabis durante a juventude é uma grande preocupação, pois o cérebro em desenvolvimento pode ser particularmente suscetível a danos durante este período. As descobertas deste estudo nos ajudam a entender melhor esta importante questão de saúde pública", comenta Emmet Power, pesquisador clínico da Universidade RCSI e primeiro autor do estudo.
Power acrescenta que esses resultados podem ser explicados por vários mecanismos potenciais: desde uma neurotoxicidade do desenvolvimento, a desvios no envolvimento educacional, ou vulnerabilidades individuais, como menor capacidade de leitura na infância. Já hipóteses como problemas familiares seriam menos prováveis de predisporem um indivíduo à queda no QI.
Fonte: UOL
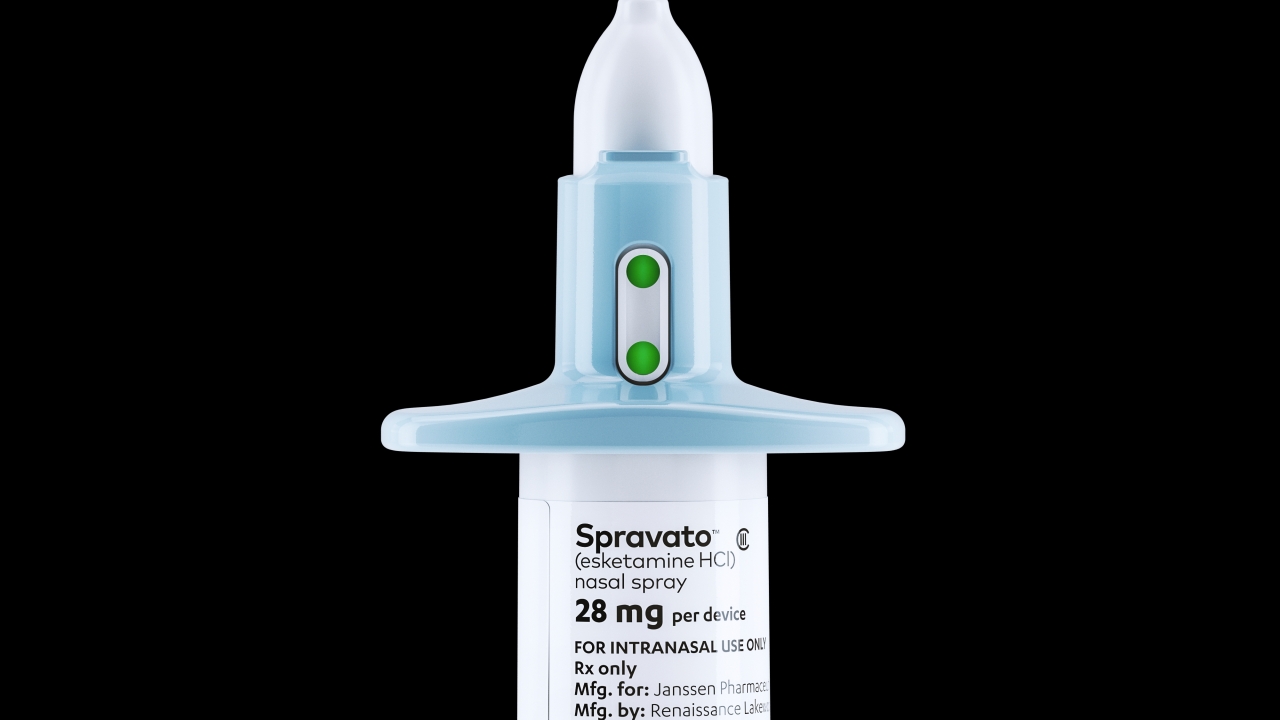
ANVISA aprova Esketamina, tratamento para depressão resistente e ideação suicida.
Medicamento deve estar disponível somente no segundo semestre de 2021
A ANVISA aprovou neste mês um medicamento para tratamento da depressão resistente (depressão que não melhora com tratamentos convencionais) e para o tratamento da ideação suicida ou crise suicida, em que o indivíduo encontra-se na iminência de atentar contra sua própria vida.
A esketamina (Spravato®) foi desenvolvida pela empresa farmacêutica norte-americana Janssen, ligada ao grupo Johnson&Johnson, e já é aprovada e utilizada nos EUA com resultados promissores. Trata-se de um grande avanço da psicofarmacologia, uma vez que não existem tratamentos farmacológicos para esses casos até o presente momento e o único tratamento para depressão resistente e crise suicida disponível hoje em dia é a eletroconvulsoterapia, o ECT, popularmente conhecido como eletrochoque.
O suicídio é um desfecho trágico em muitas famílias e há registros que as taxas de suicídio vem aumentando em diversos países, principalmente entre os mais jovens. Transtornos psiquiátricos frequentemente são associados ao comportamento suicida e representam um risco maior de suicídio na população, como é possível observar na tabela abaixo.
| Transtorno | Tentativas de suicídio | Morte por suicídio |
|---|---|---|
| Esquizofrenia | 50% | 8-10% |
| TP Borderline | 60-78% | 3-10% |
| T Bipolar | 29% | 8-18% |
| Depressão | 16% | 2-12% |
| T Alimentares | 26% | 6% |
| T Ansiedade | RR 1,6-3,0 | 1-5% |
| Alcoolismo | RR 2,6 | 8-10% |
RR = Risco Relativo – quantas vezes maior o risco de suicídio comparado à população sem o transtorno (dados obtidos pessoalmente no Congresso Americano de Psiquiatria em 2019, São Francisco).
Como é possível perceber, o risco de suicídio é alto na maior parte dos transtornos psiquiátricos graves, particularmente na Esquizofrenia, TP Borderline e no T Bipolar. Entretanto, o risco de suicídio nos quadros mais comuns, como depressão, ansiedade e alcoolismo, não pode ser desprezado pelo número de pessoas que são atingidas por esses transtornos. Só a depressão pode atingir até ¼ da população ao longo da vida. Esses dados dão a dimensão da importância do desenvolvimento deste medicamento para a medicina.
A esketamina é um enantiômero da ketamina, anestésico conhecido e utilizado em cirurgias desde 1960 e que se tornou popular durante a Guerra do Vietnã por ter sido muito utilizado em cirurgias de soldados feridos em combate, graças à sua segurança e facilidade de administração. A ketamina também se tornaria droga recreativa nos EUA a partir dos anos 1970, por seu poder alucinógeno.
É conhecido o poder antidepressivo da ketamina e ela já vinha sendo utilizada de maneira “off-label” em pacientes com depressão resistente há mais de 10 anos, inclusive no Brasil. Entretanto, seu uso requer acesso venoso (por ser uma injeção intravenosa), a presença de um anestesista, monitoramento cardíaco, estrutura de centro-cirúrgico ou de terapia semi-intensiva, com carrinho de parada e respirador mecânico, em função dos riscos de complicações.
A esketamina rompe com esta necessidade, uma vez que ela pode ser administrada de forma intranasal e num ambiente clínico, contudo, sendo necessária a monitorização do paciente por 2 horas em função da possibilidade de sintomas transitórios como sedação, confusão mental, agitação, distúrbios visuais e tonteiras.
Ela age em receptores NMDA, do sistema do glutamato, neurotransmissor envolvido em uma série de transtornos psiquiátricos, como a depressão e a psicose, e associado à gravidade maior de sintomas. Ao bloquear os receptores NMDA a esketamina aumenta a liberação de glutamato que, por sua vez, estimula receptores AMPA, que aumentam os fatores neurotróficos como BDNF, responsáveis pelo efeito antidepressivo e pela cessação das ideias de suicídio. BDNF é um do fatores que se encontra reduzido em cérebro de pacientes com depressão.
Estudos clínicos demonstraram que pacientes tratados com esketamina intranasal (Spravato®) melhoraram da depressão e das ideias de suicídio em curto espaço de tempo, duas a quatro horas após a administração da medicação. Os pacientes recebiam aplicações duas vezes por semana, nos primeiros 15 dias de tratamento, semanalmente por mais 3 semanas e depois quinzenalmente até o término do estudo. Quase 70% dos pacientes atingiram uma melhora superior a 50% nas escalas de depressão após pouco mais de 2 meses de tratamento com esketamina, segundo um dos estudos (Synapse). Outros estudos clínicos, variando o formato de administração do medicamento, encontraram resultados semelhantes.
O custo do tratamento com esketamina intranasal (Spravato®) deve ser alto. Segundo estimativas norte-americanas, o custo do primeiro mês de tratamento pode variar entre 5 e 8 mil dólares e o de manutenção pode ficar entre 1.500 e 4.000 dólares, dependendo da dosagem e dos intervalos de administração. Não existe ainda uma estimativa de preço no Brasil, uma vez que a ANVISA vai iniciar esta fase no início do próximo ano. Existe a expectativa que planos de saúde possam cobrir o tratamento.
A esketamina intranasal (Spravato®) traz a promessa de uma resposta rápida e eficaz para transtornos mentais graves e altamente prevalentes, como a depressão resistente e a crise suicida, com um perfil favorável de segurança e tolerabilidade, com efeitos colaterais transitórios e de curta duração, sendo uma opção de tratamento em uma área escassa de terapias efetivas para este perfil de transtornos mentais.
Fontes:
Wikipedia
Bahr, R., Lopez, A., & Rey, J. A. (2019). Intranasal Esketamine (SpravatoTM) for Use in Treatment-Resistant Depression In Conjunction With an Oral Antidepressant. P & T : a peer-reviewed journal for formulary management, 44(6), 340–375.
Chega ao Brasil o Brexpiprazol, novo tratamento para depressão e esquizofrenia.
Começou a ser comercializado no Brasil este mês um novo medicamento, o Brexpiprazol, cujo nome comercial é Rexulti® e é produzido pela empresa dinamarquesa Lundbeck®, a mesma que produz o Lexapro® e o Brintellix®. Apesar da novidade em nosso país, a molécula foi aprovada pelo órgão regulador dos EUA (FDA) em 2015 tanto para o tratamento da esquizofrenia, como para o tratamento adjuvante da depressão, ou seja, como associação ao tratamento com antidepressivos. Em 2016 o FDA reforçou a indicação do Brexpiprazol como tratamento de manutenção da esquizofrenia.
O leitor deve estar se perguntando como um medicamento pode tratar duas doenças tão diferentes. Isso mesmo! Essa molécula faz parte de uma terceira geração de antipsicótico (nome que já vem sendo questionado, uma vez que essas moléculas possuem eficácia para além da esquizofrenia), a mesma que foi inaugurada com o lançamento do Aripiprazol (comercializado no Brasil inicialmente com o nome de Abilify® e depois como Aristab® - laboratório Aché), cuja aprovação nos EUA data de 2002.
Pouco mais de 10 anos depois os avanços na pesquisa fizeram com que fosse desenvolvida uma molécula mais aprimorada do que o Aripiprazol, que mantivesse sua eficácia no tratamento da esquizofrenia, mas fosse ao mesmo tempo melhor tolerada e mais eficaz na sua ação como antidepressivo, propriedade que já vinha sendo observada com a primeira molécula.
Essa terceira geração de antipsicóticos se destaca pela sua ação inovadora chamada de agonista parcial de receptores de dopamina, considerada, na época do lançamento do Aripiprazol, uma molécula "inteligente". Diferentemente dos seus antecessores, os agonistas parciais agem mais como moduladores de dopamina, do que como bloqueadores (ação mais tradicional dos antipsicóticos antagonistas), que normalmente reduzem a dopamina cortical. Ao mesmo tempo que a redução de dopamina é desejada, pois seu excesso é uma das explicações para sintomas como delírios e alucinações, a falta de dopamina gera apatia, desânimo e desinteresse. Na atuação como agonistas parciais, tanto Aripiprazol como Brexpiprazol atuam inibindo ou estimulando diferentes sítios receptores, mantendo os níveis de dopamina mais equilibrados. Isso traz tanto uma resposta clínica diferenciada, como menor incidência de efeitos colaterais relacionados ao bloqueio da atividade dopaminérgica.
O que o Brexpiprazol traz de inovador em relação ao seu antecessor é uma maior capacidade de estabilizar a função dopaminérgica por ter uma maior ação em receptores de serotonina e uma menor atividade intrínseca nos receptores de dopamina, com ligações mais balanceadas entre receptores de dopamina e serotonina. Com isso, o Brexpiprazol, além de ter menos efeitos colaterais, como inquietação, ansiedade, acatisia e ganho de peso, possui maior eficácia no tratamento de sintomas depressivos e cognitivos.
Apesar de sua aprovação nas duas doenças, a empresa que comercializa o Rexulti® no Brasil optou pelo lançamento inicial somente para o tratamento adjuvante da depressão, por enquanto a única indicação em bula. Os estudos clínicos realizados para o lançamento do medicamento mostraram que ele melhorou os sintomas de depressão em pacientes que não melhoraram com um ou mais antidepressivos, como tristeza, desânimo, ansiedade, irritabilidade e a qualidade do sono, melhorando assim a funcionalidade do paciente, como desempenho na escola e trabalho, na vida social e familiar.
Os estudos tiveram uma baixa taxa de abandono e o Brexpiprazol mostrou um perfil favorável à classe à qual pertence, com baixo risco de ganho de peso, baixo impacto metabólico, sem aumento de prolactina e sem disfunção sexual.
Setembro Amarelo: Uma breve história sobre o Litio.
Um dos medicamentos mais antigos da medicina tem comprovadamente uma ação no tratamento da ideação suicida e na prevenção do suicídio. Diversos estudos demonstraram que o lítio pode reduzir e tratar pensamentos suicidas e, assim, ser um dos poucos agentes farmacológicos que possuem uma atividade intrínseca, e independente de sua ação terapêutica principal, na prevenção do suicídio.
Isso não significa que outros medicamentos não possam ser utilizados no tratamento das ideias suicidas, mas, diferentemente do lítio, eles dependem de sua ação terapêutica principal para alcançar esse objetivo. Um antidepressivo, p.ex., depende de sua ação antidepressiva, como de redução da tristeza, da angústia e da desesperança, para reduzir a força dos pensamentos de morte. Um antipsicótico depende de seu efeito calmante e de combate a crenças deturpadas para combater o desejo de uma pessoa de por fim à vida.
Já no caso do lítio, um conhecido estabilizador de humor, o efeito anti-suicídio parece não ter relação com o fato dele agir no humor, mas ser um efeito independente da substância sobre esses pensamentos. Essa é a conclusão de um estudo publicado este mês na Revista Neuroscience & Biobehavioral Reviews por um grupo de pesquisadores de 5 diferentes países, Itália, Espanha, Canadá e França, que avaliou 44 estudos com mais de 200 mil participantes.
O lítio é uma das substâncias mais antigas da medicina. Ele foi utilizado pela primeira vez para tratamento de uma doença em 1859, quando Alfred Garrod descobriu sua ação na Gota, doença do acúmulo de ácido úrico no sangue. Seus efeitos benéficos para o ácido úrico e para cálculos renais fizeram com que produtos contendo lítio passassem a ser comercializados em mercados nos anos 1930.
Entretanto, foi na psiquiatria que o lítio encontrou sua maior indicação, fazendo com que mesmo nos dias de hoje ele ainda seja muito prescrito. Em 1870 foram descobertas suas propriedades hipnóticas e anticonvulsivantes, passando a ser indicado para “nervosismo geral”. Em 1871 ele foi prescrito pela primeira vez na Mania, que se tornaria uma de suas principais indicações a partir de 1952. Em 1894 o lítio foi descoberto pelo psiquiatra dinamarquês Frederik Lange como tratamento da Depressão Melancólica.
Embora o lítio tenha ficado esquecido pela comunidade médica até a segunda metade do século XX, existem na história alguns casos anedóticos, como de psiquiatras do sul da França, que utilizavam uma preparação de lítio (“Dr. Gustin’s Lithium”) em seus pacientes e que, por essa razão, não se registravam tantos casos de doença maníaco-depressiva em Marseilles.
Em 1958, depois que descobriram a forma de dosar o lítio no sangue, reduzindo assim o risco de intoxicação, foi possível sua utilização em larga escala na psiquiatria. Muito se estudou sobre o lítio de lá para cá, a ponto dele ter sido considerado o tratamento mais efetivo na psiquiatria junto ao ECT, com indicações aprovadas na Mania, Depressão e prevenção do Transtorno Bipolar do Humor, além do efeito anti-suicida que abordamos neste artigo.
A partir de 1995 outros estabilizadores de humor surgiram e com eles a pressão comercial da indústria farmacêutica fez com que o lítio perdesse terreno entre os médicos. Nesse mesmo ano, a Universidade de Columbia fechou sua clínica de lítio. Cada vez menos médicos trainees são ensinados a usar lítio. Estaria o lítio fadado ao desaparecimento? Essa é uma pergunta ainda sem resposta, mas que levanta fortes suspeitas e alertas para a comunidade médica e científica.
Fontes:
Shorter E. The history of lithium therapy. Bipolar Disord. 2009;11 Suppl 2(Suppl 2):4-9. doi:10.1111/j.1399-5618.2009.00706.x
L. Del Matto, M. Muscas, A. Murru, N. Verdolini, G. Anmella, G. Fico, F. Corponi, A.F. Carvalho, L. Samalin, B. Carpiniello, A. Fagiolini, E. Vieta, I. Pacchiarotti,
Lithium and suicide prevention in mood disorders and in the general population: A systematic review. Neuroscience & Biobehavioral Reviews. 2020; 16: 142-153. https://doi.org/10.1016/j.neubiorev.2020.06.017
Setembro Amarelo: Automedicação aumenta o risco de suicídio.
Todo mês de setembro chamamos a atenção para o suicídio e para a necessidade da conscientização e da prevenção. Ele é a segunda causa de morte em jovens de 15 a 29 anos e acomete mais pessoas jovens e na faixa dos 70 anos de idade. A taxa geral de suicídio no Brasil é de 5,3 por cada 100 mil habitantes, considerada alta para países em desenvolvimento (as taxas de suicídio são mais altas em países desenvolvidos, como EUA, Canadá e a maioria dos países europeus).
Um aspecto que preocupa é que a maioria das pessoas que comete suicídio o faz antes de procurar um psiquiatra e muitos terminam com a vida sem dar qualquer alarde, sem que ninguém da família perceba antes ou possa fazer algo para evitar. Uma das razões para isso é o tabu em que falar de suicídio se transformou. Muitos acreditam que falar sobre o assunto pode estimular um comportamento suicida, quando a ciência mostra ser justamente o contrário.
Pessoas que têm ideias suicidas estão sofrendo de uma angústia insuportável e muitas querem falar disso, mas não sabem como. Outras têm ideias de suicídio, mas possuem vergonha ou medo de falar no assunto, guardando para si todo o sofrimento. Já outras pensam que essas ideias são normais e que não correm risco, mas muitas têm medo de perder o controle, partindo para o ato. Mas em todas as situações, falar de suicídio traz alívio e saber que podem contar com a ajuda de alguém pode ser um divisor de águas entre a vida e a morte.
A procura por um psiquiatra é o passo fundamental, pois ideação suicida tem tratamento e em geral a resposta é rápida. Com o tratamento médico e o acompanhamento psicológico e familiar adequados, a pessoa experimenta um alívio para aquele sofrimento mais agudo e as ideias de suicídio perdem força, tirando a pessoa de uma zona de risco.
Entretanto, as resistências a procurar um psiquiatra são grandes, principalmente para aqueles que nunca procuraram. E as tentações por soluções rápidas e milagrosas são perigosas.
A automedicação é uma delas. A maioria das medicações psiquiátricas pode agravar ideias de suicídio ou precipitar um comportamento suicida se ela não for criteriosamente prescrita. Embora essas medicações possam muitas vezes reduzir ideias suicidas e tratar sintomas depressivos, no início do efeito, quando ainda não atingiram sua eficácia, podem agravar momentaneamente o quadro. Se a pessoa não estiver em um acompanhamento adequado, pode não ter a quem recorrer e ficar mais vulnerável a um comportamento suicida.
Portanto, é necessário que um paciente com ideias de suicídio e sua família estejam em acompanhamento regular com psiquiatra e psicólogo e tenham acesso a eles em momentos de crise.
O uso indiscriminado de antidepressivos e ansiolíticos, seja por conta própria ou sem o devido acompanhamento do especialista, pode agravar e precipitar um comportamento suicida.
Pensamentos comuns do tipo “quem quer se matar não fala, faz”, “a pessoa só quer chamar atenção”, “quem quer se matar é covarde e fraco” são extremamente perigosos e podem ser um incentivo arriscado para as pessoas que estão mais vulneráveis e que precisam de ajuda e não de se sentirem ainda mais estigmatizadas.
Programa Entrelaços entre os finalistas do Prêmio Internacional Dr. Guislain.
Em 2020 o prêmio Dr. Guislain Award recebeu mais de 50 nomeações de 18 países diferentes em todo o mundo, demonstrando um claro compromisso global com a desestigmatização das doenças mentais.
Estamos entusiasmados em compartilhar os 13 indivíduos e organizações que foram nomeados para a lista de indicados por suas realizações significativas no combate ao estigma de saúde mental em suas comunidades.
Atelier Goldstein Art Studio
Fundado pela artista Christiane Cuticchio, o Atelier Goldstein é um estúdio de arte independente em Frankfurt, Alemanha, para artistas que vivem com doenças mentais. Assista ao vídeo!
Programa “Entrelaços”
O Programa “Entrelaços” forma grupos de mútua ajuda para pacientes com transtornos mentais graves e seus familiares no Rio de Janeiro e segue um modelo pioneiro no Brasil que integra psicoeducação com terapia de solução de problemas.
Grégoire Ahongbonon
Grégoire Ahongbonon é o presidente fundador da Association Saint Camille, que fornece cuidados residenciais para pessoas na África Ocidental que vivem com doenças mentais. Ele dedicou sua vida para eliminar o estigma da saúde mental e organizar serviços psiquiátricos contemporâneos para os necessitados em Benin, Burkina Faso, Costa do Marfim e Togo. Assista ao vídeo!
Headspace Bolton
Headspace Bolton é um fórum e um canal criativo no Reino Unido onde pessoas que vivem com doenças mentais podem expressar livremente sua individualidade e utilizar suas habilidades, concentrando-se em realizações e sucessos positivos, pessoais, sociais e profissionais. Assista aos vídeos!
Jeffrey Lieberman
O Dr. Jeffrey Lieberman é um médico e cientista que atualmente atua como presidente do Departamento de Psiquiatria da Columbia University College, Diretor do Instituto Psiquiátrico do Estado de Nova York e Psiquiatra-chefe do Hospital Presbiteriano de Nova York. Por meio de sua pesquisa, ele transformou o tratamento da esquizofrenia e publicou o aclamado “Shrinks: The Untold Story of Psychiatry”. Assista ao vídeo!
J’Gallery & Café
J’Gallery & Café é uma galeria de arte permanente e lanchonete anexa que exibe obras de arte exclusivamente de pessoas que vivem com doenças mentais. A galeria está localizada no principal circuito de arte de Tóquio. Visite o Facebook!
Journées de la Schizophrénie - Internacional
Journées de la Schizophrénie é uma organização sem fins lucrativos que se concentra em quebrar o estigma de problemas crônicos de saúde mental em toda a Europa. Por meio de campanhas e eventos comunitários, buscam mudar a percepção do público em geral e da mídia. Visite o site!
Lovro Krsnik
Lovro Krsnik é um diretor de teatro na Croácia, que acredita que todas as vulnerabilidades são potenciais criativos e usa o teatro e a arte para construir um lugar seguro para todas as pessoas necessitadas. Visite seu Instagram!
Moussa Sakho
Moussa Sakho é um conhecido artista de Dakar e membro fundador da associação Nit Nitey Garäbam, que visa ajudar pacientes psiquiátricos. Ele usa a arte para apoiar seus concidadãos, especialmente aqueles com doenças mentais e crianças carentes. Assista ao vídeo!
Sebastien Van Malleghem
Sebastien Van Malleghem é um fotógrafo freelancer de renome mundial baseado na Bélgica, que dedicou a maior parte de sua carreira a fazer documentários sociais. Suas fotos são focadas em pessoas marginalizadas. Assista aos videos!
Taskeen Health Initiative
Taskeen Health Initiative é uma organização sem fins lucrativos pioneira na educação em saúde mental para reduzir o estigma no Paquistão. Assista ao vídeo!
The Carter Center: Rosalynn Carter Fellowships for Mental Health Journalism
A Rosalynn Carter Fellowships for Mental Health Journalism foi fundada em 1996 pela ex-primeira-dama dos Estados Unidos, Rosalynn Carter, para dar aos jornalistas os recursos necessários para reportar sobre saúde mental e ajudar a desmantelar o estigma por meio de histórias. Assista ao vídeo!
The Dax Center
Com sede em Melbourne, Austrália, o The Dax Centre oferece aos artistas que vivem com doenças mentais oportunidades de expressão criativa, ao mesmo tempo que promove mudanças sociais ao expandir a consciência do público sobre a saúde mental e reduzir o estigma por meio da arte. Visite o site! Assista ao vídeo!
Se você conhece um indivíduo, organização ou projeto focado na eliminação do estigma de saúde mental, verifique novamente no início de 2021 para indicá-lo para o Prêmio Dr. Guislain do próximo ano.
Fonte: drguislainaward.org
Links apontados através da pesquisa realizada pelo Dr.Leonardo Palmeira
O que venho observando na minha clínica ao longo da pandemia da COVID-19: Transtornos da Cognição.
Dificuldade de concentração, de memória, de planejamento e organização, procrastinação, dificuldade em executar tarefas que antes conseguia, são muitas as queixas que afetam a cognição nessa época de pandemia da COVID-19 e as razões, como vimos em outras áreas da saúde mental, são diversas. Procuramos neste artigo abordar as principais queixas cognitivas e seus transtornos nesse período.
Inicialmente cabe uma breve explicação sobre o que é cognição. Cognição engloba as funções mentais superiores e aquelas funções mais básicas que servem de fundo para as primeiras. Um exemplo que faz parte do dia-a-dia das pessoas é a queixa de memória. Memória é uma das nossas principais funções cognitivas. Problemas de memória são comuns em quadros afetivos, como a depressão, em situações de estresse e sobrecarga e na Doença de Alzheimer, dentre outros problemas médicos e psiquiátricos. Alguns desses transtornos acometem a memória propriamente dita, como é o caso do Mal de Alzheimer, em que a pessoa perde a capacidade de fixação de novas informações na memória, tornando-se mais esquecidas para fatos recentes do que antigos.
Na depressão, porém, as dificuldades de memória decorrem mais por uma alteração de fundo, que apoia a memória em sua operacionalização. Pessoas deprimidas podem ficar mais desatentas ou apresentar problemas de função executiva, que prejudica as etapas de codificação ou evocação da memória, ou seja, a dificuldade é maior em lembrar ativamente dos fatos, raramente ocorre esquecimento rápido e as pessoas com depressão conseguem se lembrar dos fatos quando são ajudadas através de “pistas”.
Através desse exemplo pode-se ter uma ideia da complexidade de nossa cognição, que engloba ainda linguagem, inteligência, orientação, praxia, gnosia, funções executivas, velocidade de processamento e habilidades visuoespaciais.
Como numa orquestra sinfônica, nossa cognição requer o bom funcionamento dos instrumentos e a coordenação entre eles, dada pelo maestro da orquestra, para que nosso comportamento, nossa capacidade de raciocínio e inteligência, nossa memória, nossa capacidade de socialização, relacionamento e trabalho/estudo sejam harmônicos.
Em tempos de pandemia, com todos os distúrbios que já abordamos em outros artigos aqui no site, sejam sociais, políticos, econômicos, culturais, psicológicos ou familiares, é esperado que algumas pessoas sintam consequências negativas para o bom funcionamento cognitivo.
Como esse é um assunto vasto para ser abordado num único artigo, irei priorizar os quadros mais comuns que venho observando em minha prática clínica, com alguns comentários, embora saiba que cada um deles merecesse ser abordado num texto próprio.
TDAH
O Transtorno de Déficit de Atenção/Hiperatividade (TDAH) é um dos transtornos que têm chamado atenção durante a pandemia. E não somente em crianças e adolescentes, mas também em adultos.
Uma das principais mudanças que a pandemia trouxe para o estudo e para o trabalho foi o ensino à distância e o home-office. A rotina de estudantes e trabalhadores sofreu um revés, com um aumento da carga horária na frente de um computador ou celular.
Naturalmente ocorreu uma grande mudança também no aspecto cognitivo, uma vez que prestar atenção a uma aula ou reunião online não é igual quando o ambiente é propício para isso. O setting de uma sala de aula ou de reunião guardam características às quais já estamos acostumados e que transmitem informações que para a grande maioria serve de ambientação e ajudam na concentração e na assimilação de conteúdos. Mesmo nesses ambientes, pessoas têm dificuldade para se manter concentradas, mas se o ambiente mudar, com outros atrativos que podem desviar ainda mais o foco de atenção?
Isso vem ocorrendo com a maioria das pessoas que possuem TDAH ou outras dificuldades cognitivas. Há relatos de maior dificuldade de manter a atenção quando o ambiente não é apropriado, quando existem barulhos na casa, quando há estímulos do próprio computador, como outros websites abertos, aplicativos de mensagens ativos, smartphones ligados ou mesmo estímulos no próprio cômodo da casa, como quadros, livros, TV e até a ausência das pessoas na sala, que poderiam servir de estímulo para focar melhor nos assuntos. As salas virtuais, com várias carinhas aparecendo conjuntamente, é outro fator que pode dificultar a atenção em pessoas que tenham dificuldades.
Sem mencionar as tarefas que precisam ser concluídas fora das aulas ou reuniões, pois em casa existe uma tendência maior à procrastinação, afinal cada um poderá se organizar à sua maneira, não dependendo do horário de trabalho ou escola para concluir as tarefas.
As queixas são frequentes na minha prática clínica e muitos pacientes precisaram de adequações no tratamento, tanto do ponto de vista médico, como psicológico, como organização do seu ambiente de trabalho e estudo, identificação e eliminação de fatores que possam causar dispersão e estabelecimento de uma rotina pré-definida com horários.
Outro aspecto é a sobrecarga emocional dos pais, que precisam acompanhar seus filhos nos estudos ao mesmo tempo em que possuem suas obrigações domésticas e de trabalho, ocorrendo também um aumento dos conflitos em casa, com repercussões negativas para o estado emocional das crianças e dos adolescentes.
Demência
Pessoas idosas com quadros cognitivos leves e demência estão tendo maiores dificuldades de compreensão e assimilação da nova realidade que estamos vivendo. Elas podem se desorganizar mais, ficando mais angustiadas e apavoradas, tornando-se mais inseguras para as atividades de vida diária que antes conseguiam cumprir ou podem ignorar as medidas de distanciamento e proteção pela falta de entendimento e de memória.
A mudança de rotina, para a qual as pessoas idosas e particularmente aquelas com declínio cognitivo têm maior sensibilidade, pode precipitar crises de ansiedade, depressão, agitação, confusão mental e piora do quadro neurológico.
Essas pessoas tiveram interrompidos tratamentos e atividades importantes para sua saúde física e mental, como sessões de fisioterapia, terapia ocupacional, centros de convivência, caminhadas ou passeios ao ar livre, banhos de sol, atividades religiosas, que para elas têm uma importância maior, pois ajuda no seu equilíbrio emocional e conferem uma maior organização mental.
Os pacientes que não puderam contar com os seus cuidadores ainda viram na sobrecarga familiar mais uma fonte de estresse, pois com a mudança de rotina de todos os membros da família, a sobrecarga do cuidado de uma pessoa idosa com demência gera conflitos para o relacionamento familiar com consequências mais danosas para ela, que possui menos recursos cognitivos para lidar com o estresse.
Nesse período de pandemia houve idosos que “abriram” quadros de demência em função da maior ansiedade e das restrições do cotidiano impostas pela quarentena. Essas pessoas já vinham com um declínio cognitivo leve e não conseguiram lidar com a nova situação, apresentando sintomas e dificuldades cognitivas que antes não possuíam.
O tratamento das pessoas com demência envolve cuidados multiprofissionais e de toda a família, o que naturalmente foi mais difícil de manter nessa pandemia.
Autismo
Crianças e adolescentes com Transtorno do Espectro Autista também sofreram mais nesse período de pandemia, principalmente aqueles com quadro mais grave e que necessitam de um tratamento de estimulação/acompanhamento mais intensivo. A maioria dos serviços interrompeu os atendimentos e alguns pacientes tiveram maior dificuldade para se adaptar ao atendimento online. A suspensão das aulas também foi um aspecto negativo adicional para esses pacientes, que possuem maior dificuldade de adaptação ao ensino à distância.
As famílias ficaram sobrecarregadas e o confinamento em casa também agravou quadros de ansiedade, comportamentos repetitivos e estereotipados, agitação psicomotora, dentre outros sintomas.
Entre as atividades recomendadas para a família estão jogos interativos, como Lego, jogos de vídeo-game ou internet e atividades de interesse específico do paciente que podem preencher o tempo ocioso.
Live História do Programa Entrelaços do IPUB/UFRJ
Nessa live a equipe do Programa Entrelaços conta todo o seu percurso, de quase 40 anos de experiência com famílias de pessoas com transtorno mental severo, como esquizofrenia e transtorno bipolar. A equipe desenvolve um trabalho pioneiro no Brasil que formou até o momento nove grupos comunitários e autônomos de ajuda-mútua no Rio de Janeiro, que ocorrem fora das instituições psiquiátricas e são conduzidos pelos próprios familiares e pacientes.
Conheça os referenciais teóricos e a metodologia que permitiram que esse trabalho frutificasse e formasse uma família cada vez mais coesa e atuante, propondo um novo olhar sobre a doença mental e desenvolvendo uma expertise própria para solucionar problemas, melhorar comunicação, habilidades e a qualidade de vida das famílias, contribuindo para uma melhor recuperação dos transtornos mentais.
https://www.youtube.com/watch?v=ddwkyfKQHTI